Ультразвуковое исследование стало обязательным для проведения в период вынашивания. Многих будущих родителей гложет сомнения – делать или нет. Бытует мнение, что действие волн может пагубно сказаться на развитии малыша, тем более придется делать минимум трижды. В ходе научных исследований доказано, что узи никак не влияет на формирование ребенка, а также течение беременности, функции репродуктивных органов.
Сложно переоценить значение этого современного способа сбора информации о протекании вынашивания. При своевременной диагностики можно выявить опасные патологии – пузырный занос, внематочную или замершую беременность, гестоз, а также сбои в хромосомных цепочках.
Плановое второе узи при беременности назначается через несколько недель после первого. Будущих мам интересует, когда делают данное исследование, чтобы не пропустить сроки. Оптимальным периодом считается 20-22 недели, именно в этом этапе развития можно потвердеть или опровергнуть предыдущие результаты. Собранные показатели анализируются, и доктор планирует дальнейшую тактику ведения вынашивания.
Такие сроки объясняются природным формированием плода. К 20 неделям у него уже присутствуют все органы и системы, выявить особенности развития, соответствие нормам, ряд патологий, которые невозможно было определить на 10-12 недели.
В некоторых случаях на втором плановом узи удается обнаружить состояния несовместимые с жизнью. При таком развитии событий, женщине рекомендуется прервать беременность.
Отклонения, при которых показано прерывание:
- глубокая инвалидность ребенка;
- отсутствие конечностей;
- если жизнеспособность будет поддерживаться только специальным оборудованием или лекарственными препаратами;
- заболевания, требующие длительного и дорогостоящего лечения.
Если до 23-24 недель подобные патологии не выявлены, прерывание становится опасным. Врачи не могут гарантировать, что операция пройдет без осложнений, существуют риски для жизни женщины. При неточном диагнозе на 20-21 неделе, гинеколог может назначить контрольное УЗИ через неделю, чтобы просмотреть динамику развития. Поэтому так важно своевременно проходить плановые обследования и следовать врачебным рекомендациям. По законодательству проведение абортов возможно только до 22 недели.
В отличие от первого ультразвука, во втором триместре не требуется особой подготовки. Проводится только абдоминальным способом, датчик будет скользить по поверхности живота. Трансвагинальный метод используется исключительно на ранних сроках, вследствие возможной угрозы выкидыша после 12 недель не применяется.
Женщине не требуется соблюдать особую диету или пить воду, амниотической жидкости достаточно для сбора показателей. Единственное, о чем должна помнить будущая мама – о соблюдении правил дробного рационального питания, иначе из-за жировой ткани полученные результаты могут быть недостоверными.
Что смотрят на втором УЗИ:
- расположение, толщина, степень зрелости, структура, количество сосудов;
- объем плодных вод;
- состояние матки и придатков;
- соответствие развитие плода срокам, окружность головы, груди, живота, сопоставляются размеры парных костей;
- вычисляется вес, рост малыша;
- определяется соответствие норм головного мозга, мозжечка;
- общая структура лица, глазницы, носогубный треугольник;
- основные внутренние органы – почки, печень, желудок, мочевой пузырь;
- оценивается опорно-двигательная система, в том числе и размер позвоночника;
- уже на этом сроке можно провести обследование сердца, желудочков, предсердия, крупных сосудов, при возникновении отклонений, требуется консультация кардиолога.
Особое внимание расшифровке состояния плаценты, при предлежании, определяется по какой стенке. Опасно также низкое прикрепление, которое при неблагоприятном развитии событий – стрессах, физическом переутомлении может привести к кровотечению. Пуповина обеспечивает плод кислородом и питательными элементами. Врач внимательно изучает ее сосуды на наличие дефектов, приводящих к задержке развития или гипоксии.
На 20 недели заложены основные системы и органы, они продолжают развиваться и совершенствоваться. Плод похож на младенца, на крохотных пальчиках уже появились ногти, на голове – волосяные фолликулы. Ребенок активно двигается, одновременно происходит и совершенствование нервной системы. На 20 неделе рост 16-18 см, вес примерно 300 гр. Внешне малыш еще сморщенный, после 22-24 недели появится подкожная жировая прослойка, покровы разгладятся.
К 22 неделе рост составляет 18-20 см, а вес около 350 гр. Родители могут различить черты лица на экране, увидеть, как малыш двигается, сосет палец. Современные технологии позволяют не только получить первый снимок малыша, но и записать диск.
Если вынашивание протекает без осложнений и полученные результаты соответствуют норме, наиболее волнительным вопросом становится — когда можно узнать пол ребенка при беременности на узи? Несмотря на то, что половые органы начинают формироваться уже к 12-13 неделе, на таком сроке точно определить половую принадлежность нельзя.
Наиболее оптимальным периодом для того, чтобы с уверенностью сказать будет мальчик или девочка, является с 20 по 24 неделю.
Размеры плода определяются многими маркерами, измеряется длина конечностей, БПР – расстояние между височными костями, ОГ и ОЖ – окружность головы и живота соответственно. Если полученные результаты меньше нормы, речь идет о задержке развитии. Возможно понадобится проведение коррекционной терапии, для обеспечения ребенка питательными элементами, в некоторых случаях потребуется лечение в стационар.
К 16 недели сформирован орган, отвечающий за питание и поступление кислорода – плацента. Узи во втором триместре беременности позволяет определить ее расположение, а также удаленность от внутреннего зева. При низком прикреплении, не стоит переживать, в третьем триместре она может мигрировать выше.
Особое значение имеет зрелость плаценты, к сроку 20-22 недель она в норме имеет первую степень зрелости. Преждевременное старение может быть вызвано такими опасными состояниями как анемия и гестоз, также оценивается толщина и структура, если показатели вызывают тревогу, беременную направляют на дополнительные исследования.
Также врач измеряет размер матки, изучает стенки, толщину. При повышенном тонусе учитываются и другие показатели, общее состояние женщины, наличие или отсутствие кровянистых выделений. Количество околоплодных вод обозначается индексом АИ. При избыточном объеме ставится многоводие, если же амниотической жидкости недостаточно – маловодие. Наличие взвесей говорит о развитии инфекционного состояния.
Соединение плода с плацентой происходит с помощью пуповины. При нормальном течении беременности должны присутствовать 3 сосуда. Часто ставится на таком сроке обвитие пуповины. Будущей маме не стоит переживать по этому поводу, до наступления родов все может измениться.
Во втором триместре ультразвуковое исследование дает возможность следить не только за протеканием беременности, но и узнать пол малыша.
источник
Согласно требованиям Министерства Здравоохранения Российской Федерации, УЗИ детородных органов женщины, размеров и органов плода — обязательная часть скрининга второго триместра беременности. Проходить это обследование нужно с 18-й по 21-ю неделю беременности. УЗИ во втором триместре — последний шанс определиться с патологиями беременности.
Задачи второго УЗИ — проконтролировать развитие будущего ребенка и оценить потенциальные риски преждевременных родов.
узи второго триместра беременности
В этот период отчетливо видны большинство патологий плода , незамеченных в первом триместре. При обнаружении несовместимых с жизнью и значительно уродующих пороков , ещё можно отказаться от беременности. Закон предоставляет такое право при наличии серьезных показаний. Если УЗИ второго триместра показывает риски выкидыша или ранних родов, гинеколог назначает мероприятия, способные предотвратить трагедию. Хорошо видно в этот период и многоплодие .
Второй триместр беременности продолжается 14 недель с 12-й по 28-ю. В этот период проводятся два вида исследования:
- Плановое УЗИ . Врачи рекомендуют всем будущим мамам проходить плановое УЗИ как обязательную часть скрининга в период с 20-й по 24-ю неделю.
- Внеплановое УЗИ . В отдельных случаях процедура может проводиться внепланово – раньше или позже обозначенного срока. Необходимо это для подтверждения или опровержения диагноза и контроля состояния здоровья беременной и плода.
Показания для дополнительного скрининга УЗИ:
- Боли в области живота и малого таза;
- Кровянистые или любые другие подозрительные выделения .
- Увеличенные или уменьшенные размеры матки для текущего срока беременности.
- Подтекание околоплодных вод
- Подозрение на недостаточность (слабость) шейки матки
- Уточнение диагноза аномалий, патологий или отставаний развития плода.
Внескрининговое УЗИ во втором триместре назначается акушером-гинекологом и опасности ни для беременной, ни для плода не представляют. Делать УЗИ плода можно столько раз, сколько это необходимо.
Ультразвуковое исследование второго триместра необходимо для изучения показателей здоровья пациентки и фетометрии . Фетометрия — это обследование плода с целью определения его размеров, массы и пропорций. Эти параметры четко указывают на качество развития ребенка.
Осмотр органов беременной ставит перед собой такие цели:
- Исследовать плаценту.
- Оценить количество и качество околоплодных вод.
- Зафиксировать количество обвитий плода пуповиной.
- Изучить состояние матки.
- Размеры головки и кости бедра, плеча, масса тела и общая длина плода — по этим показателям подтверждают срок беременности и соответствие развития плода нормам.
- Кости лица исследуются для исключения синдрома Дауна и других врожденных патологий.
- Измеряется диаметр грудной клетки и длина позвоночника.
- Окружность живота говорит о возможной гипотрофии или крупном плоде.
- Все внутренние органы.
- Количество ударов сердца в минуту.
- Локация и подвижность плода.
- Половая принадлежность плода. Определить пол ребенка во втором триместре беременности можно в большинстве случаев. Помешать могут большой вес мамы (ожирение) и неудобное расположение плода.
Все эти данные позволяют констатировать наличие или отсутствие патологий или аномалий развития у плода и, при возможности, ликвидировать их медикаментозным способом.
От беременной не требуется специальной подготовки — прийти на УЗИ можно в любое время — оно обязательно состоится. Но для комфортного прохождения процедуры ультразвукового исследования стоит придерживаться нескольких простых рекомендаций:
- За пару часов до УЗИ не есть. Полный желудок помешает обследованию верхней части матки.
- За сутки до обследования не пить газированную воду и не есть продукты, провоцирующие вздутие. Воздух в органах ЖКТ снижает качество обследования.
- Сократить потребление пищи, содержащую аллергены, а также жирное и жаренное за несколько дней до УЗИ. Такие продукты стимулируют усиленное желчеотделение и обострение заболеваний желчного пузыря, печени, поджелудочной. Увеличенные из-за воспаления органы мешают обзору.
Процедура проходит в привычных рамках. Беременная лежит на спине на кушетке, врач безболезненно водит датчиком по ее животу, предварительно смазанному вазелином, касторовым маслом или глицерином. Смазка обеспечивает более плотное соприкосновение датчика с телом. Все эти средства абсолютно безопасны.
Продолжительность исследования в среднем – около 20 минут.
Узи плода, выполненное на современном аппарате, позволяет увидить практически все, что может интересовать врача на данном этапе.
Ее размещение относительно выхода матки дает основания констатировать предлежание, низкое расположение или нормальное положение ребенка. В первых двух случаях необходимо принимать меры и оптимизировать образ жизни беременной, а также пройти внеплановое ультразвуковое обследование через 5-7 недель.
Структура плаценты изучается для исключения внутриутробных инфекций, о которых свидетельствуют уплотнения. Толщина плаценты более 4,5 сантиметров служит показателем водянки плода, сахарного диабета или резус-конфликта. Толщина плаценты определяет также степень ее зрелости. Плацента тоньше двух сантиметров считается преждевременно постаревшей и не поставляющей плоду достаточное количество необходимых веществ. В этом случае плод будет плохо развиваться. Не исключено замирание беременности .
При обнаружении отслойки плаценты беременной необходима экстренная госпитализация.
Их количество – величина динамичная, поэтому при тревожных показателях необходимо контролировать ситуацию, делая внеплановые УЗИ. Маловодие может свидетельствовать о начавшемся подтекании вод или отсутствии почек у плода. Многоводие служит показателем резус-конфликта или внутриутробной инфекции. О последней свидетельствуют и хлопья в составе вод, хорошо видимые на УЗИ.
Пуповина. Исследуя ее, специалист подсчитывает сосуды, фиксирует петли и количество обвитий.
Проверяется тонус матки, наличие миоматозных узлов , состояния рубцов, если ранее были перенесены операции.
Шейку матки обследуют для исключения таких патологий, как как истмико-цервикальная недостаточность и преждевременное открытие внутреннего зева. Нормальная длина этого органа на этом сроке составляет 35 миллиметров, нижняя грань для первой беременности – 33 и для повторных – 22 миллиметра.
Такие фетометрические данные плода, как окружность головки,длина костей бедер, локтей, диаметр грудной клетки, размер хребта, обхват живота, масса тела и общий рост позволяют определить, отвечают ли его размеры нормам этого периода. Специалист может дать оценку темпам его развития и диагностировать его внутриутробную задержку. Полученные результаты дают основания фиксировать патологии и врожденные пороки.
плод 12 недель на узи 2 триместр
Лицо ребенка врач рассматривает на наличие показателей, свидетельствующих о синдроме Дауна: раскрытая ротовая полость и высунутый язык, большой промежуток между глазницами. Кроме этого, исследование глазниц выявляет циклопию или анофтальмию, губ и неба — «волчью пасть» или «заячью губу».
Изучение форм и структур внутренних органов уже вполне развитого плода направлено на выявление различных аномалий:
- Поперечный срез головки исследуется на предмет ее двойного контура, овальных, продолговатых или грушеподобных форм, а также целостной структуры черепных костей.
- Мозг измеряется по размерами желудочка – в случае их увеличения констатируют вентрикуломегалию; исследуется наличие кист и подобных образований внутри и снаружи черепа, патологий можечка.
- Рассматривается степень зрелости легких.
- Нормальное строение сердца должно быть четырехкамерное, изучаются особенности сосудов. Также его работа оценивается количеством ударов в минуту.
На предмет аномалий проводится исследование печени, пищеварительных органов, почек, мочевого пузыря и диафрагмы.
Заключение УЗИ этого периода содержит такие сокращения и аббревиатуры:
- БПР – бипариетальный размер головки плода;
- ЛЗР – лобно-затылочный размер;
- БПР/ЛЗР – цефалический индекс;
- ОГ – окружность головки;
- ОЖ – окружность живота;
- РС – размер сердца;
- ДП – длина плеча;
- ДБ – длина бедра;
- ОГ – окружность головки;
- с/б или ЧСС – сердцебиение;
- ВЗРП – внутриутробная задержка роста плода;
- ДгРК – диаметр грудной клетки;
- ИАЖ – индекс амниотической жидкости – показатель количества околоплодных вод;
- ИЦН – истмико-цервикальная недостаточность – шейка матки при этой патологии имеет недостаточную для полного вынашивания плода длину.
Размер указывается в миллиметрах, вес в граммах.
источник
Проведение ультразвукового анализа вызвано необходимостью исследования ребенка в утробе на предмет его патологий или их отсутствия.
УЗИ на ранних сроках проводится для установления наличия беременности и ее срока, количества плодных яиц. Такой путь исследования полезен тем, что может выявить внематочную беременность – опасное состояние, которое требует незамедлительного вмешательства врачей, вплоть до хирургических методов. Если же с помощью УЗИ данная патология будет выявлена на начальных сроках, у беременной есть возможность избежать хирургического вмешательства.
На этапе первого скрининга (11-13 недель) изучаются стенки матки, сама матка и ее придатки, а также рассматриваются следующие показатели роста зародыша:
- хорион – он вносит свой вклад в развитие плаценты;
- желточный мешочек — важная составляющая для развития зародыша.
На последующих сроках УЗИ помогает выявить существующие патологии, такие как отслойка плаценты, угроза выкидыша, повышенный тонус матки. Именно своевременная диагностика отклонений помогает их устранить и избежать последующих осложнений.
При втором скрининге исследуется ряд показателей, которые затем нужно будет расшифровать:
- рассматривается матка, маточные трубы и состояние яичников;
- проводится фетометрия, с помощью которой устанавливаются размеры отдельных частей плода и оценивается их соответствие срокам беременности;
- изучается состояние органов, связывающих ребенка с матерью (плацента, пуповина), оценивается структура околоплодных вод;
- анализируется состояние внутренних органов ребенка.
На этом УЗИ могут прослеживаться некоторые патологии, такие как маловодие или слишком низкое прикрепление плаценты. Благодаря УЗИ можно установить как излечимые, так и неизлечимые пороки плода.
Третий скрининг проводится в следующих целях:
- выявление серьезных пороков развития плода, которые на ранних сроках не могут быть обнаружены;
- определение предлежания плода (ягодичное или головное);
- определение массы тела ребенка;
- оценка риска неправильного формирования головного мозга;
- обследование на предмет обвития пуповиной;
- оценка сердцебиения плода — учащенное или редкое;
- оценка роста плода;
- оценка риска развития сердечных пороков у плода.
На УЗИ в третьем триместре уже можно посмотреть легкие малыша и их готовность к работе в обычной среде в случае преждевременных родов. При последнем скрининге уделяют большое внимание черепу, отслеживаются такие отклонения, как волчья пасть, заячья губа и т.д.
Накануне самих родов УЗИ позволяет узнать некоторые нюансы, которые могут быть важны для самого процесса родов. В частности, только благодаря УЗИ можно со 100% точностью увидеть обвитую пуповину, а это является очень важным аспектом в родовом процессе, ведь она может стать угрозой как для здоровья малыша, так и для его жизни.
Некоторым беременным назначают УЗИ чаще положенного. К таким беременным относятся те, у кого есть в наличии: сахарный диабет, заболевания крови и лимфы, отрицательный резус-фактор.
Уже начиная с 11 недели беременности допускается обнаружение патологий плода. В России определены два основных стандартных протокола, по которым ведется расшифровка данных.
Эти исследования ведутся на 11–13 неделе беременности и на 19–22 неделе. Для того чтобы точнее расшифровать данные, нужно знать нормы развития плода на разных этапах вынашивания.
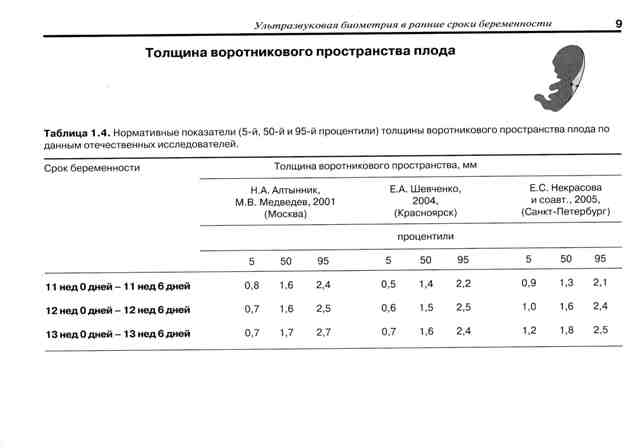
Первый скрининг плода. В это время проводится детальный осмотр воротниковой зоны плода — участок между тканями и кожей в районе шеи. Толщину воротниковой зоны обозначают аббревиатурой ТВП. В норме ТВП не должна превышать 2,7 мм.
* Процентиль – термин описательной статистики. Среднее значение указано в графе «50-й процентиль», в столбцах «5-й процениль» и «95-й процентиль» — минимально и максимально допустимые значения соответственно.
Носовая косточка — еще один параметр, который исследуется в это время. В норме косточка должна визуализироваться.
Срок беременности в неделях
Нормативное значение длины кости носа, мм
источник
Всего 40-50 лет назад наши бабушки и не мечтали увидеть малыша до того, как он появится на свет. Теперь же периодические свидания с пузожителем – привычное дело. Хотя польза от проведения ультразвукового исследования очевидна, до сих пор не умолкают споры о его опасности или неопасности по отношению к малышу, находящемуся в утробе.
Узи представляет собой метод исследования внутренних органов и тканей. Проводится оно с помощью УЗИ-аппарата, оборудованного специальным датчиком и монитором. Датчик называется трансдюсером. Он, соприкасаясь с кожей живота беременной, производит колебания (звуковые волны), которые направляет вглубь тела. Там они сталкиваются с внутренними органами женщины (а также с частями тела и внутренними органами малыша) и отражаются от них, впоследствии отображаясь на мониторе.
УЗИ бывает двухмерным, трехмерным и четырехмерным. Какая между ними разница? При двухмерном УЗИ на мониторе видны лишь неясные очертания плода в черно-белых тонах. Благодаря трехмерному УЗИ врач сможет увидеть объемное цветное изображение, детально рассмотреть органы и системы малыша. Четырехмерное УЗИ позволяет увидеть движения плода.
Данная процедура абсолютно безболезненная и не создает какого-либо дискомфорта.
Проведение исследования с помощью ультразвука обусловлено не прихотями будущих родителей, а острой необходимостью в диагностике разнообразных отклонений развития ребенка, проблем протекания самой беременности.
Собственно, первое УЗИ сможет подтвердить беременность на ранних сроках, установить наличие плодного яйца (иногда целых два, а то и три), определить точный срок беременности. Очень ценным является этот метод при наличии внематочной беременности. Ведь, если диагностировать ее на ранних сроках, можно избежать хирургической операции.
Более того, на более поздних сроках ультразвук позволяет увидеть, существуют ли патологии. К ним относят отслоение плаценты, угрозу самопроизвольного аборта, гипертонус матки. Вовремя диагностированные патологии и, соответственно, принятые меры позволят сохранить беременность и родить здорового малыша. Также УЗИ позволяет выявить пороки развития плода. Иногда их можно вылечить, а иногда, к сожалению, женщине будет предложено прервать беременность.
Накануне родов УЗИ позволит узнать некоторые нюансы, от которых будет зависеть как течение самого процесса, так и поведение врачей. Помните, только этот метод может с точностью в 100% сказать, есть ли обвитие пуповиной. А это очень важно, поскольку грозит осложнениями родового процесса, а иногда и создает опасность здоровью, или даже жизни, малыша.
Не стоит забывать, что некоторым женщинам проходить УЗИ обязательно. Причем намного чаще, чем основной массе беременных. К таким показаниям относят хронические заболевания. Наиболее распространенные среди них – сахарный диабет, различные болезни крови.
Не стоит пренебрегать процедурой, если до этого у вас уже были беременности, которые закончились неудачно (выкидыши, замершая беременность) или же, если в семье есть серьезно больные (например, с синдромом Дауна).
Направление на первое УЗИ при беременности женщина обычно получается на 12-13 неделе беременности. Этот ранний метод исследования необыкновенно важен: с его помощью врач сможет оценить первичное формирование плода, дать оценку процессу закладки органов и систем.
В некоторых случаях первое УЗИ при беременности может проводиться раньше. Во-первых, для подтверждения наличия беременности, а также – для исключения факта беременности внематочной. Подозрение на внематочную беременность требует обязательного исследования при помощи ультразвука – только таким образом будет возможность достоверно установить, действительно ли имеет место это патологическое состояние. И только так будет возможность вовремя вмешаться в ситуацию и провести необходимую чистку, иначе серьезных последствий не избежать.
Причиной для более раннего проведения УЗИ могут послужить и тревожные симптомы в виде влагалищных кровотечений (или кровянистых выделений) и тянущих болей внизу живота. Такие симптомы с большой долей вероятности сигнализируют об угрозе прерывания беременности. И, хоть исключительно только методом УЗИ определить, есть ли угроза выкидыша очень сложно, однако, посредством такого исследования можно узнать причину кровотечения. Согласно результатам УЗИ врач сможет комплексно оценить ситуацию и дать женщине соответственные рекомендации.
источник
С наступлением беременности, каждая женщина периодически посещает врача, сдает лабораторные анализы, проходят ультразвуковое исследование (скрининг 2 триместра), которые позволяют оценить состояние плода, выявить малейшие изменения или патологии развития. На протяжении всей беременности, женщина должна проходить три плановых обследования. При подозрении на патологию, присутствии в анамнезе женщины хронических заболеваний, количество процедур УЗИ может быть увеличено. Доказано, что УЗИ – безопасный и информативный метод исследования, который не наносит вреда плоду, не влияет на течение беременности. Во втором триместре беременности врач в обязательном порядке назначает скрининг, который предоставляет собой комплекс исследований, включающий УЗИ диагностику и лабораторные анализы крови, мочи. Результаты диагностики помогают врачу определить нормы и возможные осложнения, распознать аномалии или врожденные патологии.
Второй скрининг беременных проводится на втором триместре гестационного срока. Он является обязательным, проводится на 16 – 19 неделе. Основные показатели, на которые обращает внимание врач, это ХГЧ (хорионический гонадотропин человека), АФП (альфа-фетопротеин) и свободный эстриол (Е3), также результаты УЗИ. При подозрении на патологию, может назначаться скрининг-тест, позволяющий оценить гормональный фон. Скрининг 2-го триместра не должен пугать беременную женщину, поскольку он является обязательным методом исследования. Если беременность протекает без осложнений, полную диагностику проходить не обязательно, можно обойтись проведением ультразвуковой диагностики. Для того чтоб более подробно ознакомится со скринингом, важно знать когда его назначают, какие его нормы и отклонения, а также как правильно подготовится к процедуре чтоб получить максимально высокие результаты.
Основной целью скрининга во втором триместре является определение пороков в развитии плода и установления возможных рисков для будущей мамы. Данный метод исследования назначается для подтверждения или опровержения различных рисков, которые были получены при первичной диагностике в первом триместре. Полный скрининг назначается далеко не всем женщинам, а только тем, которые находятся в группе риска, болеют хроническими патологиями или тяжело вынашивают ребенка. Основными показаниями к проведению диагностики считаются следующие состояния и заболевания:
- возраст женщины после 35-ти лет;
- плохая наследственность;
- генетические заболевания;
- вирусные заболевания в I триместре;
- выкидыши, замирание плода, внематочная беременность в прошлом;
- зачатие ребенка близкими родственниками;
- зависимость родителей от наркотиков, алкоголя;
- прием лекарственных препаратов, которые запрещены при беременности;
- аутоиммунные заболевания;
- хронические заболевания внутренних органов и систем, которые могут нанести вред плоду, повлиять на его рост и развитие.
Показанием к проведению скрининга могут выступать и другие заболевания или состояния, которые могут привести к развитию патологий у плода. Для проведения диагностики, не обязательно иметь какие либо проблемы со здоровьем. Если женщина желает пройти скрининг чтоб убедиться в здоровом развитии плода, врач обязательно даст направления. Процедура полностью безопасна как для самой женщины, так и ее будущего ребенка.

- пороки головного или спинного мозга;
- патологии печени;
- аномалии ЖКТ.
- лицевую расщелину;
- пороки сердца;
- дефекты конечностей, туловища.
Аномалии и пороки, которые могут быть выявлены на 2-м скрининге часто не подлежат коррекции, часто выступают показанием для прерывания беременности по медицинским показателям. Помимо патологий, данный метод исследования определяет наличие маркеров хромосомных аномалий плода, среди которых:
- задержка развития эмбриона;
- много или маловодие;
- пиелоэктазия;
- вентрикуломегалия;
- недоразвитую длину трубчатой кости;
- кисты сосудистых сплетений головного или спинного мозга.
Благодаря результатам, можно выявить и другие патологии в развитии плода. Проведение УЗИ диагностики также позволяет получить информативные результаты по развитию и росту плода, оценить нормы и отклонения:
- структура лица (размер носовой кости, носа, ушей, глаз);
- размер, вес плода;
- зрелость легких;
- строение головного мозга, сердца, сосудов, кишечника и других внутренних органов;
- количество пальцев на верхних и нижних конечностях;
- толщину и степень зрелости плаценты;
- состояние матки и её придатков;
- количество амниотических вод.
Исследование ультразвуком на 2-м триместре позволяет с точностью в 90% определить пол ребенка, выявить малейшие нарушения в его развитии. После пройденного скрининга, все результаты и расшифровки прикрепляются к карте беременной, и отдается врачу, который ведет беременную женщину.
Скрининг 2-го триместра включает забор крови из вены, что считается обязательным при подозрении на патологию. Если результаты УЗИ удовлетворительные, нет подозрений на аномалию, анализ крови может и не назначаться. В отличие от первого триместра, анализ крови на 2-м триместре, оценивает немного другие параметры, среди которых:
- количество хорионического гонадотропина человека (ХГЧ);
- свободный эстриол;
- показатели альфа-фетопротеина (АФП);
- содержание ингибина А.
УЗИ и анализ крови в ходе второго скрининга с точностью в 85% определяют динамику генетических отклонений, которые были выявлены еще в I триместре.
После сдачи всех анализов, результаты будут готовы в течение недели. Расшифровать их результаты сможет только врач. При хороших результатах скрининга, уровень АПФ в сыворотке крови должен составлять примерно 15 — 95 Ед/мл. При плохих результатах, уровень белка будет увеличенным, что может являться признаком таких патологий как атрезия пищевода, некроз печени, пупочная грыжа и другие. При сниженном белке, увеличивается риск развития синдрома Дауна или гибели плода.
Показатели скрининга 2-го триместра очень важны для беременной женщины и плода, поэтому очень важно не только правильно подготовится к обследованиям, но и обратится к квалифицированному врачу за расшифровкой. Важно понимать, что от правильной расшифровки зависит жизнь будущего ребенка.
Для проведения скрининга во втором триместре особой подготовки не требуется, но все же для получения достоверных результатов, женщине необходимо соблюдать некоторые правила.
- Кровь нужно сдавать натощак. Употребление любой пищи, также как и жидкости может искажать результаты анализа. Сдавать анализ крови лучше всего с самого утра.
- За 1 день до сдачи крови нужно отказаться от сладкой пищи, а также продуктов, которые могут вызывать аллергическую реакцию.
- УЗИ не требует никакой подготовки. Наполнять мочевой пузырь не обязательно. Проводить диагностику можно в любое время дня.
Многие врачи в области акушерства и гинекологии уверяют, что женщине нужна моральная подготовка, поддержка родных людей. Женщине важно настроится на положительные результаты, надеяться и верить на хорошие результаты.
Скрининг на 2-м триместре беременности рекомендуется проводить не раньше 16-й, но не позднее 20-й неделе беременности. Многие врачи рекомендуют проводить диагностику на 17-18 неделе. Именно в этот период можно с высокой точностью оценить состояние плода, выявить малейшие изменения и патологии в развитии плода.
При наличии аномалий плода или подозрении на них, во втором триместре могут назначаться и другие дополнительные методы диагностики. Беременную могут назначить консультацию у генетика и других специалистов.
Ультразвуковое исследование и анализ крови нужно проводить в одной клинике в один и тот же день. Данные методы диагностики не доставляют женщине неудобства, за исключением тех, кто боится сдавать кровь из вены.
УЗИ проводят трансабдоминальным методом, то есть врач наносит гель на живот женщины, при помощи датчика, который соприкасается с кожей, врач получает картинку на монитор компьютера, с которого считывает и фиксирует информацию о состоянии плода. Процедура занимает от 15 до 30 минут.
После результатов УЗИ, выявлении каких либо патологий, врач отправляет женщину на биохимический анализ крови. В случае, когда присутствуют, какие либо патологии, женщина в лаборатории сдает кровь из вены. Объём забора составляет от 3-х до 5-ти мл.
Результатов лабораторной диагностики нужно ждать несколько дней, в то время как расшифровку УЗИ, можно получить сразу после проведения процедуры. После полученных результатов исследования врач сравнивает их с показателями нормы и отклонений. На фоне полученных результатов обследования специалист имеет возможность получить полную картину, выявить или исключить патологии, дать полезные рекомендации. При необходимости беременной могут назначаться и другие методы исследования.

В зависимости от клиники, лаборатории, результаты могут немного разниться, поэтому врачи рекомендуют проходить обследование только в клиниках с хорошей репутацией, где присутствует новейшее оборудование для лабораторной и инструментальной диагностики.
Расшифровку УЗИ составляет врач узист, после чего передает лечащему врачу. Разобраться с анализами, результатами УЗИ, сможет только врач.
При повышенных или сниженных показателях, присутствует риск патологии у плода и женщины.
- Пониженный уровень АФП – признак синдрома Дауна, гибель плода или неправильное определение срока беременности.
- Повышенный АФП – пороки развития ЦНС, синдром Меккеля, патологии печени (некроз).
- Высокий ХГЧ – синдром Дауна или Клайнфельтера.
- Низкий ХГЧ – высокий риск синдрома Эдвардса.
- Сниженный эстриол — внутриутробная инфекция, Дауна, фетоплацентарная недостаточность, риск преждевременных родов.
- Повышенный эстриол – внутренние болезни печени у матери, многоплодная беременность или крупный плод.
Анализ крови не является окончательным результатом для постановления заключительного диагноза. При подозрении на патологию, назначают амниоцентез, который состоит из прокалывания брюшной стенки с последующим забором околоплодной жидкости. Результаты этого теста дают точные результаты о состоянии плода с вероятностью 99%.
Несмотря на предполагаемую информацию о показателях, которые могут присутствовать в расшифровке анализа и свидетельствовать о патологии беременности, окончательное решение принимает врач и только после повторных и дополнительных анализов.
Для расшифровки результатов обследования, врач сравнивает их с таблицей нормы. При наличии отклонений, специалист делает заключение, назначает дополнительные или повторные анализы.
Чтобы расшифровать скрининг 2-го триместра, врач может отталкиваться от таблицы нормы.
| Неделя беременности | Уровень АФП (ЕД/мл) | Уровень ХГЧ (мЕД/мл) | Уровень Е3 (нмоль/л) |
|---|---|---|---|
| 16 | 10-58 | 15-95 | 5.4-21 |
| 17 | 8-57 | 15-95 | 6.6-25 |
| 18 | 8-57 | 15-95 | 6.6-25 |
| 19 | 7-49 | 15-95 | 7.5-28 |
| 20 | 1.6-49 | 27-95 | 7.5-28 |
Таблица содержит только предполагаемые параметры расшифровки, которые свидетельствуют о нормальном течение беременности и отсутствии всяческих патологий у плода.
Важным считается не только расшифровка анализа крови, но и УЗИ обследования. При нормальных показателях, расшифровка будет содержать следующие параметры:
Беременность 16 – 17 неделя.
- Вес плода – 100 – 140 г.
- Длина плода – 11,6 – 13 см.
- Окружность живота – от 88 до 131 мм.
- Окружность головки – от 112 до 145 мм.
- Лобно-затылочный размер (ЛЗР) – от 41 до 49 мм.
- Бипариетальный размер – от 31 до 37 мм.
- Длина кости голени – от 15 до 25 мм.
- Длина бедренной кости – от 17 до 28 мм.
- Длина костей предплечья – от 12 до 21 мм.
- Длина плечевой кости – от 15 до 25 мм.
- Индекс амниотической жидкости – 73–211.
Беременность 18 – 19 неделя
- Вес плода – 190 — 240 г.
- Длина плода – 14,2 – 15.3 см.
- Окружность живота – от 104 до 154 мм.
- Окружность головки – от 141 до 174 мм.
- Лобно-затылочный размер (ЛЗР) – от 49 до 63 мм.
- Бипариетальный размер – от 37 до 49 мм.
- Длина кости голени – от 20 до 31 мм.
- Длина бедренной кости – от 23 до 34 мм.
- Длина костей предплечья – от 17 до 26 мм.
- Длина плечевой кости – от 20 до 31 мм.
- Индекс амниотической жидкости – 80–225.
Результаты исследований позволяют врачу определить важные показатели в развитии плода характерны для 2-го триместра беременности. Однако окончательное решение принимает врач индивидуально для каждой пациентки.
Женщины, которым назначен скрининг на 2-м триместре беременности всегда испытывают переживание, особенно когда речь идет о возможных патологиях. Консультируясь у врача, женщины часто задают врачам вопросы, ответить на которые мы попробуем изложить.
Вопрос: На какой неделе беременности лучше всего делать 2-й скрининг?
Ответ: Обследование 2-го скрининга можно проходить на сроке 16 – 20 неделя беременности. Наиболее точные результаты можно получить на 17-18 неделе.
Вопрос: Обязательно ли сдавать кровь с вены при 2-м скрининге?
Ответ: При подозрении на патологию – обязательно. Когда результаты УЗИ показывают нормальные показатели, нет отклонений от нормы, беременность протекает хорошо, анализ может не проводиться.
Вопрос: Что входит в обследование 2-го скрининга?
Ответ: Скрининг второго триместра состоит из УЗИ диагностики и анализа венозной крови.
Вопрос: Обязательно ли делать второй скрининг?
Ответ: Если при первом скрининге в 1-м триместре были обнаружены патологии, беременность протекает тяжело, женщине больше 35-ти лет или в ее анамнезе присутствуют хронические заболевания, тогда обязательно.

Скрининг 2-го триместра – один из важных методов исследования, позволяющих вовремя определить аномалии в развитии плода. При плохих результатах, пороках или дефектах в развитии плода, рекомендуется прерывание беременности по медицинским показателям.
источник
Всего 40-50 лет назад наши бабушки и не мечтали увидеть малыша до того, как он появится на свет. Теперь же периодические свидания с пузожителем – привычное дело. Хотя польза от проведения ультразвукового исследования очевидна, до сих пор не умолкают споры о его опасности или неопасности по отношению к малышу, находящемуся в утробе.
Узи представляет собой метод исследования внутренних органов и тканей. Проводится оно с помощью УЗИ-аппарата, оборудованного специальным датчиком и монитором. Датчик называется трансдюсером. Он, соприкасаясь с кожей живота беременной, производит колебания (звуковые волны), которые направляет вглубь тела. Там они сталкиваются с внутренними органами женщины (а также с частями тела и внутренними органами малыша) и отражаются от них, впоследствии отображаясь на мониторе.
УЗИ бывает двухмерным, трехмерным и четырехмерным. Какая между ними разница? При двухмерном УЗИ на мониторе видны лишь неясные очертания плода в черно-белых тонах. Благодаря трехмерному УЗИ врач сможет увидеть объемное цветное изображение, детально рассмотреть органы и системы малыша. Четырехмерное УЗИ позволяет увидеть движения плода.
Данная процедура абсолютно безболезненная и не создает какого-либо дискомфорта.
Проведение исследования с помощью ультразвука обусловлено не прихотями будущих родителей, а острой необходимостью в диагностике разнообразных отклонений развития ребенка, проблем протекания самой беременности.
Собственно, первое УЗИ сможет подтвердить беременность на ранних сроках, установить наличие плодного яйца (иногда целых два, а то и три), определить точный срок беременности. Очень ценным является этот метод при наличии внематочной беременности. Ведь, если диагностировать ее на ранних сроках, можно избежать хирургической операции.
Более того, на более поздних сроках ультразвук позволяет увидеть, существуют ли патологии. К ним относят отслоение плаценты, угрозу самопроизвольного аборта, гипертонус матки. Вовремя диагностированные патологии и, соответственно, принятые меры позволят сохранить беременность и родить здорового малыша. Также УЗИ позволяет выявить пороки развития плода. Иногда их можно вылечить, а иногда, к сожалению, женщине будет предложено прервать беременность.
Накануне родов УЗИ позволит узнать некоторые нюансы, от которых будет зависеть как течение самого процесса, так и поведение врачей. Помните, только этот метод может с точностью в 100% сказать, есть ли обвитие пуповиной. А это очень важно, поскольку грозит осложнениями родового процесса, а иногда и создает опасность здоровью, или даже жизни, малыша.
Не стоит забывать, что некоторым женщинам проходить УЗИ обязательно. Причем намного чаще, чем основной массе беременных. К таким показаниям относят хронические заболевания. Наиболее распространенные среди них – сахарный диабет, различные болезни крови.
Не стоит пренебрегать процедурой, если до этого у вас уже были беременности, которые закончились неудачно (выкидыши, замершая беременность) или же, если в семье есть серьезно больные (например, с синдромом Дауна).
Направление на первое УЗИ при беременности женщина обычно получается на 12-13 неделе беременности. Этот ранний метод исследования необыкновенно важен: с его помощью врач сможет оценить первичное формирование плода, дать оценку процессу закладки органов и систем.
В некоторых случаях первое УЗИ при беременности может проводиться раньше. Во-первых, для подтверждения наличия беременности, а также – для исключения факта беременности внематочной. Подозрение на внематочную беременность требует обязательного исследования при помощи ультразвука – только таким образом будет возможность достоверно установить, действительно ли имеет место это патологическое состояние. И только так будет возможность вовремя вмешаться в ситуацию и провести необходимую чистку, иначе серьезных последствий не избежать.
Причиной для более раннего проведения УЗИ могут послужить и тревожные симптомы в виде влагалищных кровотечений (или кровянистых выделений) и тянущих болей внизу живота. Такие симптомы с большой долей вероятности сигнализируют об угрозе прерывания беременности. И, хоть исключительно только методом УЗИ определить, есть ли угроза выкидыша очень сложно, однако, посредством такого исследования можно узнать причину кровотечения. Согласно результатам УЗИ врач сможет комплексно оценить ситуацию и дать женщине соответственные рекомендации.
источник
Во втором триместре беременной женщине назначается повторный скрининг, подтверждающий или опровергающий данные, которые получены в первом комплексном исследовании. Данный период является наиболее подходящим для диагностики гормонального уровня плода. Полученные данные дают возможность оценки его развития. В этой статье подробно рассказывается, каковы нормы скрининга 2 триместра по УЗИ, анализу крови.
Второе скрининговое обследование проводится в районе 16–20 недели беременности. Данные сроки неслучайны. Так как плод подрос, у него уже заложены все основные важные для жизненных обеспечений системы. Исследование, проведенное до 12 недель, относится к первому скринингу. Диагностика носит определенную цель выявления аномалий систем, их органов, обнаружения хромосомных нарушений. При наличии серьезных отклонений, врачи могут рекомендовать преждевременные роды.
Второй скрининг назначается каждой женщине, находящейся в интересном положении. Однако группа риска для проведения данного исследования, состоит из следующих беременных женщин:
- первородящих, которые имеют возраст больше 35 лет;
- людей, которые находятся в близком родстве;
- женщин с отягощенной гинекологической историей;
- женщин, работающих на вредных условиях труда;
- с отягощенной наследственностью;
- при наличии в анамнезе мертворожденных детей, выкидышей, замершей беременности;
- беременных, принимающих алкоголь, наркотики.
Скрининг второго триместра – комплексное исследование, включающее в себя УЗИ-диагностику, биохимический тест. Если женщина легко переносит беременность, ребеночек развивается в соответствии с нормой, то, в этой ситуации, врачом не назначается проведение второго тестирования.
При втором скрининге проводится назначение второго УЗИ. Во время которого врачом получается информация о том, сколько у женщин плодов, то есть является ли беременность многоплодной, уточняется срок беременности. Порой он отличается оттого, что определило первый результат. Также врач сообщает о предполагаемой дате родов и, при желании женщины, может сказать пол ребенка.
Второе УЗИ при беременности оценивает такие показатели, как:
- анатомия внутренних систем;
- какова частота сердцебиений у плода;
- вес ребеночка и его сравнение по специальной формуле с предыдущим результатом;
- какое состояние имеют околоплодные воды.
Наибольшее внимание врач уделяет таким параметрам, как:
- структура лица;
- размеры плода;
- какую зрелость имеют легкие ребеночка;
- структура органов;
- количество пальцев;
- сформированность плаценты;
- объем околоплодной жидкости.
В результате врач выписывает заключение о состоянии плода, наличии у него нарушений в развитии. Если выявлены отклонения от нормы по УЗИ, тогда женщине рекомендуют пройти исследование с допплером. Эта диагностика позволит оценить проходимость кровеносных сосудов, маточный, плацентарный, артериальный кровоток. А также степень насыщения кислородом головного мозга ребеночка в данный промежуток времени.
Когда при втором исследовании ультразвуком получается плохой результат развития ребеночка, то женщине назначается диагностика с доплером. Она проводится в любое время и не требует дополнительной подготовки. Полученные данные фиксируются на ленте. Это позволит в дальнейшем проводить контроль за лечением и отмечать наличие изменений. Расшифровка УЗИ 2 скрининга проводит оценку:
При определении состояния сосудов матки используется индекс резистентности. Врачом оценивается отдельно левая, правая маточная артерия. Это связано с тем, что при наличии токсикоза происходит нарушение кровообращения одного сосуда. Если проанализировать результаты только одной артерии, то получится неверная, ложная информация, которая может нанести вред будущей мамочке и плоду.
К сведению, если женщина в третьем триместре страдает от токсикоза, то у нее нарушенный кровоток правого сосуда матки. При позднем токсикозе могут вытекать негативные последствия для плода. Нормативы на 20 неделе индекса резистентности – 0,52. Причем допустимая граница может колебаться от 0,37 до 0,70. Исследовать пуповину необходимо при нахождении плода в покое.
А также при его сердечном ритме, колеблющемся от 120 до 160 ударов в минуту. Обусловлено это тем, что при каких-либо отклонениях частоты сердцебиений происходит изменение индекса резистентности в пуповинной артерии. Пуповина содержит две основных артерии, одну вену. УЗИ второго скрининга ставит перед собой цель выявить наличие аномалии.
Если у кровеносных сосудов будут иметься некоторые отклонения, тогда ребеночек страдает от дефицита питательных веществ. Это негативно скажется на дальнейшем росте, развитии. Бывают случаи, когда плод подстраивается под создавшиеся положение. В итоге происходит рождение здорового младенца с небольшим весом.
Когда функционирует лишь один кровеносный сосуд с нарушенным кровотоком, то имеется вероятность отрицательного исхода беременности. Женщине необходимо будет пройти дополнительное УЗИ и сдать кровь на наличие хромосомных аномалий. При нарушении кровотока артерий головы будет наблюдаться сниженный пульсационный индекс. Его повышенный уровень позволяет предположить наличие кровоизлияния в мозг. Нормой ПИ является показатель 1,83. Его допустимый параметр варьируется в пределах от 1,36 до 2,31.
После того как ультразвуковые результаты будут получены, женщине назначается анализ крови на биохимию, так называемый тройной тест, который позволит выявить в крови следующие вещества:
- Гормон ХГЧ, который наблюдается только во время беременности. Он помогает определить произошло ли зачатие в домашней диагностике.
- Белок АФП. Наличие нормальных показателей говорит об обеспечении младенца необходимым иммунитетом от матери.
- Гормон стероидного вида НЭ способствует естественному обмену между материнскими и детскими веществами.
После получения результатов анализа крови, врачом сопоставляются его показатели с нормой. При этом необходимо учитывать момент того, на какой неделе произошло исследование. На основании полученных данных выставляется предположение о том, как протекает беременность, какое состояние здоровья у малыша.
На хороший результат можно рассчитывать при следующих нормах (измерения даются в нг/мл):
- от 10000 до 58000 на 16 неделе беременности;
- от 8000 до 57000 между 17–18 неделей;
- от 7000 до 49000 на 19 недели беременности.
Если у женщины в ходе исследования наблюдается незначительное отклонение второго скрининга, то не стоит отчаиваться, поскольку оно не несет большой ценности. Когда уровень больший, чем положено, то данный факт может говорить о беременности не одним плодом. Если норма повышается наполовину, тогда имеется риск рождения ребенка с синдромом Дауна. К сведению, при многоплодной беременности проводить скрининг тесты бессмысленно, так как его результаты будут незначительно завышены.
Кроме многоплодности, причина повышенного результата ХГЧ может предполагать сахарный диабет у женщины или хромосомные аномалии плода. Заниженный результат гормона говорит о возможности замирания беременности, развития хромосомных аномалий. Кроме того, понижение нормы может быть признаком существующей угрозы выкидыша, несостоявшейся плаценты, наличия синдрома Патау.
Белок АФП вырабатывается организмом плода после 5 недели внутриутробного развития. При помощи околоплодных вод, белок проникает в кровеносную систему матери. К параметрам АФП относятся следующие нормы, измеряемые в ед/мл:
- 15–60 на сроке между 12–14 неделей;
- 15–95 на сроке между 15–19 неделей;
- 27–125 на 20 неделе.
Если во время исследования обнаружилось пониженное количество белка в печени ребеночка, то это является поводом для предположения подозрений на наличие синдрома Дауна. Кроме того, данный результат может говорить об неверно определенном сроке беременности, пузырном заносе плода. Когда во время обследования обнаруживается повышенный уровень АФП, то можно предполагать о неправильном развитии нервной системы, нарушении печени.
Стероидный гормон НЭ имеет следующие показатели нормы, измеряемые в нг/мл:
- от 5,7 до 15 между 13–14 неделями;
- от 5,4 до 21 между 15–16 неделями;
- от 6,6 до 25 между 17–18 неделями;
- от 7,5 до 28 между 19–20 неделями.
Когда скрининг обнаруживает отклонение в виде повышения нормы, то это может быть признаком наличия многоплодной беременности. Кроме того, повышение НЭ говорит о нарушенном функционировании печени, большом плоде. Пониженный показатель образуется в результате инфицирования ребеночка, раннего приема антибиотиков, аномалий развития, недостаточности плацентарного вида.
Критическое понижение гормона НЭ бывает признаком:
- угрозы выкидыша;
- аномалий надпочечников;
- плацентарных нарушений;
- синдрома Дауна.
Кроме того, завышаться показатель НЭ может в том случае, если женщина в момент сдачи анализа принимала антибиотики.
Имеется ряд соотношений, которые влияют на получение результатов скрининга. Данной диагностике присущ небольшой процент погрешности. Даже безупречные анализы могут не всегда сказать о наличии патологии. Соответственно, при плохих результатах может родиться здоровенький малыш. Это касается биохимического анализа крови.
К факторам, влияющим на исследование, относятся:
- наличие хронических заболеваний матери, например, больные почки, печень;
- наличие плохих привычек, таких как: курение, злоупотребление алкоголя;
- избыточный вес, при котором повышаются показатели;
- многоплодная беременность;
- зачатие, наступившее в результате ЭКО.
Если у женщины обнаружились плохие результаты, нельзя паниковать. Чаще всего 10 % из них оказываются неверными. Однако, при высокой степени риска, будущей мамочке нужно как можно быстрей обратиться к генетику, который назначит дополнительные тесты, позволяющие оценить наличие врожденной или хромосомной патологии. Чаще всего рекомендуется следующее исследование:
- Кордоцентоз представляет собой забор крови плода через пуповину. Данный тест назначают не раньше 18 недели. Он нередко становится причиной выкидыша, внутриутробного заражения ребеночка.
- Амниоцентез – это оценка околоплодных вод. Для их забора врачом прокалывается брюшина. Этот анализ довольно эффективен, но часто приводит к выкидышу.
- НИПТ можно делать с 10 недели. Тестирование проводится путем забора крови матери из вены. Если получается отрицательный результат, то это является 100 % гарантией рождения здорового ребенка.
Не следует рассматривать отдельное отклонение, как показатель патологического явления. Судить об аномалиях можно лишь после проведенного комплексного исследования.
источник
Основные особенности и значимость второго планового УЗИ при беременности: сроки проведения и цели исследования
Диагностику УЗИ, как правило, проводят несколько раз в течение беременности, с целью контроля и наблюдения за внутриутробным развитием малыша.
Благодаря исследованию, можно определить точный срок вынашивания ребенка и установить предполагаемую дату родов.
Помимо всего прочего, УЗИ является важным инструментом для ведения беременности, ведь именно с помощью этой диагностики врачи уточняют, как формируются и развиваются внутренние органы и основные системы малыша, исключают наличие патологий или пороков, предупреждают возможные осложнения и т.д.
В ходе нормального протекания беременности женщина проходит плановую диагностику УЗИ три раза. Каждое исследование ‒ очень важное, ведь все они решают различные задачи и выполняют много функций.
При первом осмотре врачи еще не могут увидеть абсолютно все процессы растущего организма, поэтому такая миссия перекладывается на второе плановое УЗИ, когда уже внутренние органы и системы малыша будут сформированы и почти закончат свое развитие.
До не давнего времени всем беременным назначали прохождение УЗИ второго триместра с 22 по 24 неделю. Однако несколько лет назад эти временные рамки были сдвинуты.
Если же никаких отклонений при первом скрининговом исследовании («двойном тесте») не наблюдалось, тогда врачи рекомендуют проводить лишь плановое УЗИ второго триместра на сроке 18-22 недель (однако не позднее 22 недели).
Этот срок установлен и Всемирной Организацией Здравоохранения, ведь именно сейчас ребенок начинает считаться потенциально жизнеспособным, а это значит, что искусственное прерывание беременности становится недопустимым.
Но есть и обратная сторона медали. Многие специалисты ультразвуковой диагностики говорят о том, что до 22 не представляется возможным диагностировать некоторые пороки развития сердечнососудистой системы плода. Лучше всего работу сердца малыша моно оценить начиная с 23-24 недели беременности.
Поскольку к этому сроку в организме ребенка завершается не только закладка, но и формирование основных органов и систем, доктор сможет увидеть возможные анатомические пороки, аномалии развития, другие осложнения, которые потом трансформируются в тяжелые заболевания.
К тому же, в первом триместре врач просто не в состоянии рассмотреть какие-то проблемы, ведь кроха еще очень маленький, а на более позднем сроке – будет упущено драгоценное время.
Некоторые проблемы при своевременном обнаружении можно скорректировать внутриутробно. Однако некоторые патологии могут привести к глубокой инвалидности или смерти ребенка. К сожалению, тогда врачи будут настаивать на прерывании беременности.
Об этом также может идти речь при обнаружении нехватки конечностей у малыша, при выявлении пороков, которые потребуют долгосрочных и дорогостоящих операций с невозможностью жизнедеятельности ребенка без применения специального оборудования или медицинских препаратов. Конечно, решение будет принимать сама женщина.
Далее доктор даст оценку размерам малыша: он посмотрит и на массу тела, и на длину конечностей, и на размеры внутренних органов, и на прочие параметры, чтобы сравнить их с общепринятыми нормами и оценить, соответствуют ли они этим показателям. Также вычитается темп роста всех показателей, в сравнении с результатами с прошлым исследованием.
Очень часто именно сейчас родители имеют возможность узнать, кто у них родится: мальчик или девочка, так как к этому времени уже сформированы половые органы крохи.
Правда, стоит отметить, что иногда все зависит от настроения вашего ребеночка: если он не захочет «показываться» и отвернется, либо закроется ручками, то его половая принадлежность останется для вас тайной (по крайней мере, до следующей процедуры).
После диагностики доктор подробно в протоколе опишет состояние ребенка (особенное внимание уделяется многоплодной беременности): как он располагается (предлежание на данном этапе еще не имеет такого значения, как в конце беременности, но информация все равно фиксируется), какие особенности функционирования его внутренних органов, насколько они правильны и т.д. Также оценивается развитие малыша относительно его гестационного возраста (то есть, заново определяется срок).
Помимо ребенка, доктор внимательно изучит, в каком состоянии сейчас находится ваша матка и плодное место (то есть, сама плацента, околоплодные воды и пуповина).
В отличие от первого похода на УЗИ, теперь вам не придется специально готовиться к диагностике (пить воду, к примеру).
К тому же, где-то с 16-17 недели доктор не сможет больше фиксировать малыша на экране полностью, потому что он стал уже таким большим, что просто туда целиком не помещается. Теперь врач будет осматривать по очереди: то головку, то животик, то спинку крохи и т.д.
В этот период вы сможете понаблюдать первые отчетливые движения вашего ребеночка. Если пожелаете получить видео или фото на память, попросите доктора перед процедурой (для лучшей картинки отправляйтесь на трехмерное или четырехмерное УЗИ).
Для определения развития маленького человека, определяются специальные фетометрические показатели.
Стандартными измерениями являются:
- показатели бипариетального размера или диаметра между височными костями (БПР);
- показатели лобно-затылочного размера (ЛЗР);
- параметры окружности головки (ОГ) и животика (ОЖ);
- размеры длинных костей (бедренной, большой и малой берцовой, голени).
Дополнительно назначают замеры сердца и мозжечка, костей предплечья и т.д.
Полученные цифры помогают доктору судить о сроке беременности. Однако дело в том, что в виду индивидуальных особенностей организма, каждый может развиваться по-своему (размеры головы, длина рук и ног), и это проявляется уже во внутриутробном периоде.
Врачу же предстоит выяснить, имеет ли он дело с такой непохожестью или это сигнал об отставании в развитии.
Внутриутробная задержка роста может быть симметричной ‒ ВЗРП (если все размеры преуменьшены в одинаковых пропорциях) или ассиметричной.
Также подробно изучаются анатомические особенности всех внутренних органов ребенка, описывается их форма, локализация, структура, размер, строение (легкие, сердце, желудок, почки, мочевой пузырь, печень, кишечник, селезенка, лицо, сердце, половые органы, позвоночник, головной мозг и т.д.), чтобы исключить наличие любых заболеваний или пороков.
Нормы показателей по параметрам развития и состояния плода на втором плановом УЗИ:
| Бипариентальный размер (БПР) | 49-55 мм |
| Окружность живота (ОЖ) | 138-181 мм |
| Окружность головы (ОГ) | 166-200 мм |
| Лобно-затылочный размер (ЛЗР) | 60-72 мм |
| Длина бедра (ДБ) | 32-42 мм |
| Масса плода | 300-350 г |
На процедуре ребеночек может спать или бодрствовать, однако это не влияет на его сердцебиение. В этот период у вашего малыша частота сердечных сокращений будет составлять около 120-160 в минуту, а это практически вдвое больше, чем у вас или любого взрослого человека.
- Возможные пороки развития.
Диагностика УЗИ может выявить самые разные пороки развития. Их существует очень много:
- косметические дефекты или челюстно-лицевые деформации (заячья губа, волчья пасть);
- отсутствие каких-либо частей тела, мозга или органа (пороки развития нервной системы, сердечно-сосудистой системы, конечностей, бифида и т.д.);
- синдром Дауна, синдром Эдвардса и т.д.
Иногда врачи могут сделать корректирующую операцию и устранить дефект. Однако, если порок слишком значителен и ребенку помочь никак нельзя, женщину предупреждают о последствиях.
Часто матери трудно принять решение об аборте: значит, необходимо выбрать подходящее место для родов, где бы было соответствующее отделение с реанимацией для новорожденных, с хорошими специалистами.
Сейчас у малыша есть еще достаточно места для свободного перемещения.
Вы с удовольствием сможете понаблюдать, как он играет, с пуповиной: теребит ее, наматывает себе на ручку, дергает пальчиками, и даже лижет.
Правда, слишком активные танцы и игры ребенка с пуповиной могут закончиться ее обвязыванием вокруг его тела или шеи, что нередко после создает серьезные проблемы.
Это исследование изучит ваш маточно-плацентарный кровоток, выведя оценку состояния сосудов как пуповины, так и матки, и плаценты, их строение, количество сосудов, возможные анатомические дефекты.
Также диагностика поможет выяснить, насколько хорошо у крохи налажено взаимодействие с материнским организмом (сколько ребенок получает питательных веществ, кислорода и т.д.).
Если кровоснабжение нарушено, тогда будут приниматься определенные профилактические или экстренные меры (в зависимости от ситуации).
Состояние, количество и характер околоплодных вод имеют очень большое значение. Вторая плановая диагностика уже может показать маловодие или многоводие. Определяется это по индексу амниотической жидкости (ИАЖ).
Существуют специальные таблицы с нормами, по которым врачи сверяют показатели. Любые увеличения или уменьшения АИ, как правило, указывают, на патологии или осложнения: внутриутробные инфекции, пороки развития, резус-конфликты, фетоплацентарную недостаточность, перенашивание беременности и т.д.
Доктор также оценивает воды на качество, исключая наличие взвесей или хлопьев. Возможно, вас дополнительно попросят сдать анализы.
Особенное внимание врач уделит особенностям строения плаценты:
- как она располагается (оптимальное месторасположение – по задней стенке);
- на каком расстоянии находится от внутреннего маточного зева;
- какая структура и толщина плаценты (плюс– степень ее зрелости);
- не происходит ли ее преждевременная отслойка.
Плацента, которая сформировалась к 16 неделе, является очень важным органом, поэтому на диагностике ей уделяют немало внимания. Не паникуйте из-за низкого ее расположения.
Если выявлено преждевременное старение, доктор отправит вас на дополнительные обследования. Отклонения в показателях структуры и толщины станут поводом для направления на допплеметрию.
- Состояние женских органов.
В ходе УЗИ врач обязательно должен проверить шейку матки, чтобы убедиться, что беременная не страдает истмико-цервикальной недостаточностью (патологией, которая может привести к прерыванию беременности или преждевременным родам).
Необходимо, чтобы канал шейки матки был закрыт, а сама она не должна быть короче 30 мм. Если у женщины предыдущая беременность закончилась кесаревым сечением, то состояние рубца обязательно нужно проверить (при этом, стенки органа не должны быть в тонусе).
Если существует угроза, а в дополнение к обследованию женщина жалуется на боль или тонус матки, тогда доктор будет принимать решение о госпитализации или других экстренных мерах для сохранения беременности.
Полная картина диагностики УЗИ может быть расшифрована только врачом.
Все показатели, которые будут получены на исследовании ‒ весьма важны, ведь они не только дают полную картину о состоянии роста и развития вашего ребенка, но и помогают вам исключить всевозможные угрозы, а также получить прогнозы на дальнейший ход беременности.
Придерживайтесь всех рекомендаций и назначений доктора и обязательно приходите на плановые обследования УЗИ, потому что с помощью результатов этой диагностики врач выработает наилучшую тактику для ведения вашей беременности.
источник