В некоторых случаях после обследования планирующих зачатие ребенка мужчины и женщины не выявляется никаких отклонений в состоянии их репродуктивного здоровья, а желаемая беременность так и не наступает. В таких ситуациях репродуктологи могут порекомендовать паре пройти такое исследование, как анализ на совместимость партнеров для зачатия (или посткоитальный тест). Этот лабораторный метод обследования позволяет выявить иммунологическое бесплодие, при котором из-за некоторых особенностей в работе иммунной системы женщины зачатие не может наступить. В этой статье вы ознакомитесь с сутью, показаниями, способами подготовки и сдачи анализа на совместимость партнеров для зачатия. Эта информация поможет составить представление о таком способе диагностики бесплодия, и вы сможете задать интересующие вас вопросы своему лечащему врачу.
Такой вид бесплодия называется иммунологическим, т. к. иммунная система женщины по какой-то причине вырабатывает антиспермальные антитела (АсАт или антитела к сперматозоидам), которые вызывают их неподвижность и гибель. При их выявлении говорят об иммунологической несовместимости пары.
Посткоитальный тест позволяет определить наличие антиспермальных антител в цервикальной слизи, через которую проходят сперматозоиды из влагалища в матку. Цель такого исследования (или таких его модификаций, как проба Курцрока-Миллера или Шуварского) – выяснение взаимодействия между цервикальным секретом и сперматозоидами.
Принцип посткоитального теста состоит в сдаче образца слизи из канала шейки матки через 4-6 часов после полового акта. Его исследование позволяет установить, насколько цервикальный секрет способствует миграции сперматозоидов в полость матки. Во время исследования устанавливается количество мужских половых клеток во взятом образце и их подвижность.
Прежде чем дать ответ на этот вопрос, рассмотрим функции цервикальной слизи во время овуляции – самого благоприятного периода для оплодотворения яйцеклетки.
В норме во время овуляции цервикальная слизь выполняет следующие функции:
- обеспечивает благоприятные условия для продвижения сперматозоидов в полость матки и маточные трубы;
- защищает мужские половые клетки от кислой среды влагалищных выделений;
- «отбирает» наиболее сильные и жизнеспособные сперматозоиды;
- помогает отобранным мужским половым клеткам накапливать энергию;
- обеспечивает запуск реакции капацитации, которая позволяет сперматозоидам трансформироваться и становиться способными к зачатию (т. е. проникновению в яйцеклетку).
До и после периода овуляции цервикальный секрет становится более вязким, и его основная функция заключается в защите матки от инфекционных агентов. Кроме этого, вязкая слизь задерживает сперматозоиды.
Секрет цервикального канала вырабатывается находящимся в шейке матки цилиндрическим эпителием. В зависимости от уровня половых гормонов шеечная слизь изменяет свои свойства на протяжении цикла:
- Фолликулярная фаза. Во время этой фазы, начинающейся с 1-го дня ежемесячного кровотечения до начала овуляции (с 1 по 13-14 день при стандартном цикле в 28 дней), уровень эстрогенов постепенно повышается. Пока он остается низким, цервикальная слизь имеет вязкую консистенцию.
- Фаза овуляции. При стандартном цикле выход яйцеклетки из яичника происходит примерно на 13-14 день. В организме повышается уровень эстрогенов и лютеинизирующего гормона. Под их воздействием секрет становится более жидким и водянистым. В его толще появляются своеобразные поры, которые дают возможность сперматозоидам поступать в полость матки. Кроме этого, секрет выполняет роль фильтра, отсеивающего ослабленные мужские половые клетки. Попадая в цервикальную слизь, сперматозоиды сохраняют свою жизнеспособность на протяжении нескольких дней и накапливают за это время необходимую для дальнейшего передвижения энергию.
- Фаза желтого тела (или лютеиновая). Этот период начинается после завершения овуляции и заканчивается в первый день месячных. На состав цервикальной слизи в это время влияют андрогены, прогестерон и эстрадиол. Эти гормоны повышают ее вязкость и плотность, в ней увеличивается количество клеточных элементов, и сперматозоиды не могут поступать в полость матки.
Вышеописанные особенности в составе слизи важны при проведении посткоитального теста, т. к. несвоевременность выполнения анализа может давать ложноположительные результаты.
На возможность наступления оплодотворения могут влиять различные свойства цервикальной слизи:
- Вязкость. Этот параметр зависит от концентрации белков и ионов, молекулярного состава, количества клеточных элементов. Перед выходом яйцеклетки из фолликула вязкость секрета значительно снижается, а перед наступлением менструального кровотечения достигает своего максимума.
- Растяжимость. Этот параметр отображает эластичность цервикального секрета. Во время овуляции такой показатель составляет 12 см, а в остальные фазы – менее 4 см.
- Кристаллизация. Этот параметр может рассматриваться после высыхания отобранного материала на предметном стекле. Перед наступлением овуляции секрет формирует на нем похожие на листья папоротника изображения.
Вышеописанные параметры оцениваются при помощи другого специального анализа – индекса цервикальной слизи.
Назначение посткоитального теста рекомендуется в следующих клинических случаях:
- отсутствие наступления беременности на протяжении 12 месяцев регулярной половой жизни без контрацепции;
- подозрение на иммунологическую несовместимость партнеров для зачатия.
Фазы менструального цикла оказывают влияние на свойства цервикальной слизи и поэтому анализ на совместимость для зачатия должен выполняться за 1-2 дня до наступления овуляции. При стандартном цикле такой тест обычно проводится в 12-13 день цикла.
Для того чтобы точно установить дату предполагаемой овуляции, а значит, и день выполнения анализа, необходимо:
- выяснить дату первого дня последнего менструального кровотечения (более чем у половины женщин овуляция происходит на 13-й день);
- измерять базальную температуру и составлять ее график на протяжении 3-4 циклов – ректальную температуру до утреннего подъема с постели начинают измерять с первого до последнего дня цикла, по составленному графику определяется день овуляции (при ее наступлении температура повышается до 37 °C);
- проводить тесты на овуляцию – анализ позволяет определить день резкого повышения уровня лютеинизирующего гормона, которое указывает на приближение овуляции;
- провести УЗИ яичников для изучения состояния фолликулов – при визуализации специалист может определить зрелость яйцеклетки в фолликуле и его готовность к вскрытию.
За 3-4 дня до проведения посткоитального теста паре следует пройти ряд диагностических исследований:
- анализы на заболевания, передающиеся половым путем (ЗППП) – эти исследования необходимы для женщины, т. к. такие инфекции способны влиять на качество цервикального секрета и делать его непригодным для сперматозоидов;
- спермограмма – этот анализ позволяет определить количество и подвижность мужских половых клеток в сперме мужчины и их пригодность к зачатию.
Перед сдачей теста женщина должна быть полностью здорова, т. к. на достоверность результатов способны повлиять недавно перенесенные вирусные или инфекционные заболевания (например, ОРВИ), стрессы, смена климатических условий или характера питания. Эти факторы способны спровоцировать более раннюю или позднюю овуляцию. Особенно негативно на результатах анализа могут сказаться недолеченные половые инфекции, т. к. отторгающиеся клетки эндометрия или влагалища делают слизь цервикального канала более вязкой.
Начать готовиться к сдаче анализа на совместимость партнеров к зачатию необходимо за 3-4 дня (т. е. с 10-го дня цикла):
- Отказаться от секса за 3-4 дня до сдачи анализа.
- Не принимать препараты, которые способны оказывать влияние на наступление овуляции (Тамоксифен, Анастразол, Клостилбегит и др.).
- Не применять вводимые во влагалище формы препаратов (свечи, суппозитории, шарики, таблетки или крема).
- Отказаться от влагалищных контрацептивов и не пользоваться лубрикантами.
- Накануне, за 4-6 часов перед сдачей анализа, должен состояться половой акт. После секса не следует сразу вставать с постели. В положении лежа необходимо находиться около 30-40 минут. После полового акта нельзя подмываться, принимать ванну, спринцеваться или пользоваться тампонами. Для предупреждения вытекания спермы можно воспользоваться ежедневной прокладкой.
Обычно забор материала для выполнения посткоитального теста проводят в утренние часы:
- Женщина раздевается и ложится на гинекологическое кресло.
- Врач вводит гинекологическое зеркало во влагалище для обеспечения доступа к цервикальному каналу.
- Забор материала проводится специальной пипеткой или одноразовым шприцем без иглы. Слизь берется из канала шейки матки и заднего свода влагалища.
- Полученный образец наносят на стекло и накрывают вторым стеклом. Их края заливают парафином для обеспечения герметизации.
- Стекла отправляют в лабораторию.
Недостоверные результаты анализа на совместимость мужчины и женщины для зачатия могут наблюдаться в следующих случаях:
- тест сдавался не во время фазы овуляции;
- с момента полового акта прошло более 4-24 часов;
- наличие воспалительных заболеваний половых органов или урогенитальных инфекций у женщины;
- гормональный дисбаланс, проявляющийся снижением уровня эстрогенов, влияющих на вязкость цервикального секрета;
- применялись гормональные препараты или спермициды;
- небольшое количество спермы или снижение подвижности сперматозоидов именно при последнем половом акте.
Результаты анализа на совместимость партнеров к зачатию могут быть такими:
- положительный – в отобранном образце выявлено 25 сперматозоидов с достаточной подвижностью и у женщины есть очень высокий шанс для наступления беременности;
- удовлетворительный – в отобранном образце выявлено 10 или более сперматозоидов с прямолинейной подвижностью и у женщины высокий шанс для наступления беременности;
- сомнительный – в отобранном образце выявлено от 5 до 10 сперматозоидов с низкой подвижностью и у женщины невысокий шанс к наступлению беременности или тест был выполнен не перед овуляцией;
- плохой – в отобранном образце выявлены только неподвижные сперматозоиды, т. е. вероятность наступления беременности чрезвычайно низкая или отсутствует;
- отрицательный – в цервикальном секрете не обнаружены сперматозоиды (например, из-за нарушении попадания спермы во влагалище или эякуляции).
Факторов, способных влиять на достоверность результатов этого анализа, достаточно много. Именно поэтому специалисты рекомендуют не ограничиваться сдачей только одного теста. Единичный отрицательный или плохой результат посткоитального теста еще не является поводом для постановки диагноза «иммунологическое бесплодие». Такой заключительный диагноз может выставляться только после получения 3 отрицательных результатов анализа на совместимость для зачатия, указывающих на наличие антиспермальных антител в цервикальной слизи, убивающих сперматозоиды. Тесты выполняют в разных менструальных циклах с промежутками в 2-3 месяца.
Назначить проведение анализа на совместимость партнеров для зачатия может врач-репродуктолог или гинеколог. Показанием для выполнения такого теста является отсутствие наступления беременности на протяжении года при регулярной половой жизни или подозрение на иммунологическое бесплодие.
Анализ на совместимость партнеров для зачатия используется репродуктологами для выявления иммунологического бесплодия, при котором в состав цервикальной слизи входят антиспермальные антитела, вырабатывающиеся в организме женщины на сперму определенного мужчины. При получении отрицательного результата для постановки диагноза женщина должна выполнить 3 теста, т. к. существует множество факторов, способных провоцировать появление ложных результатов.
Специалист рассказывает об иммунологическом бесплодии:
источник
Каждая молодая и здоровая семья мечтает о маленьком и уютном доме, а также о рождении ребенка. Но во время планирования семьи, многие наслышаны о разнообразных догадках и мифах по поводу совместимости групп крови партнеров и как это может повлиять на беременность в целом. Поэтому, в рамках данной статьи, рассмотрим реальные факты, которые могут возникать при несовместимости резус факторов и какая совместимость группы крови для зачатия нужна.
Известно, что резус фактор — это белок, который является составляющей крови и расположен сверху оболочки эритроцитов (одних из компонентов клеток крови), его наличие и расположение не зависит от группы. Получается, что в результате присутствия данного белка – резус положительный, а при его отсутствии – отрицательный.
Критерии параметров крови проверяют практически везде: в клиниках и больницах, еще в самом начале беременности, для того чтобы избежать негативных последствий и свести к минимуму риски, возникшие при беременности.
Существует закономерность наследования группы крови. К примеру, если у мужчины положительный резус фактор и плод унаследовал кровь отца, а у женщины отрицательный, во время беременности, резус ребенка окажется чужеродным для матери. И при таком несоответствии, материнский организм будет обильно выделять антитела в крови, которые в свою очередь начнут атаковать клетки плода.
Из-за такого течения обстоятельств, дети имеют некоторые из перечисленных недугов: наличие желтухи, водянки, анемии или эритробластоза. Поэтому важным этапом при планировании беременности является правильное сочетание групп крови еще перед началом беременности.
Лишь в случае, при котором тело матери принимает белок плода и не отторгает его, беременность может пройти без обострений и неожиданных поворотов событий. Поэтому так важно проверить возможность совмещения групп крови еще до начала зачатия. Например, если происходит оплодотворение и у женщины 1 группа крови, а у мужчины любая, происходит формирование полностью здорового, без отклонений плода.
Но данное сочетание грозит определенными последствиями – вырабатыванием в кровь, на момент зачатия, некоторых групп антител. И для того, чтобы предупредить такой эффект, уже на 32-ой неделе беременности требуется сдача анализа на АВО.
И также можно воспользоваться таблицей в которой указывают возможные сочетания групп крови для зачатия.
Стоит подробнее рассмотреть случаи при положительном резусе и процессы беременности. В данном варианте, кровь матери и ее будущего ребенка полностью совместима, ведь при негативном резусе партнера это никак не повлияет на кровь будущего малыша.
Бывают случаи, когда у родителей с одинаковой группой крови рождается ребенок, с совершенно иной группой.
При варианте, когда отец ребенка имеет отрицательный резус, не произойдет никаких отклонений в организме и протекании беременности матери, ведь главным пунктом является то, что в крови женщины уже имеется определенный белок, а кровь эмбриона не содержит никаких чужеродных элементов, что могли бы как-то повлиять на процесс беременности и формирования плода. Поэтому данный вариант является наилучшим для любой пары.
Если у женщины отрицательный резус в сочетании с положительным резусом отца, ребенок, скорее всего, унаследует фактор по маминой линии, в данном случае – положительных резус. Значит, получается, что ни организм матери, ни ребенка не имеет в своем составе агглютинина, поэтому при данной комбинации и сочетании, нет никакой опасности.
Но в случае, когда мать с отрицательной группой все-таки вынашивает плод с положительной группой, в таком случае и при любом раскладе возникнет проблема — конфликт крови. Но уже не с резусами потенциальных партнеров, ведь организм начинает распознавать чужеродный элемент и приступает к борьбе с нераспознанными компонентами. Так протекает процесс защиты всего организма.
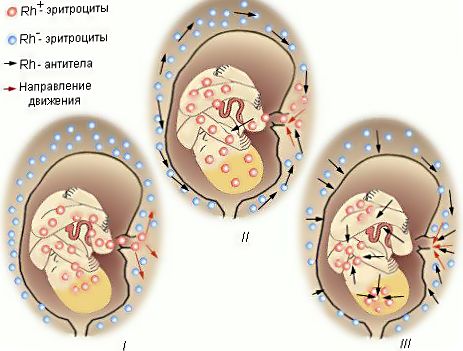
В начале борьбы организм беременной активно производит и выбрасывает в крови антитела, которые в свою очередь проходят через плаценту и начинают атаку на чужеродные эритроциты плода. В сложившейся ситуации организм эмбриона также пытается себя защитить, и по этой причине начинают безумно функционировать как печень, так и селезенка ребенка, что негативно сказывается на дальнейшем их развитии, и в будущем способствует увеличению органов и служит причиной малокровия.
Чтобы обойти подобные ситуации, важно проходить специальные обследования и сдавать анализы для определения совместимости группы крови родителей для зачатия.
Молодым партнерам важно помнить о некоторых предполагаемых негативных последствиях резус-конфликта, а также заботится о здоровье и самочувствии будущей мамы. Игнорирование их может привести к:
- анемии;
- водянке мозга или сердца;
- нарушении умственного развития ребенка;
- послеродовой желтухе.
И для того, чтобы гарантировать как свою защиту, так и безопасность малыша, для начала главным пунктом является тестирование крови на определение совместимости группы крови при зачатии, особенно это касается женщин с отрицательным резусом.
Вышеперечисленные последствия, зачастую, не проявляются у пар, у которых это их первенец, но в дальнейших беременностях, возможны конфликтные ситуации, и это не зависит от группы крови. Поэтому, каждая беременная должна пройти специальный тест на определение совместимости групп крови, чтобы избежать конфликтной беременности.
Видео — Риски для беременной и малыша при резус конфликте:
источник
Приветствую вас, дорогие читательницы! Наверняка у многих из вас есть знакомая пара, которая очень хочет детишек, но женщине не удаётся забеременеть или беременность заканчивается выкидышем (а, может быть, Вы и сами столкнулись с такой проблемой).
Если после всех необходимых обследований специалисты утверждают, что и женщина, и мужчина абсолютно здоровы в репродуктивном плане, то встаёт вопрос о несовместимости партнёров (что обнаруживается у каждой третьей пары с проблемой бесплодия). В таком случае необходимо сдать анализы на совместимость при планировании беременности, которые опровергнут или подтвердят печальные предположения и выявят причины несовместимости.
Причин может быть несколько. Рассмотрим каждую из них.
Самой распространённой является иммунологическая несовместимость.
Бывает, что сперматозоид конкретного мужчины не может оплодотворить яйцеклетку конкретной женщины, т.к. организм этой женщины воспринимает сперматозоиды этого мужчины как угрожающие здоровью агенты и вырабатывает тела, которые подавляют способность мужских половых клеток к оплодотворению.
Если беременность всё-таки наступает, происходит выкидыш на сроке, как правило, 2-3 недели:
- Для определения иммунологической несовместимости в первую очередь необходимо провести тест Шуварского-Гуннера (или посткоитальный тест). Его суть состоит в том, что через несколько часов после полового акта (но не более 12) из влагалища женщины берётся слизь и исследуется на предмет содержания и подвижности сперматозоидов. Тест необходимо проводить в период овуляции. Точный день вам поможет определить врач для наиболее высокой достоверности анализа.
- Если по результатам теста специалист заявляет о несовместимости, необходимо провести пробу Курцрока-Миллера, чтобы уточнить, заключается проблема в реакции женского организма или в сперматозоидах мужчины. При этом слизь женщины соединяется со сперматозоидами другого мужчины, у которого есть дети, а половые клетки тестируемого мужчины – со слизью женщины, которая уже рожала.
Другой причиной несовместимости является резус-конфликт, возникающий при разных резус-факторах (отрицательном у матери и положительном у плода), и организм женщины препятствует здоровому развитию плода вплоть до его гибели.
Менее распространенной причиной бесплодия является генетическая несовместимость. О ней специалисты заявляют в тех случаях, когда ДНК отца слишком схож с ДНК матери. Тогда организм женщины принимает беременность за патологию, от которой и избавляется:
В 2-3 % случаев бесплодия говорят о несовместимости микрофлоры. Анализами для выявления наличия такой проблемы является мазок у обоих партнёров.
Данные анализы не обязательно могут показать несовместимость, возможно, вы наоборот убедитесь, что никаких препятствий к беременности нет, и тогда просто наберитесь терпения; возможно, для появления вашего ребёночка просто ещё не пришло время.
На сегодняшний день медицина не может однозначно ответить на вопрос о том, что является факторами, влияющими на совместимость партнёров.
Образ жизни, наследственность – безусловно, не решающие, но играющие немало важную роль факторы при зачатии ребёнка.
Бесплодие может быть связано также с психическим состоянием женщины, к примеру, если она в принципе боится беременности, не уверена в своём партнёре как в отце своего ребёнка или вовсе не заинтересована в своём материнстве. Иногда бесплодие связывают также и с гормональными проблемами:
Главное: не отчаиваться. В медицинской практике известно немало случаев, когда беременность наступала вопреки приговорам специалистов.
И если раньше из этой ситуации можно было выйти только двумя путями – взять ребёнка из детского дома или смириться с приговором врачей и прекратить отношения, то на сегодняшний день медицина даёт таким людям возможность благополучно родить здорового ребёнка.
Хотя, конечно, путь к обретению долгожданного счастья будет непрост. В конце концов, есть такие варианты, как ЭКО или использование донорского материала. Как говорится, через тернии к звёздам:
Желаем удачи в планировании беременности!
Если эта статья оказалась для Вас полезной, не забудьте порекомендовать её друзьям и подписаться на обновления блога, чтобы узнавать ещё больше полезной информации).
Добрый день, уважаемые читатели! Сегодня мы поговорим о том, какие нужно сдать гормоны при планировании …
источник
Не редкость случаи, когда пара пытается зачать ребенка, но у них ничего не получается, несмотря на то, что все клинические показатели в норме.
В том случае, когда долгожданная беременность никак не наступает, паре следует обратиться к доктору и сделать тест на совместимость. Данный тест говорит о, так называемом, иммунологическом бесплодии одного из партнеров.
Иммунологическое бесплодие – это патологическое отклонение, которое заключается в том, что женский иммунитет вырабатывает антиспермальные антитела. Именно из-за антител сперма погибает, так и не достигнув яйцеклетки.
Иногда антитела может вырабатывать и мужской организм к собственным клеткам, подобное отклонение называется – аутоиммунное бесплодие. При назначении теста на совместимость очень важно выяснить,почему вырабатываются антитела и у кого из партнеров.
Если антитела АсАт вырабатываются женским организмом – это говорит о том, между супругами нет иммунологической совместимости. Чтобы точно установить отклонения доктор назначает посткоитальный тест (ПКТ).
- Иммунологическая несовместимость партнеров;
- Невозможность зачать ребенка (больше 12 месяцев).
В шейке матки вырабатывается специальная слизь, благодаря которой сперматозоиды могут транспортироваться к яйцеклетке.
Функции секрета шейки матки:
- Транспорт спермы в матку;
- Отделяет патологические формы спермиев;
- Защита сперматозоидов от среды влагалища;
- Запускает капацитацию – процесс который позволяет проникнуть сперматозоиду в яйцеклетку.
Количество выделяемого секрета может меняться на протяжении всего цикла, но максимальный его объем наблюдается во время овуляции. В период овуляции в организме женщины вырабатывается гормон эстроген, именно он указывает на то, что яйцеклетка полностью созрела.
В данный период количество слизи будет выделяться значительно больше, нежели в другое время. Следует учитывать данные особенности женского организма, чтобы не повлиять на результаты теста ПКТ.
Благодаря количеству и структуре маточной слизи сперматозоиды успешно преодолевают расстояние от влагалища к матке, чтобы совершить слияние с яйцеклеткой, или, проще говоря, чтобы наступила долгожданная беременность.
Для того чтобы выбрать наиболее благоприятный период сдачи анализа необходимо следить за базальной температурой. Во время овуляции температура подымается до 37С. Кроме того, овуляцию можно определить по УЗД или пройти анализ на лютеинизирующий гормон. Чтобы сдать тест на ПКТ необходимо:
- До 5 дней воздержаться от интима;
- В самый последний день перед овуляцией совершить половой акт;
- Не использовать контрацептивны;
- Не использовать мыло до и после полового акта;
- Не использовать интравагинальные лекарства;
- Не принимать препараты, которые могут повлиять на овуляцию;
- Не использовать лубриканты.
После полового акта женщине необходимо принять горизонтальное положение на протяжении получаса. Для лучшего эффекта рекомендуют подложить под таз подушку.
Лучше всего не купаться в ванной, а принять легкий душ, чтобы не смыть биологический материал. Не советуют пользоваться тампонами или проводить спринцевание.
Анализы на тесты можно сдавать уже через сутки после полового акта.
Врач гинеколог собирает биологический материал с влагалища и определяет количество жизнеспособных «мужских клеток». Показатели могут колебаться от положительных до отрицательных, с промежуточными удовлетворительными и сомнительными показателями.
Причины, по которым могут искажаться результаты:
- Проведение теста было осуществлено не в период овуляции;
- После полового акта прошло больше суток;
- Гормональный дисбаланс из-за низкого уровня эстрогена;
- Воспаление половых органов;
- Инфекционные заболевания мочеполовой системы;
- Употребление гормональных препаратов.
Так как АсАт антитела размещены по всей половой системе, они оказывают негативное влияние на сперматозоиды на всем пути до матки. Для того чтобы вылечить данный вид бесплодия доктора прибегают к искусственной инсеминации.
Для того чтобы «исчерпать конфликт» необходимо значительно понизить уровень АсАт антител. Женщине необходимо использовать сильные контрацептивы на протяжении 3-6 месяцев.
Кроме того, доктор может назначить препараты, которые своим действием способны снизить выработку антиспермальных антител.
Кроме выше описанной несовместимости также существует несовместимость резус-фактора и группы крови партнеров. Данный вид несовместимости не столь страшный и паре в большинстве случаев удается зачать ребенка, но будущая мама должна постоянно принимать лекарственные средства, которые исключат отторжение плода организмом женщины.
Если резус-факторы будут разными, организм матери попросту отторгает плод, как чужеродное тело.
Существует еще один вид несовместимости, который ученые называют – генетическим. У женщины случаются постоянные выкидыши или она и вовсе не может забеременеть из-за генетических патологий. Научно доказано, что чем больше у супругов генных совпадений, тем больше вероятность отклонения и патологий у малыша.
Для анализа на генетическую совместимость берется кровь из вены у супругов, по количеству одинаковых генов можно установить совместимость.
источник
Многочисленные неудачи при попытках зачать ребенка могут обуславливаться иммунными нарушениями у супругов. Одно из самых распространенных таких нарушений – идентичность HLA-антигенов женщины и мужчины. Поэтому парам, которым длительное время не удается зачать ребенка, рекомендуют проверить HLA-совместимость. Анализ крови HLA на совместимость супругов позволяет определить степень «несовместимости». HLA-типирование дает возможность уточнить причины бесплодия и определить дальнейшую тактику лечения пары.
На поверхности всех клеток организма имеются особые рецепторы – белковые антигены главного комплекса гистосовместимости. Уникальность структуры этих рецепторов у каждого человека обеспечивает надежность работы иммунной системы, функционирующей по принципу «свой-чужой». На поверхности лейкоцитов находится больше всего HLA-антигенов. При изменении структуры рецепторов (обнаружения чужеродного тела или опухолевого перерождения клетки) антиген связывается иммунными клетками и посредством НLА – комплекса инициируется запуск иммунного ответа.
Плод получает от каждого из родителей по одному гену, наследуя, таким образом, от них по 50% генетической информации. То, что для организма матери ребенок – чужеродное тело, запускает определенные иммунологические реакции, которые способствуют сохранению беременности. Различия белковых структур антигенов НLА плода и матери – важный фактор для полноценного развития беременности. Организм матери в норме с самых ранних сроков вырабатывает к антигенам ребенка антитела. Когда антигены НLА родителей похожи, что случается при близкородственном браке, в следствии каких-либо эндокринных или иммунологических нарушений у матери, нарушается антигенная стимуляция, и течение беременности осложняется тяжелыми гестозами или может самопроизвольно прерваться. Каждый третий случай бесплодия и привычного невынашивания беременности обусловлен генетическими особенностями пары.
Чтобы определить степень схожести антигенов НLА паре проводят анализ HLA-типирования. Для анализа делают забор венозной крови, из которой выделяют лейкоциты, затем, используя метод полимеразной цепной реакции, проводят HLA-типирование.
Желательно, чтобы будущие родители ещё до предполагаемого зачатия прошли клиническое обследование. Назначение необходимых анализов и выдача направления на обследование производится терапевтом и гинекологом. Когда все анализы отличные, а беременность не наступает, то причина может быть не в состоянии здоровья партнеров по отдельности, а скрываться в иммунологической совместимости пары.
Схожесть партнеров по показателям тканевой совместимости служит причиной недостаточной активности иммунной системы женщины, в результате в организме не запускаются реакции, которые необходимы для зачатия и сохранения беременности.
Нередко организм женщины воспринимает сперматозоиды мужчины, как вредоносные агенты, и начинает интенсивную выработку белков-антител, которые их обезвреживают, подавляя способность к оплодотворению. Невозможность встречи сперматозоидов с яйцеклеткой делает и наступление беременности невозможным.
Таким образом, случаи, когда необходимо сдавать анализ на совместимость, нередки. Для исключения возможности возникновения подобных проблем у пары, обоим нужно сдать анализ крови на совместимость, HLA-типирование.
Когда после консультации с врачом, парой принимается решение продолжать попытки зачатия общего ребенка, то может быть рекомендовано проведение процедуры активной или пассивной иммунизации.
Активная иммунизация матери проводится концентрированной культурой лимфоцитов партера или донора, и позволяет преодолеть проблему сходства партнеров по HLA-антигенам. Процедура должна «научить» женский организм распознавать клетки партнера. Обычно процедуру проводят в три этапа при помощи препарата, который изготавливают из крови партнера или донора. На сегодняшний день мнения специалистов генетиков и иммунологов о эффективности иммунотерапии лимфоцитами разделались пополам. Одной стороной этот метод считается средством спасения, а другой вовсе отрицается её всяческий смысл.
Некоторые данные свидетельствуют о 60% случаев эффективности тщательно подобранного и вовремя назначенного метода активной иммунизации. Процедуру иммунизации лимфоцитами, к сожалению, сейчас можно пройти только в некоторых крупных городах.
Пассивная иммунизация является более доступной, для нее нет необходимости в длительном периоде подготовки, но данные об её эффективности противоречивы. Этот метод состоит в иммунизации матери при помощи препаратов иммуноглобулинов. Препарат назначается исключительно врачом, как правило, внутривенно, в три этапа.
Важность этих анализов состоит в том, что они предоставляют паре возможность осознанного выбора при оценке всех рисков в пользу продолжения попыток зачатия или в пользу услуг банка яйцеклеток и спермы. Поэтому перед принятием такого серьезного решения, необходимо владеть соответствующей информацией и заручиться мнением нескольких специалистов иммунологов и генетиков.
источник
Прегравидарная подготовка подразумевает полное обследование супружеской пары. Врач назначит объем исследований для желанного зачатия, в который входит анализ крови на резус-фактор и группу крови. Совместимость партнеров этим не ограничивается: при необходимости можно сдать тест на индивидуальную совместимость супругов.
Посткоитальный тест позволяет своевременно обнаружить шеечный фактор бесплодия, когда сперматозоиды неспособны проникнуть в матку через цервикальный барьер.
Женщине и мужчине при планировании беременности надо сдать венозную кровь на группу и Rh-фактор. Для будущей мамы оптимально иметь любую группу, кроме первой. Резус-фактор должен быть положительным. В этом случае нет никакой необходимости сдавать анализ мужчине. Однако при 0(I) и Rh-отрицательном факторе у женщины, очень важно выявить, какая группа и резус у будущего папы. Совместимость партнеров во многом зависит от этих показателей, но это вовсе не является препятствием для успешного зачатия. При наступлении беременности у несовместимых партнеров врач будет проводить профилактические и лечебные мероприятия по предотвращению осложнений.
Если выявлена несовместимость крови супругов, то при планировании зачатия и во время вынашивания плода надо выполнять рекомендации специалиста на всех этапах.
При планировании беременности можно сдать тест на индивидуальную совместимость супругов, чтобы вовремя выявить редко встречающийся, но очень существенный фактор бесплодия. Цервикальная слизь в шейке матки выполняет защитную функцию, обеспечивая барьер на пути микробов в верхние отделы детородных органов.
При возникновении индивидуальной реакции на сперматозоиды мужа с помощью посткоитального теста можно обнаружить шеечный фактор бесплодия: мужские половые клетки не могут преодолеть цервикальный барьер, поэтому беременности нет. Условиями для проведения теста являются:
- проведение обследования в день ожидаемой овуляции;
- предварительное воздержание от интимной близости в течение 2 суток;
- после полового акта необходимо лежать около 2 часов с приподнятым положением таза;
- нельзя проводить гигиенические процедуры.
Во время обычного гинекологического осмотра необходимо взять цервикальную слизь для обследования. В лаборатории можно выяснить наличие сперматозоидов в слизи.
В норме вагинальные выделения в овуляцию наиболее оптимальны для зачатия. Цервикальная слизь должна быть:
В хороших условиях сперматозоиды легко проникают в матку, но при густой и вязкой слизи мужским половым клеткам крайне сложно преодолеть цервикальный барьер.
Важными факторами, указывающими на совместимость партнеров, будут следующие показатели:
Плохой результат на совместимость указывает на наличие неподвижных или «топчущихся на месте» половых клеток. В этом случае можно сделать анализ на антиспермальные антитела, выявляемые в крови у женщины и в цервикальной слизи. При их обнаружении врач предложит вариант искусственной инсеминации для успешного зачатия.
При планировании беременности супружеской паре желательно заранее выявить факторы несовместимости. Обязательно надо сдать анализ крови на резус-фактор, чтобы выявить риск будущих осложнений при несовместимости супругов. Необходимость проведения посткоитального теста возникает в тех случаях, когда врач не видит причин для бесплодия, а желанного зачатия не происходит. Важно аккуратно выполнить предварительные условия и провести тестирование в периовуляторные дни.
При выявлении индивидуальной несовместимости для зачатия надо будет использовать вариант искусственной инсеминации, когда с помощью специальной процедуры мужские половые клетки попадают в матку, минуя цервикальный барьер.
Несоответствие резус-факторов встречается достаточно часто, но это вовсе не препятствие для осуществления мечты. Главное, слушать врача, выполнить рекомендации специалиста, и все получится отлично, не так ли?
источник
Как проверить совместимость партнеров при планировании ребенка перед зачатием, зачем нужны анализы и тесты?
Бесплодие – это страшный приговор, который обрекает семейные пары на безысходность. Своевременное обследование является залогом успешного лечения. Пары обретают шанс на зачатие.
Если регулярная половая жизнь не обеспечивает беременность, стоит всерьез задуматься. Несовместимость партнеров – это решаемая проблема. Анализы на совместимость проводят в современных клиниках и лабораториях.

- измерять базальную температуру и записывать результаты;
- вести регулярную половую жизнь;
- не использовать контрацептивы и гормональные препараты;
- ограничить прием медикаментов;
- отказаться от вредных привычек.
Паре рекомендуют соблюдать здоровый образ жизни. Это поможет определить причину несовместимости.
Посткоитальный тест или проба Шуварского считается основным тесом для определения совместимости партнеров. Помогает определить фактор бесплодия. Суть тестирования состоит в определении активных сперматозоидов. Назначают, если бесплодие появилось из-за неизвестных факторов, или в связи с иммунным генезом.

При возникновении признаков бесплодия, назначают партнерам комплексное обследование. Женщинам назначают следующие анализы и исследования:
- Общий анализ крови. Определяет уровень гемоглобина, который отвечает за развитие железодефицитной анемии. Патология влияет на внутриутробное развитие плода. Уровень тромбоцитов отвечает за свертывание крови. Лейкоциты указывают на наличие инфекции. Основной показатель воспалительного процесса – СОЭ.
- Биохимический анализ крови. Определяет обменные процессы в организме, усвоение белков, жиров, углеводов, минералов. Помогает определить наличие патологии органов пищеварительной системы.
- Коагулограмма. Проводят для определения свертываемости крови, чтобы предотвратить образование кровотечений в период беременности. Часто возникают в первом триместре и становятся причиной выкидыша.
- Общий анализ мочи. Определяет воспаление, инфекцию в мочеполовой системе.
- Анализ крови на уровень сахара. Первоначальная диагностика сахарного диабета. Наличие патологии влияет на беременность и ее планирование.
- Группа и резус-фактор крови. Проводят, чтобы предотвратить риск развития у плода гемолитической болезни.
- Кольпоскопия. Обследование шейки матки и влагалища у женщин.
- УЗИ диагностика органов малого таза.
- Анализ на половые инфекции. Со слизистой уретры берут соскоб, чтобы обнаружить хламидии, трихомонады, гонококки, вирус герпеса и папилломы, уреаплазмы, токсоплазмы, Эпштейн-Барра.
- Спермограмма. Определяется состояние сперматозоидов, их концентрация, количество, подвижность. Обозначается функция предстательной железы, яичек.
- Общий анализ крови и мочи. Определяет воспалительные процессы, наличие инфекции в организме.
-
Биохимический анализ крови. Отображает функциональность печени, органов пищеварительной системы, почек.
- Группа и резус-фактор крови. Проводится для исключения резус-конфликта.
- Анализ на наличие гепатита С и В, ВИЧ и СПИД.
- Гормональная панель. Уровень тестостерона, инсулина, гонадотропина.
- УЗИ и ЭКГ.
Изначально пара обращается к врачу. Женщина проходит консультацию у гинеколога, мужчина – в уролога. После этого врач назначает каждому соответственное обследование.
Основной причиной бесплодия является генетическая несовместимость партнеров. В этом случае назначают анализ для определения несоответствия в хромосомах будущих родителей. Для этого исследования берут кровь из вены у мужчины и женщины.

Женский организм воспринимает сперматозоиды определенного мужчины, как вредоносные клетки. Вырабатывает к ним антитела и уничтожает. Сперматозоиды другого мужчины при этом будут восприниматься как полагается.
Обследование должны проходить оба партнера. Изначально можно узнать о несовместимости по группе крови и резус-факторе. Женщины с первой группой крови резус-фактор положительный, никогда не сталкиваются с несовместимостью партнера по такой причине. Четвертая группа с отрицательным резусом является самой сложной. Женщина в таком случае должна найти партнера с идентичной группой крови. Если проблема скрывается в генетической несовместимости, определить это помогут только лабораторные исследования.

Выделяют два основных вида несовместимости партнеров:
- несовместимость по резус-фактору;
- генетическая;
- иммунологическая;
- антиспермальные антитела;
- несовместимость по HLA-системе.
Определить с каким видом несовместимости столкнулась пара, можно только с помощью лабораторных исследований.
Перед зачатием ребенка проводят тест на совместимость партнеров. Это поможет выносить здорового малыша и предотвратить развитие генетических заболеваний.
источник


Перед тем, как планировать пополнение в семействе, супруги должны пройти комплексный осмотр, который позволит заблаговременно выявить хронические заболевания и скрытые инфекции, требующие лечения.
Необходимо также сдать всевозможные анализы, которые будут свидетельствовать о генетической совместимости партнеров и предрасположенности к хромосомным нарушениям. Один из важных моментов следует учесть – совместимость групп крови для зачатия.
В частности, специалисты советуют установить ее группу и резус-фактор – тоже путем сдачи анализов. При зачатии плода важна совместимость не столько группы крови у супругов, сколько резус-факторов. От этого зависит жизнеспособность будущего ребенка.
Это антиген, который содержится в крови и обусловливает сочетаемость крови мамочки и малыша. Белок, который локализируется на поверхности эритроцитов — красных кровяных телец. Положительный показатель свидетельствует о наличии такого белка. Его отсутствие свидетельствует об отрицательном показателе.
Считается, что несовместимость у партнеров групп крови при зачатии может спровоцировать замершую беременность, выкидыши, мертворождения.
Исследования генетиков показали: группу крови ребенок чаще всего наследует от матери, а резус – отца. Чтобы не случилось резус-конфликта у партнеров, им необходимо сдать соответствующий анализ, который должен исключить возможную несовместимость. Если исследования крови покажут, что в процессе зачатия имеется угроза отторжения материнским иммунитетом плода, то будущим родителям надо будет пройти специальную терапию.
Если у партнеров кровь не совпадает по группе, и перед зачатием ребенка они не принимали специальные препараты, может случиться все, что угодно. Обычно дети унаследуют группу крови отца. Это ничем не чревато, если у матери положительный резус-фактор. Если же нет, то есть риск возникновения конфликта между показателями женщины и ребенка.
Во время первой беременности этот конфликт не будет угрожающим для жизни. Если же несовместимость групп крови партнеров для зачатия очевидна, то впоследствии у матери с отрицательным резусом крови начнет вырабатываться множество антител, которые будут через плаценту проникать в кровь плода, вызывая гемолитические нарушения. Их последствиями могут быть желтуха, необходимость в переливании крови, недоношенность, выкидыш. Чтобы снизить риск подобных последствий, матери назначают медикаментозное лечение.
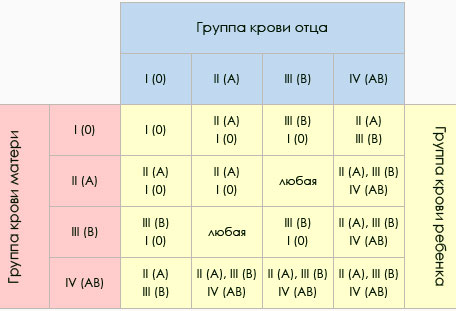
| Отец | Мать | Ребенок | Вероятность конфликта |
|---|---|---|---|
| 0 (1) | 0 (1) | 0 (1) | нет |
| 0 (1) | А (2) | 0 (1) или А (2) | нет |
| 0 (1) | В (3) | 0 (1) или В (3) | нет |
| 0 (1) | АВ (4) | А (2) или В (3) | нет |
| А (2) | 0 (1) | 0 (1) или А (2) | 50% вероятность конфликта |
| А (2) | А (2) | 0 (1) или А (2) | нет |
| А (2) | В (3) | любая 0 (1) или А (2) или В (3) или АВ (4) | 25% вероятность конфликта |
| А (2) | АВ (4) | 0 (1) или А (2) или АВ (4) | нет |
| В (3) | 0 (1) | 0 (1) или В (3) | 50% вероятность конфликта |
| В (3) | А (2) | любая 0 (1) или А (2) или В (3) или АВ (4) | 50% вероятность конфликта |
| В (3) | В (3) | 0 (1) или В (3) | нет |
| В (3) | АВ (4) | 0 (1) или В (3) или АВ (4) | нет |
| АВ (4) | 0 (1) | А (2) или В (3) | 100% вероятность конфликта |
| АВ (4) | А (2) | 0 (1) или А (2) или АВ (4) | 66% вероятность конфликта |
| АВ (4) | В (3) | 0 (1) или В (3) или АВ (4) | 66% вероятность конфликта |
| АВ (4) | АВ (4) | А (2) или В (3) или АВ (4) | нет |
Для успешного зачатия наиболее приемлемый вариант – это когда у обоих супругов кровь с одинаковым резусом. Группы крови при этом у них могут отличаться.
Если у супругов существует конфликт групп крови, то планировать зачатие необходимо заранее. Врач должен проверить наличие антител в крови мамочки.
Встречаются пары, которые зачали ребенка, понадеявшись на «авось». Во время обследования выясняется, что у них полная несовместимость групп крови для зачатия. Это повод для прерывания, ведь до того, как начнется синтез антител, еще есть достаточно времени, а значит, женщина успевает провести диагностику и сделать инъекцию антирезусного иммуноглобулина.
Женщинам, у которых с партнером нарушена совместимость групп, следует провести терапию при помощи иммуноглобулина, если у нее случались:
- внематочная беременность;
- абортирование – медицинское, обычное, вакуумное;
- выкидыша.
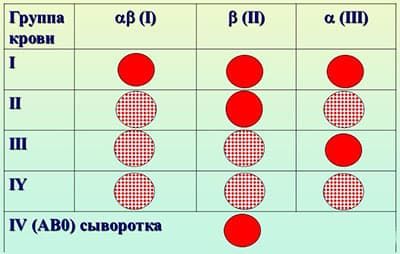
Стоит обратить внимание на тот факт, что конфликт по группе крови возникает довольно редко. В большинстве случаев с другими группами крови плохо совмещается вторая группа крови, которая имеет антиген А. Чаще можно встретить конфликт, который возник на основе разных резус-факторов.
Когда определяется резус-фактор при планировании беременности, нужно помнить несколько простых правил:
- Если резус и группа крови у обеих родителей идентичен, то это просто идеально!
- Если у отца резус «+», а у матери «-», то есть огромный риск, что возникнет конфликтная ситуация. Как только женский организм поймет, что в нем начали зарождаться чужеродные белки, сразу же начнут вырабатываться антитела, которые своим действием приведут к выкидышу.
- Если у ребенка 2 группа крови, а матери 1, то риск возникновения конфликта чуть меньше, но все же итог может быть таким же как и в предыдущей ситуации с резус-конфликтом.
- Если группы крови разные, но при этом одинаковые резус-факторы, то можно не беспокоиться. В данном случае отторжение эмбриона не происходит.
Во время планирования беременности стоит обратить внимание на такие важные вещи, чтобы потом не произошло того, чего не хочет ни одна женщина — гибели ее ребенка. Относитесь к планированию беременности очень серьезно, ведь от этого зависит не только то, как будет протекать беременность, но и здоровье будущего ребенка и матери. Также стоит побеспокоиться о правильном питании, приеме витаминных комплексов, отказе от вредных привычек и так далее. Следуйте указаниям врача и проведите все возможные обследования, сдайте анализы для того, чтобы быть полностью уверенным в здоровье вашего будущего малыша!
источник
Для зачатия и нормального течения беременности очень важно, чтобы иммунная система матери правильно реагировала на появление эмбриона и не отторгала его. За реакцию биологической совместимости отвечают специальные гены HLA (Human Leukocyte Antygen). При определенных их сочетаниях у матери и отца будущего ребенка беременность может прерваться. Как выявить иммунологическую несовместимость? Как предотвратить ее серьезные последствия и сохранить беременность?
Роль системы тканевой совместимости человека
Система биологической (тканевой) совместимости человека (HLA) II класса выполняет в организме ряд важных защитных функций:
-иммунный ответ на внедрение инфекции;
-удаление из организма опухолевых клеток;
-развитие приобретенного иммунитета.
Термин «HLA» (Human Leukocyte Antigen) используется в связи с тем, что все антигены (белки) этой системы расположены на поверхности лейкоцитов. За работу HLA отвечают три гена, локализованные на коротком плече 6-й хромосомы: DRB1, DQA1, DQB1. Каждый ген представлен двумя вариантами (аллелями), унаследованными от родителей: один – от папы, другой – от мамы. В генах закодированы определенные признаки. Если аллели разные (гетерозигота), то проявляется «сильный» (доминантный) признак, если одинаковые (гомозигота) — «слабый» (рецессивный). Имеется чрезвычайное разнообразие (около 3000) аллелей генов HLA.
Предрасположенность к аутоиммунным заболеваниям
Как мы уже сказали, система гистосовместимости HLA отвечает за иммунный ответ. Обратной стороной ее работы могут стать аутоиммунные процессы – синтез защитных антител на собственные клетки и их разрушение.
В настоящее время установлена причастность определенных вариантов HLA-генов класса II к развитию таких аутоиммунных заболеваний, как сахарный диабет (СД) 1 типа, ревматоидный артрит, болезнь Крона, язвенный колит, системная красная волчанка, аутоиммунный гепатит, атопический дерматит, аутоиммунный тиреоидит и пр.
Одними из первых проявлений аутоиммунных расстройств могут стать бесплодие и невынашивание беременности из-за поражения собственными антителами различных антигенов репродуктивной и эндокринной систем: яйцеклеток, сперматозоидов, половых гормонов и пр.
Биологическая совместимость и имплантация зародыша
Система гистосовместимости, даже при отсутствии аутоиммунных заболеваний, влияет на зачатие, имплантацию (внедрение эмбриона) и течение беременности. Зародыш, образующийся после слияния мужской и женской половых клеток, имеет на своей поверхности специальные белки – антигены. Для нормальной имплантации очень важна их «чужеродность». Появление «белков-незнакомцев» эмбриона запускает в организме матери особые иммунные реакции, направленные на сохранение беременности: блокируются специальные NK-клетки-киллеры (убийцы), которые могут спровоцировать выкидыш.
Необходимая «чужеродность» антигенов может возникнуть у эмбриона лишь в том случае, если HLA-гены матери и отца отличаются друг от друга. Совпадение некоторых аллелей HLA-генов (полное совпадение бывает у близких родственников) ведет к появлению HLA-гомозиготного плода, что является неблагоприятным фактором для нормального течения беременности.
HLA-гены и невынашивание беременности
В последнее время установлено: чем больше у супружеской пары совпадений по аллелям HLA-генов, тем выше вероятность прерывания беременности. Треть супружеских пар с привычным невынашиванием имеют 2-3 совпадения. При наличии 4-х и более идентичных аллелей повторные выкидыши и неудачные попытки ЭКО случаются у большинства пар.
Большое число совпадающих антигенов HLA II класса приводит к отсутствию достаточного иммунного ответа у матери. Эмбрион не распознается как плод, а воспринимается как скопление собственных измененных клеток, против которых иммунная система начинает работать на уничтожение.
Это вызывает некроз в плодовых оболочках и раннее прерывание беременности. Таким образом, несовпадение супругов по HLA-антигенам и отличие антигенов зародыша от материнских HLA-белков являются необходимыми для сохранения беременности факторами.
Важное значение для вынашивания имеет не только число совпадений, но и набор аллей у каждого из супругов. Так, в парах с тремя и более выкидышами выявлено увеличение числа некоторых аллелей: у женщин – DQB1 0301, 0501, 0602; у мужчин – DRB1 10, 12; DQA1 0102, DQA1 0301, 0102; DQB1 0501, 0602. Также при повторных выкидышах снижается частота встречаемости аллелей DRB1 03 и DQB1 0303 как у женщин, так и у мужчин, что говорит об их защитном эффекте на течение беременности.
Кроме того, установлено, что определенные аллели могут нарушать процесс сперматогенеза у мужчин и влиять на качество половых клеток, что впоследствии сказывается на полноценности эмбриона.
Обследование на HLA-совместимость
Исследование HLA-совместимости не входит в алгоритм первичного обследования бесплодных пар. Его рекомендуют проводить лишь у супругов с привычным невынашиванием беременности, а также после 2-х и более неудачных попыток ЭКО.
Биологическая несовместимость партнеров по генам HLA класса II может быть констатирована, если у обследуемых выявлено большое число совпадений (четыре и более – из шести возможных) по генам DRB1, DQA1, DQB1.
При подозрении на гистонесовместимость партнеров, помимо генотипирования, выполняются следующие иммунологические методы обследования будущей мамы:
-анализ состава лимфоцитов в крови;
-оценка интерферонового статуса;
-определение блокирующих свойств женской сыворотки (БФ);
-концентрация антиотцовских антилейкоцитарных антител (АОАТ);
-уровень аутоантител (антифосфолипидных антител, волчаночного антикоагулянта);
-содержание антител к хорионическому гонадотропину;
-определение чувствительности к иммуномодуляторам.
У женщин с бесплодием и привычным невынашиванием может быть повышен уровень NK-клеток (киллеров), сывороточного интерферона, а также снижены: интерфероновая реакции лейкоцитов и содержание БФ и АОАТ.
Однако стоит заметить, что процессы иммунной регуляции репродуктивного здоровья являются сложными и недостаточно изученными, а роль HLA-антигенов до сих пор признается не всеми специалистами.
Кроме того, помимо системы HLA, имеются и другие факторы, влияющие на течение беременности: тромбофилии, нарушение фолатного обмена, гипергомоцистеинемия, хромосомные аномалий плода и пр. Анализы на их выявление также необходимо включать в алгоритм обследования при невынашивании беременности.
«Прививка» лимфоцитами мужа
На сегодняшний день данные мировой литературы весьма противоречивы по вопросу возможной коррекции иммунных нарушений репродуктивного здоровья. Тем не менее, в настоящее время при выявлении иммунологической несовместимости партнеров по генам HLA у супругов с привычным невынашиванием беременности и неудачными попытками ЭКО в качестве основного метода терапии используется активная иммунизация женщины («прививка») лимфоцитами мужа – лимфоцитоиммунотерапия (ЛИТ).
Механизм ее действия состоит в активации иммунного ответа у матери, направленного на поддержание имплантации эмбриона, в ответ на подкожное введение лейкоцитов отца будущего ребенка.
Противопоказаниями для проведения ЛИТ являются: гепатиты В и С, перенесенные партнером; вирусные заболевания в остром периоде. В этих случаях при необходимости используют лимфоциты обследованного донора.
Для нормализации показателей интерферонового статуса на первом этапе назначают индукторы интерферона (галавит, иммуномакс, имунофан) в зависимости от выявленной чувствительности к препарату.
Затем выполняется ЛИТ. Для этого женщине внутрикожно вводят предварительно полученные лейкоциты мужа в дозе 50-100 млн с последующим (через 3 недели) контролем показателей функционального состояния иммунной системы. В дальнейшем возможно увеличение дозы лимфоцитов (100 или 150 млн. клеток) в зависимости от количества совпадений по HLA антигенам и показателей иммунного статуса.
Процедуру проводят на 5-9 день менструального цикла 1 раз в месяц за 2-3 месяца до планируемого зачатия или программы ЭКО под контролем функционального состояния иммунной системы (анализа состава лимфоцитов крови, показателей БФ и АОАТ).
После ЛИТ у женщины повышаются значения БФ и АОАТ в 1,5 и 3 раза, соответственно. Как результат, у супружеских пар с совпадениями по HLA увеличивается частота наступления беременности в 2 раза. Наиболее выраженный эффект данной терапии наблюдается у супругов, имеющих 4 и более совпадений по системе HLA: они беременеют в 3-4 раза чаще, чем «непривитые» пары. После зачатия ЛИТ продолжают весь первый триместр, начиная с 4-5 недели, далее каждые 3-4 недели под контролем уровня БФ.
«Прививка» лимфоцитами мужа позволяет женщинам с иммунологическим невынашиванием зачать и выносить здорового малыша!
источник



 Биохимический анализ крови. Отображает функциональность печени, органов пищеварительной системы, почек.
Биохимический анализ крови. Отображает функциональность печени, органов пищеварительной системы, почек.