Опасность, которую таит в себе токсоплазмоз при беременности, знают многие. Потому волнение вызывает малейшая царапина, а кошки становятся одним из «запрещенных» животных на период вынашивания ребенка. Стоит ли беспокоится на самом деле ?
Будущие мамы должны понимать, что риски для плода возникают при первичном проникновении инфекции в организм беременной. Если до беременности женщина болела токсоплазмозом, то при повторном инфицировании во время беременности риски для развития плода отсутствуют.
Возможность заражения такой болезнью, как токсоплазмоз при беременности в первом триместре составляет не более 20%, во втором – 30%, а в третьем – 60%. При этом, чем больше срок беременности, тем меньше проявляется токсоплазмоз. Токсоплазмоз у беременных в 1 триместре может привести к порокам развития плода, которые несовместимые с жизнью, а заражение в конце срока может пройти без клинических симптомов. При инфицировании на ранних сроках (до 24 недель) необходимо прерывание беременности. Если будущая мама отказывается от этого, следует начать лечение на предотвращение осложнений в развитии малыша.
У женщины при первичном попадании, вырабатывается иммунитет к инфекции в случае повторных заражений. После первичного заражения можно начинать планирование беременности только через шесть месяцев после выздоровления.
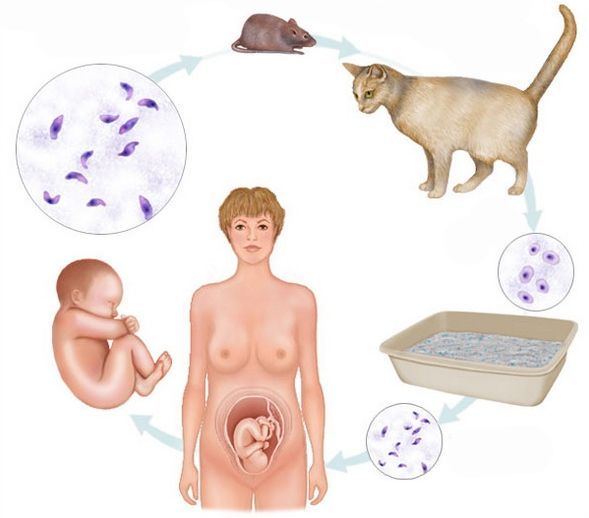
Заразиться токсоплазмозом можно через инфицированное мясо, которое вы употребили, а также при попадании испражнений инфицированной кошки через пыль или грязь в организм.
Согласно статистике, около 25% продуктов из мяса заражены токсоплазмозом. Чаще всего инфекция выявляется в свинине, баранине и оленине. Только тщательная термическая обработка позволит избежать заражения.
Кошка нередко становится источником заражения: если вы контактируете с ее игрушками, убираете кошачий туалет или употребляете в пищу продукты, зараженные испражнениями вашего питомца, то вероятность инфицирования возрастает. Также заражение происходит при попадании возбудителя на слизистые или поврежденные участки кожи (если на коже нет ранок, то и токсоплазмоз проникнуть в организм не сможет).
Если кошка царапнет вас, то заражение также вполне вероятно из-за возможных остатков ее испражнений на лапках.
Источником токсоплазмоза может стать и собака, ведь она каждый день совершает прогулки, может есть что-нибудь из земли, а потом контактировать с хозяином или приносить инфекцию на своей шерсти и лапах.
Первые симптомы заболевания:
- набухание и болезненность лимфоузлов;
- специфические высыпания на теле;
- головные боли;
- высокая температура;
- нарушения сознания (ощущение будто находитесь не в реальном мире);
- боли в суставах и мышцах.
Также, токсоплазмоз при беременности может иметь другие симптомы, в зависимости от формы болезни:
- Острый токсоплазмоз. При остром течении болезни чаще всего наблюдаются: слабость, температура тела 38 — 39 градусов, боль в мышцах и суставах, увеличение и болезненность подмышечных лимфоузлов. Токсоплазмоз у беременных в острой фазе продолжается от нескольких суток до нескольких месяцев. В дальнейшем создается вторично-латентная форма инфекции или токсоплазмоз при беременности обретает затяжной характер.
- Хронический токсоплазмоз при беременности проходит с многократными усилениями и нечастыми интервалами ремиссии. Клинические проявления болезни находятся в зависимости от того, насколько затронуты: центральная и периферическая нервные системы, мышцы, глаза, печень, селезенка, половые органы. Пациенток тревожит упадок сил, плохой сон и аппетит. Ослабление памяти, адинамия и психоэмоциональная нестабильность — признаки болезни.
- Глазной токсоплазмоз. Основные симптомы: боль в глазах, резкое ухудшение зрения вплоть до потери зрения.
- Церебральный токсоплазмоз. Головные боли, высокая температура, паралич, потеря чувствительности в конечностях, кома — это главные симптомы церебрального токсоплазмоза, которые требуют немедленного лечения.
- Врожденный токсоплазмоз при беременности проявляется: желтуха, глухота, сыпь на теле, большой или маленький размер головы новорожденного ребенка и задержка психомоторного развития.
- Распространенный токсоплазмоз у беременных протекает без поражения глаз и головного мозга. Проявления этого вида токсоплазмоза обусловлены воспалением сердца (миозит, миокардит), легких или других органов беременной. Самое страшное последствие — тот орган, который был воспален, может перестать работать.
Скрытая стадия (время размножения токсоплазм) может составить до нескольких недель. При бессимптомном ходе болезни, ее можно найти только через установление значения антител. Или нахождение в иммуноферментном анализе (ИФА) иммуноглобулинов IgM.
Для того чтобы установить токсоплазмоз при беременности, осуществляют серологическое исследование крови. Перед доктором встает непростая задача – не только выявить инфекцию в организме, но и установить, давняя ли она либо вновь приобретенная. Для того чтобы это выяснить, медицинский сотрудник устанавливает антитела в крови G и M .
В анализе крови на токсоплазмоз получают результаты, где могут быть прописаны значения:
- IgM— IgG— защиты перед токсоплазмозом нет, болезни не было и человек подвергается риску инфицирования. Иногда иммуноглобулины остаются не выявленными. Мамочке необходимо придерживаться мер предосторожности в течение всего времени беременности — она не переболела токсоплазмозом, и невосприимчивости к этому недугу нет.
- IgM— IgG+ (токсоплазма IgG положительный, IgM отрицательный) простейшие в организме пребывают довольно долгое время, и заболевание обрело затяжную форму, но лечение не потребуется, так как организм сам справляется с болезнью; фиксация IgG признака и неимение IgM-антител — норма. Когда устанавливается присутствие G и недостаток иммуноглобулинов класса M, то данный факт говорит о том, что прежде инфекция была в организме, но на сегодняшний день к ней имеется иммунитет. Антитела к инфекции могут оставаться в организме надолго (10 лет). Поэтому столкновение с инфекцией не угрожает совершенно ничем.
- IgM+ IgG— токсоплазмоз первичный, он проходит в острой форме и потребует незамедлительной лекарственной терапии. Если только в крови имеется иммуноглобулин класса M, то инфицирование случилось не так давно. Подобная картина для будущей мамы весьма неблагоприятна, так как у нее нет на него иммунитета. Когда сроки беременности маленькие, то вероятен выкидыш. Если этого не случается, то обычно советуют прерывание беременности, так как у ребенка могут быть значительные патологии развития. В наиболее поздних сроках проводится адекватная терапия.
- IgM+ IgG+ (оба положительные) — инфекция усилилась и потребует экстренной терапии. Если исследование на токсоплазмоз при беременности выявляет иммуноглобулины обоих классов, то это показывает, что инфицирование произошло не сейчас, а уже давно. В этом случае проводят повторное исследование крови и делают соответствующие выводы.
Медикаментозную терапию допускается проводить только на 2-м триместре. Но никак не ранее 12 недель, так как применяемые против токсоплазмоза вещества, могут сказаться на здоровье малыша.
Если отсутствуют клинические проявления, но получены положительные серологические анализы, то фиксируется латентный процесс заболевания, и терапия не проводится.
Женщине могут посоветовать прервать беременность при серьезной форме болезни, так как последующее осуществление химиотерапии отрицательно скажется на развивающемся зародыше в начальные сроки беременности. Если будет несогласие со стороны беременной женщины, то она сообщает об отказе от претензий к медицинским работникам, и целиком берет ответственность на себя за все вероятные риски, связанные с дальнейшим течением болезни.
Для того, чтобы вылечить токсоплазмоз при беременности острой формы, применяют такие препараты: Пириметамин, сульфаниламидные соединения или Спирамицин в сочетании с сульфаниламидами.
Для ликвидации побочных эффектов веществ могут назначить еще и фолиевую кислоту. Весьма широко применяют для лечения беременных токсоплазмозом Ровамицин и прочие медпрепараты группы макролидов.
Для установления вероятного инфицирования ребенка ведется исследование околоплодных вод с помощью пункции плодного пузыря и проводится УЗИ-диагностика для обнаружения предполагаемых нарушений развития плода.
Будущие мамы, которые ранее не болели токсоплазмозом всегда имеют вероятность заражения этой болезнью. Потому важное значение приобретает гигиена, которую следует тщательно соблюдать.
Мероприятия по профилактике:
- Исключите из меню плохо обработанную рыбу и мясо, забудьте на период беременности о суши, в продуктах которых может содержаться тот или иной вредоносный микроорганизм, не исключением является и токсоплазмоз;
- Не пробовать на вкус мясной фарш. Ведь за безобидным занятием прячется большой риск подхватить токсоплазмоз при беременности;
- Мойте руки после туалета, контакта с домашними питомцами, уборки их туалетов, садовых работ и работ на огороде, готовки блюд из мяса;
- Мойте овощи, зелень и фрукты тщательно;
- Обследуйте на токсоплазмоз домашних питомцев, если есть необходимость, лечите своих любимцев от инфекции. При возможности отдайте животное родным или близким хотя бы на определенный период;
- Не посещайте родственников, друзей и знакомых, у которых дома есть коты.
Соблюдайте эти простые меры профилактики и во время беременности (когда иммунитет снижен), и вы защитите себя и своего малыша от токсоплазмоза.
Если вы ранее болели токсоплазмозом, значит, при вынашивании малыша данное заболевание не несет для вас опасности, так как устойчивость к нему у вашего организма сформировалась. Повторное заражение токсоплазмозом не является показанием к назначению терапии, так как вреда он уже оказать не может ни будущей маме, ни ребенку.
Женщинам, которые ранее не болели токсоплазмозом, будет достаточно придерживаться профилактических мероприятий и не волноваться о возможном заражении инфекцией. Если заражение инфекцией все же произошло, то последствия заболевания могут быть действительно тяжелыми, ведь риск потерять ребенка высокий.
источник
Anti-Toxo-IgG (Антитела класса IgG к Тoxoplasma gondii) — антитела, которые вырабатываются в организме спустя 2-4 недели после заражения токсоплазменной инфекцией.
Первоисточником токсоплазм являются кошки. Заражение токсоплазмозом происходит при употреблении в пищу сырого мяса (недоваренного или недожаренного): куриного мяса в 100% случаев, свинины в 40%, говядины – в 30%; а также через плохо вымытые овощи или при контакте с домашними животными. Передача инфекции между людьми контактным способом невозможна.
Чаще всего заражение токсоплазмозом происходит незаметно для человека или проявляется как лёгкое гриппоподобное состояние. Опасен токсоплазмоз лишь для беременных женщин, которые не были им ранее заражены. Токсоплазма способна проникать через плаценту. Инфицирование токсоплазмозом женщины в первом триместре беременности может закончиться спонтанным выкидышем, привести к гибели плода или формированию врождённых аномалий. Самые частые проявления токсоплазмоза у новорождённых – повышение температуры, увеличение печени и селезёнки, гидроцефалия, судороги, уменьшение размеров глазных яблок, внутричерепные обызвествления и хориоретинит (воспаление сетчатки и сосудистой оболочки глаза).
При заражении токсоплазмозом на поздних сроках беременности ребёнок может родиться без заметных нарушений, но через пару лет появляются проявления токсоплазмоза: задержка умственного развития, ослабление слуха, воспалительные заболевания глаз (рецидивирующий хориоретинит).
Анализ на содержание антител к токсоплазме следует сдать на этапе планирования беременности. Если иммунитет к токсоплазме отсутствует (женщина не была заражена), во время беременности с особым вниманием следует соблюдать правила личной гигиены – тщательно мыть руки после игр с животными, особенно кошками; промывать овощи; выполнять полную кулинарную обработку мясных продуктов, не допуская попадания в пищу сырого мяса.
Антитела к токсоплазме класса IgG вырабатываются организмом спустя пару недель после заражения токсоплазмозом, их содержание остаётся постоянным в крови на протяжение всей жизни. Если у женщины выявляются антитела Anti-Toxo-IgG, у неё присутствует сформированный иммунитет против токсоплазмы, ей и её ребёнку не угрожает заражение токсоплазмозом при беременности.
Отсутствие у женщины Anti-Toxo-IgG – признак отсутствия иммунитета против токсоплазмы, во время беременности следует с максимальным вниманием соблюдать профилактические мероприятия, помогающие избежать заражения токсоплазмозом.
Токсоплазмоз относится к группе TORCH-инфекций (название формируется из первых букв латинских названий болезней — Toxoplasma, Rubella, Cytomegalovirus, Herpes), которые представляют опасность для развития ребёнка, если заражение ими происходит после наступления беременности.
Обследование при планировании беременности.
Обследование во время беременности.
Увеличение лимфатических узлов неясной этиологии.
Увеличение печени и селезёнки неясной этиологии.
Иммунодефицитные состояния, включая ВИЧ-инфекцию.
От последнего приёма пищи до взятия крови временной промежуток должен быть более восьми часов.
Накануне исключить из рациона питания жирные продукты, не принимать спиртные напитки.
За 1 час перед взятием крови на анализ нельзя курить.
Не рекомендуется сдавать кровь сразу после выполнения флюорографии, рентгенографии, УЗИ, физиотерапевтических процедур.
Кровь на исследование сдают утром натощак, исключается даже чай или кофе.
Допустимо пить обычную воду.
За 20-30 минут до исследования пациенту рекомендован эмоциональный и физический покой.
- Менее 1 Ед/мл – отрицательный результат;
- 3 и более Ед/мл – положительный результат;
- От 1 до 2,9 Ед/мл – сомнительный результат, анализ следует повторить через 2 недели.
В пределах нормы или снижение:
- Стойкий иммунитет к токсоплазмозу отсутствует, возможно повторное заражение.
- Состояние после заражения токсоплазмозом в первые 2 недели (до момента образования IgG).
- Иммунитет к токсоплазме сформирован (женщина перенесла заболевание).
- Активация инфекция (уровень антител увеличился более чем на 30% при повторных исследованиях).
Выберите беспокоящие вас симптомы, ответьте на вопросы. Выясните, насколько серьезна ваша проблема и нужно ли обращаться к врачу.
Перед использованием информации, предоставляемой сайтом medportal.org, пожалуйста, ознакомьтесь с условиями пользовательского соглашения.
Сайт medportal.org предоставляет услуги на условиях, описанных в настоящем документе. Начиная пользоваться веб-сайтом Вы подтверждаете, что ознакомились с условиями настоящего Пользовательского соглашения до начала пользования сайтом, и принимаете все условия данного Соглашения в полном объеме. Пожалуйста, не пользуйтесь веб-сайтом, если Вы не согласны с данными условиями.
Описание услуги
Вся информация, размещённая на сайте, носит справочный характер, информация взята из открытых источников является справочной и не является рекламой. Сайт medportal.org предоставляет услуги, позволяющие Пользователю производить поиск лекарственных средств в данных, полученных от аптек в рамках соглашения между аптеками и сайтом medportal.org. Для удобства пользования сайтом данные по лекарственным средствам, БАД систематизируются и приводятся к единому написанию.
Сайт medportal.org предоставляет услуги, позволяющие Пользователю производить поиск клиник и другой информации медицинского характера.
Ограничение ответственности
Размещенная в результатах поиска информация не является публичной офертой. Администрация сайта medportal.org не гарантирует точность, полноту и (или) актуальность отображаемых данных. Администрация сайта medportal.org не несет ответственности за вред или ущерб, который Вы могли понести от доступа или невозможности доступа к сайту или от использования или невозможности использования данного сайта.
Принимая условия настоящего соглашения, Вы полностью понимаете и соглашаетесь с тем, что:
Информация на сайте носит справочный характер.
Администрация сайта medportal.org не гарантирует отсутствия ошибок и расхождений относительно заявленного на сайте и фактического наличия товара и цен на товар в аптеке.
Пользователь обязуется уточнить интересующую его информацию телефонным звонком в аптеку или использовать предоставленную информацию по своему усмотрению.
Администрация сайта medportal.org не гарантирует отсутствия ошибок и расхождений относительно графика работы клиник, их контактных данных – номеров телефонов и адресов.
Ни Администрация сайта medportal.org, ни какая-либо другая сторона, вовлеченная в процесс предоставления информации, не несет ответственности за вред или ущерб, который Вы могли понести от того, что полностью положились на информацию, изложенную на этом веб-сайте.
Администрация сайта medportal.org предпринимает и обязуется предпринимать в дальнейшем все усилия для минимизации расхождений и ошибок в предоставленной информации.
Администрация сайта medportal.org не гарантирует отсутствия технических сбоев, в том числе в отношении работы программного обеспечения. Администрация сайта medportal.org обязуется в максимально короткие сроки предпринять все усилия для устранения каких-либо сбоев и ошибок в случае их возникновения.
Пользователь предупрежден о том, что Администрация сайта medportal.org не несет ответственности за посещение и использование им внешних ресурсов, ссылки на которые могут содержаться на сайте, не предоставляет одобрения их содержимого и не несет ответственности за их доступность.
Администрация сайта medportal.org оставляет за собой право приостановить действие сайта, частично или полностью изменить его содержание, внести изменения в Пользовательское соглашение. Подобные изменения осуществляются только на усмотрение Администрации без предварительного уведомления Пользователя.
Вы подтверждаете, что ознакомились с условиями настоящего Пользовательского соглашения , и принимаете все условия данного Соглашения в полном объеме.
Рекламная информация, на размещение которой на сайте имеется соответствующее соглашение с рекламодателем, имеет пометку «на правах рекламы».
источник
Перевод подготовлен специалистом лаборатории ЦИР, врачом КДЛ, Бабкеевой Э.Р.
Toxoplasma gondii – повсеместно встречающееся паразитическое простейшее, заражающее людей при различных условиях. Чаще всего заражение паразитом происходит в детском и подростковом возрасте. В развитых странах с умеренным климатом за последние тридцать лет распространенность этой инфекции – токсоплазмоз у человека — снизилась до 10-50% взрослого населения (15-45 лет), демонстрирующих серологические признаки инфицирования. Гораздо более высокие (до 80%) проценты инфицирования наблюдаются в тропиках, в общинах, контактирующих с зараженной почвой, непроваренным мясом и нефильтрованной водой.
Как только происходит заражение, Toxoplasma gondii прячется в нервной и мышечной ткани, и элиминировать его становится невозможно. Исследования в Европе и Северной Америке предполагают, что большее количество иммунокомпетентных людей позволит ограничить распространение паразита и ассоциированное с ним поражение тканей, обеспечив сохранение паразита в спящей форме. Воспаление сетчатки и сосудистой оболочки (ретинохороидит) – наиболее частая перманентная манифестация токсоплазмозной инфекции. В Европе и Северной Америке такие поражения постепенно развиваются у 1% зараженных лиц.
За последние 15 лет были собраны свидетельства того, что в Латинской Америке клинические признаки инфекции куда более тяжелые, чем в других странах, вероятно, ввиду преобладания более вирулентных паразитических штаммов. Сравнение групп зараженных новорожденных в Европе и Бразилии показало, что поражения глаз у детей в Бразилии были более обширными и ведущими к нарушению зрения.
Когда женщина впервые заражается токсоплазмой во время беременности, инфекция может передаться плоду, приводя к врожденному токсоплазмозу и соответствующим поражениям нервной системы и глаз. Размножение Toxoplasma gondii и разрушения тканей в мозге плода могут появиться даже после начала иммунного ответа у матери, включая продукцию антител IgG.
Токсоплазма – облигатный внутриклеточный паразит, существующий в трех формах: ооциста, содержащейся только в кошачьих испражнениях (отсюда известно, что токсоплазмоз у кошек – опасное для человека заболевание), тахизоит (быстроделящаяся форма, наблюдающаяся в острой фазе инфекции) и брадизоит (медленно делящаяся форма, наблюдаемая в тканевых кистах). Во время первичной инфекции кошка может выделять из своего пищеварительного тракта миллионы ооцист ежедневно в течении 1-3 недель. Эти ооцисты становятся способны к инфицированию через 1-5 дней, и могут сохранять эту способность более одного года, особенно в теплом окружении. Кошки, как правило, после первичной инфекции приобретают иммунитет, таким образом, повторное инфицирование ооцистами маловероятно.
Считается, что в развитых странах с умеренным климатом основным источником заражения беременных женщин является непроваренное мясо, содержащее брадизоиты. Так же, одним из основных источников инфекции является контакт с ооцистами, находящимися в почве или воде, а также употребление в пищу загрязненных овощей и фруктов. Сельскохозяйственные животные (птицы, свиньи, овцы, козы) заражаются теми же путями, а от зараженных животных получают мясо, содержащее тканевые цисты.
Таким образом, токсоплазмоз у кошек – отнюдь не единственная причина, по которой опасный паразит может поселиться в человеческом теле.
Мать заражается токсоплазмозом оральным путем. Следствием токсоплазмоза при беременности становится инфицирование плода, которое происходит путем трансмиссии паразита через плаценту в результате первичного инфицирования матери. Вероятнее всего трансмиссия происходит во время паразитемии в первые дни после инфекции и до развития иммунного ответа. Риск заражения плода резко возрастает с увеличением гестационного срока.
Для своего существования и размножения тахизоиты проникают в клетки, особенно в мозговой и мышечной ткани, где формируют тканевые цисты, которые могут находиться в спящем состоянии годами. В иммунокомпетентных лабораторных моделях тканевые цисты формируются в течении недели с момента инфицирования. Неизвестно, какое время этот процесс занимает у относительно иммунологически незрелого плода. Переход от острофазной формы тахизоита, отвечающей за поражение клеток к спящей форме брадизоита в тканевых цистах, недостижимой для антибиотикотерапии, играет важную роль в «терапевтическом окне».
От 1 до 8 случав на 1000 беременностей, наиболее высокий уровень зарегистрирован во Франции.
Острая инфекция у матери, как правило, протекает бессимптомно. Если симптомы все-таки возникают, они неспецифичны – слабость, лихорадка, головные боли, недомогание и миалгия. Лимфоаденопатия является более специфичным признаком болезни. Вот почему токсоплазмоз при беременности диагностируется с трудом.
Беременные женщины с симптомами заболевания, подобными мононуклеозу, но с негативным гетерофильным тестом, должны пройти анализ на токсоплазмоз. Инфекция во время беременности наиболее точно диагностируется, когда как минимум два образца крови, исследованные с разницей минимум две недели, показывают сероконверсию от отрицательных показателей IgG и IgM к токсоплазме к положительным.
В части стран Европы практикуется проведение повторных тестов раз в месяц или раз в три месяца. Чем чаще проводится анализ на токсоплазмоз, тем выше шанс раннего обнаружения инфекции, когда лечение наиболее эффективно. Однако стоимость частых исследований и возможность получения ложноположительных результатов увеличиваются при увеличении частоты проведения исследования. В результате чего, женщине могут быть назначены ненужные ей инвазивные исследования и лечение. Потенциальный вред должен быть взвешен вместе с потенциальной пользой от лечения.
В США врачи-клиницисты, как правило, сталкиваются с необходимостью интерпретировать положительный тест авидности, полученный из единичного образца. Ни один из этих тестов достоверно не подтверждает недавнее инфицирование. Хотя выработка IgM длится от 10 до 13 месяцев, в зависимости от использованной методики, невозможно исключить индивидуальные особенности пациентов, и ¼ инфицированных женщин имеют положительный IgM-ответ в течение нескольких лет. Для женщин, чей первый тест на сроке 13 недель был положительным, возможность инфицирования после зачатия составляет 1-3%. Хотя высокая авидность IgG является признаком латентной инфекции, низкая авидность не является диагностическим признаком острой инфекции. Антитела IgG низкой авидности в некоторых случаях могут выявляться в течении нескольких лет.
Полезность определения титра антител igG никогда не была полностью оценена, и предположительно, имеет низкую воспроизводимость. Однако сочетание положительного результата на антитела IgM и отрицательного результата на антитела IgG, когда оба анализа на токсоплазмоз становятся положительными через две недели, таким образом исключая неспецифику, является признаком того, что инфицирование произошло примерно за две недели до получения первого положительного результата IgM.
Риск инфицирования плода резко возрастает со сроком гестации на время сероконверсии. Риск трансмиссии по результатам статистических исследований составляет 15% при сероконверсии матери на сроке 13 недель, 44% — на 26 неделях, и 71% — на 36 неделях. Хотя эти исследования основаны на группах из получавших лечение женщин, вероятно, с их помощью можно оценить риски и у не пролечившихся женщин, так как доказательств эффективности получаемой терапии для снижения риска трансмиссии токсоплазмы гондии от матери к плоду, до сих пор не получено.
Иммунокомпетентные женщины, зараженные до беременности, не заражают плод, хотя отмечены редкие исключения. Женщины с иммунодефицитом могут страдать паразитемией в течение беременности, несмотря на то, что заражение произошло до беременности. У таких женщин имеется риск внутриутробного заражения плода.
Врожденная токсоплазма гондии является довольно редким явлением; его случаи были зафиксированы у шести женщин в течении последних 30 лет. Один документально зафиксированный случай демонстрирует, что предшествовавший иммунитет к токоплазме не защитил от реинфекции атипичным штаммом.
Последствия для плода. Для диагностики возможно использования УЗИ, однако, УЗ-признаки поражения плода неспецифичны. Наиболее характерные признаки — гиперэхогенные внутричерепные очаги или кальцификаты, расширение желудочков мозга – являются показателями неблагоприятного прогноза. Расширение желудочков мозга как правило происходит симметрично с обоих сторон. В одном из 32 подтвержденных случаев, развитие дилатации происходило очень быстро, в течении нескольких дней. В европейских исследованиях ненормальные сонографические признаки внутричерепных кальцификатов и расширения желудочков были найдены в 7% случаев (14 из 218 зараженных плодов). Однако, как было отмечено в других исследованиях, такие поражения повлялись только после 21 недели гестации. Ненормальные участки, поражающие другие органы (например, асцит) менее специфичны для токсоплазмы. Увеличенная толщина и плотность плаценты, асцит, уплотнение печени, реже – перикардиальные и плевральные выпоты так же обнаруживались. Повторное УЗИ может быть рекомендовано при рассмотрении варианта прерывания беременности на поздних сроках.
Микроцефалия и ЗВРП как правило, не характерны для врожденного токсоплазмоза. Редким осложнением также является выкидыш. В европейских когортных исследованиях 1208 инфицированных женщин риск выкидыша в первом триместре, выявленный у 448 женщин, был не выше подобного риска у контрольной группы. Связь между преждевременными родами и инфекцией токсоплазма гондии так же может быть скорее обусловлена вмешательством в родовой процесс, а не самой инфекцией.
Основной целью пренатальной диагностики инфицирования плода является подбор терапии со сменой спирамицина на пириетамин-сульфонамидный препарат. Поскольку пренатальная диагностика требует амниоцентеза, который является инвазивным тестом с маленькой, но подтвержденной вероятностью выкидыша, клиницисты должны убедиться в достаточной информированности женщины, чтобы позволить им взвесить все «за и против» инвазивной диагностики. Хотя рандомизированных исследований, сравнивающих типы лечения, не проводилось, сравнительные когортные исследования не предоставили свидетельство, что пириметамин более эффективен для лечения инфекции токсоплазмоз.
Для некоторых женщин пренатальная диагностика – существенное подспорье для решения вопроса о прерывании беременности. Исключение инфекции плода путем пренатальной диагностики также может предотвратить ненужное постнатальную терапию у детей без клинических симптомов токсоплазмоза и с низким риском развития инфекции.
ПЦР амниотической жидкости на наличие ДНК токсоплазмы – лучший метод диагностики инфекции плода, но его точность зависит от лаборатории и применяемой им методом, а чувствительность ниже на ранних сроках гестации (меньше 18 недель). Real-time ПЦР по-видимому, более чувствительный метод, чем ПЦР по конечной точке, но коммерчески недоступный. Чувствительность реал-тайм ПЦР была продемонстрирована французскими исследованиями по обнаружению токсоплазмы методом реал-тайм ПЦР, с полученными значениями чувствительности и специфичности 92,2% и 100% соответственно. Чувствительность не зависела от срока гестации. Четверо из 51 зараженных младенцев имели негативный результат ПЦР амниотической жидкости; сероконверсия матери в данных случаях произошла на сроках 13, 20, 28 и 32 недели.
Эти четыре ложно-отрицательных результата были получены на сроке 5-9 недель после сероконверсии матери, таким образом, время проведения амниоцентеза скорее всего не оказало влияния. Более того, как минимум одно исследование сообщало, что отсутствует связь между положительным результатом анализа и временем, прошедшим после сероконверсии, таким образом ставя под вопрос прежние рекомендации о проведении амниоцентеза после четырех недель с момента сероконверсии.
Некоторые клиницисты рекомендуют УЗИ для выявления нарушений развития плода у женщин с отрицательным результатом ПЦР амниотической жидкости. Однако, эта стратегия подвергает большое количество незараженных плодов излишнему количеству УЗ-исследований.
После родов, плацентарные признаки инфекции токсоплазмоз включают – гранулемы, цисты, децидуит, склероз и тромбоз хориоических сосудов.
На токсоплазмоз лечение во время беременности действует достаточно эффективно. Подход к нему во многом был основан на исследования Десмонта и Кувьера, которые 40 лет назад заявили, что лечение спирамицином снижало риск развития внутриутробного токсоплазмоза у плода. Однако в их работе был недочет – они не брали во внимание, что женщины, подвергавшиеся лечению, сероконвертировались на ранних сроках беременности, и таким образом, были в группе низкого риска инфицирования плода, а не пролечившиеся женщины скорее всего сероконвертировались на поздних сроках, и риск заражения плода был у них выше. В итоге эти данные были опровергнуты серией когортных исследований.
Факт того, что лечение снижает риск трансмиссии инфекции от матери к плоду, остается спорным, так как рандомизированное контролируемое испытание не проводилось. Самое явное подтверждение исходит из мета-анализа на уровне единичного пациента 20 европейских когортных исследований (1438 женщин), для которых проводился универсальный скрининг токсоплазмоза. Исследовались эффекты времени проведения терапии и вида терапии на передачу возбудителя от матери к плоду и клинической манифестации заболевания у детей до года. Виды пренатальной терапии включали в себя применение спирамицина, пириметамина-сульфониламида, а также применение спирамицина с последующим назначением пириметамин-сульфониламидов.
Было обнаружено небольшое свидетельство того, что на токсоплазмоз лечение, начатое в течении трех недель после сероконверсии, действует как снижающее риск передачи возбудителя плоду по сравнению с терапией, начатой в течение 8 недель после сероконверсии, но не удалось определить, было ли это реальным терапевтическим эффектом или неточностью, связанной с поздним обнаружением инфекции и включением пациентки в когорту. Только одна из пяти женщин была пролечена в течении трех недель с момента сероконверсии. Таким образом, даже если терапия эффективна, трудно определить и вовремя назначит лечение женщине сразу после сероконверсии.
В дополнение, не было обнаружено статистически значимого свидетельства снижения риска внутричерепных аномалий, обнаруженных после рождения, или ретинохороидита, выявленного во время младенчества. Два других когортных исследования также не выявили свидетельства, что терапия снижает риск развития ретинохороидита у детей дошкольного возраста. Однако есть точное свидетельство того, что терапия снижает риск постнатальной гибели младенца с врожденным токсоплазмозом. В европейском исследовании, в которое было включено 293 инфицированных плода, 8 процентов имели серьезные неврологические нарушения. Авторы предположили, что пренатальная терапия снижает риск серьезных неврологических последствий или гибели плода на 3/4. Они также предположили, что для предотвращения одного случая развития неврологической патологии после инфицирования матери на 10 неделе беременности, необходимо пролечить три плода с подтвержденной инфекцией. Чтобы предупредить один случай неврологической патологии или гибели плода при инфицировании на 30 неделе, необходимо провести терапию 18 плодов.
Есть свидетельство, полученное при когортных исследованиях, что терапия комбинацией пириметамина-сульфониламида не обладает большей эффективностью по сравнению с терапией спирамицином. Тем более, комбинация пириметамина-сульфониламида – довольно широко распространенный вариант, основанный на том, что уровень спирамицина в крови плода как правило, в два раза меньше уровня спирамицина в крови матери, что может быть недостаточно для лечения инфекции. Однако, эта информация остается спорной, учитывая трудность в измерении уровня спирамицина и разнице в концентрации препарата в крови у разных пациенток.
Недостаток свидетельств, что пириметамина-сульфониламида не обладает большей эффективностью по сравнению с другими препаратами, очень важен, так как он подрывает рациональность пренатальной диагностики. Клиницисты и пациентки должны понимать, что неизвестно, благотворна ли смена препарата при терапии в случае, если плод инфицирован.
Побочные эффекты наиболее часты при терапии пириметамин-сульфониламидом, чем от спирамицина, использующегося при токсоплазмозе для лечения. В европейских когортных исследованиях было выявлено, что побочные эффекты в 3,4% (11 из 322 пациенток) случаев требовали прекращения терапии пириметамин-сульфониламидом. Для сравнения, при терапии спирамицином этот показатель составил 1,7 %. Проспективное исследование, включавшее 48 детей с внутриутробным токсоплазмозом, выявленным при пренатальном скрининговом исследовании, показало, что 7 пациентов испытывали негативные последствия, приведшие к отмене лечения. У 6 из 7 пациентов с побочными эффектами наблюдалась нейтропения.
В итоге, есть свидетельства того, что пренатальная терапия снижает риск неврологических нарушений при врожденном токсоплазмозе, но нет свидетельств того, что происходит снижение риска глазных патологий, нарушения зрения или передачи инфекции от матери плоду. Для определения того, сопоставима ли польза терапии с потенциальными побочными эффектами и ценой, необходимы рандомизированные исследования. Однако, если токсоплазмоз выявлен у пациентки с симптомами заболевания или высоким риском заражения инфекцией, назначение терапии справедливо, но ее тип и продолжительность все еще не обозначены четко.
Несмотря на недостаток свидетельств об эффективности, пренатальная терапия обычно назначается беременным женщинам с диагностированным токсоплазмозом у человека. Перед принятием решения о назначении терапии женщине стоит объяснить вопросы, связанные с эффективностью лечения, риском побочных эффектов и возможностью того, что ребенок может быть здоров.
Как правило, пациентки, заразившиеся во время беременности, немедленно получают терапию спирамицином (1 г перорально каждые восемь часов вне приема пищи), который является макролидным антибиотиком, сходным с эритромицином. Он накапливается в плаценте, и считается, что это в теории помогает предотвратить передачу возбудителя плоду.
Пириметамин является антагонистом фолиевой кислоты, который может вызывать подавление костного мозга, и как следствие – анемию, лейкопению и тромбоцитопения. В больших дозах является тератогеном. Сульфадиазин также является антагонистом фолиевой кислоты, при лечении токсоплазмоза работает в синергии с пириметамином и также может вызывать супрессию костного мозга и обратимую острую почечную недостаточность. Ввиду потенциальной токсичности этих препаратов, их использование во время беременности должно быть обосновано только при документированной инфекции плода, хотя клинических свидетельств, что эти лекарства более эффективны, чем спирамицин.
В животных моделях и у людей с приобретенным синдромом иммунодефицита для лечения токсоплазмоза успешно использовался азитромицин. Этот препарат также успешно использовался для лечения хламидиоза во время беременности. Необходимы клинические испытания, является ли азитромицин или кларитромицин эффективной альтернативой спирамицину для профилактики инфицирования плода токсоплазмозом. Пириметамин (100 мг разово перорально, затем 25-50 мг в день) в сочетании с азитромицином (500 мог в день) имели эквивалентный эффект в рандомизированных исследованиях по сравнению с сульфониламидами у пациентов с ретинохороидитом, вызванным T. Gondii (токсоплазмоз у человека). Женщины с непереносимостью пириметамина могут получать терапию триметоприм-сульфаметоксазолом или клиндамицином. Однако безопасность применения данных препаратов у беременных пациенток еще неизвестна.
Профилактика первичного инфицирования основывается на избегании контакта с источником. Несмотря на то, что осведомленность и доступность информации об источниках инфекции, без сомнения, крайне важна, систематические проверки не нашли доказательство, что осведомленность населения влияет на поведение женщин во время беременности. Свидетельства исследований в Европе выделяют следующие возможности для заражения токсоплазмозом:
- путешествия в страны с низким уровнем развития являются большим фактором риска, особенно поездки в Южную Америку, где преобладают более вирулентные штаммы паразита.
- женщины должны избегать употребления нефильтрованной воды
- избегать попадания глины в ЖКТ путем соблюдения строгой гигиены после контакта с землей. Фрукты и овощи перед употреблением в пищу должны быть вымыты.
- сырое и непроваренное мясо – важный источник для токсоплазмоза и заражения. Разделочные доски, ножи, столешницы и раковины после приготовления пищи должны быть вымыты. Необходимо избегать прикосновения к слизистым во время разделывания сырого мяса. Женщины не должны пробовать сырое мясо во время процесса приготовления пищи.
- мясо должно готовиться при 66 Цельсия и выше, или быть проморожено в течении 24 часов в бытовом морозильнике при -12 Цельсия, т.к. эти температуры летальны для тахизоитов и брадизоитов.
- Есть свидетельства, что копченое и вяленое мясо также не безопасно. Риск инфекции, вероятно, возрастает, когда вяленые продукты включают в себя мясо более, чем одного животного с маленьким временем сушки и вяления.
- Есть свидетельства того, что цисты токсоплазмы могут находиться в моллюсках.
- Наличие в доме кошки слабо связано с острой инфекции. Вероятнее всего, причина в том, что кошки выделяют ооцисты всего три недели, и люди с той же вероятностью могут вступить в контакт с ооцистами, выделенными другими кошками. В любом случае, беременной женщине стоит прибегать к помощи других людей в чистке кошачьего лотка.
Мытье рук – одна наиболее важная мера профилактики для уменьшения риска трансмиссии микроорганизмов из одной локализации в другую у одного и того же пациента. Таким образом, мытье рук необходимо после таких занятий, как приготовление пищи и работа по саду. Для токсоплазмоза заражение по причине грязных рук встречается достаточно часто.
Данные о том, на чем необходимо базировать отсрочку беременности после перенесенной острой инфекции токсоплазмоз, крайне ограничены. Хотя рекомендуется отсрочка в шесть месяцев, паразитемия при токсоплазмозе очень скоротечна, и, вероятнее всего, уход паразита в стадию цист у женщины с адекватной иммунной реакцией произойдет быстро. Таким образом, иммунокомпетентные женщины, которые забеременели в срок от трех месяцев после перенесенной острой инфекции, навряд ли передадут инфекцию плоду. При изучении паразитемии после острой инфекции из 54 пациентов ни у одного не наблюдалось положительного результата ПЦР крови в срок 21-25 недель после начала лимфоаденопатии, и данные систематического обзора врожденного токсоплазмоза предполагают, что врожденная инфекция имеет место быть в течении трех недель после инфекции матери.
Реактивация латентного токсоплазмоза во время беременности может проявляться у ВИЧ-инфицированных женщин, особенно у пациенток с серьезно ослабленным иммунитетом. В объединенных европейских исследованиях, крупное проспективное исследование детей, рожденных от ВИЧ-инфицированных пациенток, 451 ребенок, участвовавший в исследовании, был рожден от матерей с наличием антител IgG к токсоплазме, и ни у кого из этих детей не было клинического свидетельства врожденного токсоплазмоза. В подгруппе из 71 ребенка врожденная инфекция была исключена серологическими исследованиями. Эти выводы позволяют предположить очень низкий риск трансмиссии паразита от матери к плоду со статистическим верхним пределом приблизительно 4%. Однако, большинство женщин, участвовавших в исследовании, не проявляли клинических симптомов, и риск трансмиссии у ВИЧ-инфицированных женщин со слабым иммунитетом может выше.
- Основными источниками инфекции токсоплазмоз у беременных женщин является употребление непроваренного или вяленого мяса, загрязненных овощей и фруктов, а также неочищенной воды.
- Серологический диагноз острой инфекции должен быть подтвержден в референсной лаборатории.
- Беременным женщинам и женщинам, планирующим беременность, рекомендуется избегать употребления сырого или непроваренного мяса, неочищенной воды. Общественные меры профилактики должны включать в себя обеспечение населения чистой водой и содействие распространению информации об источниках инфекции.
- Несмотря на недостаток доказательств эффективности, токсоплазмоз у беременных обычно излечивается с помощью терапии. Беременные женщины, которые были заражены во время беременности, обычно немедленно начинают получать лечение спирамицином, чтобы предотвратить перенос инфекции от матери к плоду. Для женщин с подтвержденной инфекцией у плода, которые выбрали лечение, более широко используются пириметазин и сульфадиазин, чем спирамицин или азитромицин, но свидетельств более высокой эффективности этих препаратов не имеется, а побочные эффекты более серьезны.
- Токсоплазмозная инфекция у матери обычно бессимптомна, но может манифестировать в виде неспецифичных симптомов. В большинстве случаев самым серьезным последствием инфекции у матери является трансмиссия инфекции плоду.
- Риск вертикальной трансмиссии увеличивается со сроком гестации на момент инфицирования матери. Наоборот, риск развития внутричерепных очагов и серьезных нарушений формирования нервной системы плода уменьшается с увеличением срока гестации. Редко инфекция плода приводит к мертворождению и смерти в неонатальном периоде.
- Токсоплазмоз у беременных наиболее точно диагностируется исследованием минимум двух образцов с разрывом в две недели, с признаками сероконверсии отрицательного результата на антитела IgG или IgM к токсоплазме на положительный. ПЦР амниотической жидкости на T.gondii – наилучший метод диагностики инфекции плода, но этот метод нечувствителен, если сероконверсия произошла в первом триместре. На УЗИ у плода на сроке от 21 недели могут выявляться внутричерепные кальцификаты или расширение желудочков.
- При учете низкой доказательной базы пользы терапии при заражении токсоплазмозом, не рекомендуется проводить скрининговые исследования пациенткам с низким риском заражения инфекцией. Однако они необходимы, чтобы диагностировать инфекцию у женщин с симптомами токсоплазмоза, высоким риском заражения или недавним контактом с источником инфекции. В таких случаях, применение терапии оправдано для уменьшения риска серьезных неврологических нарушений или гибели ребенка. Пациенток необходимо информировать о потенциальных побочных эффектах терапии для принятия ими решения.
- Штаммы, обнаруживаемые в Южной Америке, ведут к куда более серьезным последствиям для плода, чем штаммы, циркулирующие в Европе и Северной Америке.
- Для женщин с выявленной инфекцией, заразившихся в Южной Америке, необходимо проводить терапию заболевания токсоплазмоз у человека.
Toxoplasmosis of the placenta
(A) Granulomatous villitis (B) Trophozoites.
Courtesy of Drucilla J Roberts, MD.
Источник: UpToDate, Toxoplasmosis and pregnancy. Ruth Gilbert, MD, Eskild Petersen, MD, DMSc, DTM&H. 2013
источник
Токсоплазмоз – это паразитарное заболевание, возбудителем которого является простейший одноклеточный микроорганизма токсоплазма. Основной особенностью заболевания является то, что возбудитель может проникать в организм развивающегося плода при беременности и вызывать тяжелые пороки развития, которые могут быть несовместимыми с жизнью. Чтобы избежать осложнений беременным женщинам обязательно проводится плановая лабораторная диагностика, включающая определение титра антител к токсоплазме.
Возбудителем токсоплазмоза является простейший одноклеточный микроорганизм токсоплазма (Toxoplasma gondii). Он передается человеку преимущественно алиментарным путем – с мясом или яйцами. Также возбудитель паразитарного заболевания передается от кошек (токсоплазмы выделяются у кошек с калом и мочой).
Выделяется несколько факторов, которые значительно повышают риск инфицирования человека. К ним относятся:
- Употребление в пищу мяса, которое не прошло достаточной термической обработки, особенно свинины, говядины.
- Контакт с сырым мясом – часто заражение токсоплазмозом имеет место у лиц, работа которых связана с переработкой сырого мяса.
- Контакт с зараженными животными – в эпидемиологическом отношении наибольшую опасность представляют кошки, особенно бездомные.
- Наличие заболевания у родителей, которое значительно повышает вероятность врожденного токсоплазмоза у ребенка.
- Переливание инфицированной крови или пересадка органов (трансплантация) – на сегодняшний день парентеральный путь инфицирования токсоплазмозом встречается редко.
Инфицированность токсоплазмозом остается на достаточно высоком уровне. В среднем токсоплазма обнаруживается у 30% людей. В некоторых регионах инфицированность может достигать 90%.
При достаточной активности иммунитета у человека токсоплазмоз протекает латентно, то есть скрыто. Несмотря на развитие инфекционного процесса, симптоматика заболевания не появляется. При недостаточной активности иммунитета после заражения токсоплазмой заболевание имеет острое течение с выраженной клинической симптоматикой, которая включает:
- Повышение температуры тела выше +38,5° С.
- Увеличение печени и селезенки.
- Выраженная головная боль, рвота, периодические судороги поперечно-полосатой скелетной мускулатуры.
Достаточно часто заболевание имеет хроническое течение с субфебрильной температурой тела, длительной головной болью, снижением работоспособности и общей слабостью, увеличением лимфатических узлов и печени.
Развитие инфекционного процесса у беременной женщины несет серьезную угрозу для организма развивающегося плода. Инфицирование организма развивающегося плода на ранних сроках беременности, обычно в I триместре, сопровождается значительными изменениями, несовместимыми с жизнью. Это приводит к самопроизвольному прерыванию беременности. Инфицирование на более поздних сроках является причиной рождения ребенка с врожденным токсоплазмозом и тяжелыми пороками развития:
- Гибель новорожденного ребенка вследствие присоединения вторичной инфекции на фоне сниженной активности иммунитета, вызванной токсоплазмозом.
- Олигофрения – поражение головного мозга, сопровождающееся резким снижением умственной деятельности и интеллекта, что заметно в более старшем возрасте. Непосредственно после рождения ребенка олигофрения часто проявляется уменьшением окружности головы.
- Поражение центральной и периферической нервной системы, включая вегетативный отдел.
- Паразитарное поражение глаз, которое может привести к слепоте.
- Пороки развития структур сердечно-сосудистой системы. Включая изменения в клапанном аппарате сердца.
Большинство последствий врожденного токсоплазмоза у ребенка практически невозможно корригировать при помощи терапевтических мероприятий. Поэтому в практической медицине основное внимание уделяется своевременной диагностике.
В большинстве случаев токсоплазмоз имеет хроническое или субклиническое течение. В случае хронического течения клиническая симптоматика токсоплазмоза не обладает специфичностью, поэтому без проведения дополнительных объективных исследований установить диагноз невозможно. Современная диагностика токсоплазмоза у беременных направлена на определение титра (активности) различных классов антител, образующихся к возбудителю.
При выявлении заболевания для исследования выраженности функциональных и структурных изменений в организме беременной женщины и плода используются дополнительные диагностические методики. Они включают ультразвуковое обследование, клинические анализы крови, мочи женщины, генетическое исследование клеток околоплодных вод, которое необходимо для выявления аномалий в геноме организма плода.
На основании результатов комплекса проведенных дополнительных диагностических исследований определяется дальнейшая тактика ведения беременности и лечение. Вопросами диагностики и лечения токсоплазмоза у беременных женщин занимается врач акушер-гинеколог.
Антитела представляют собой специфические белковые соединения, которые продуцируются клетками иммунной системы в ответ на изменение гомеостаза (постоянство внутренней среды) организма. В частности после инфицирования токсоплазмами иммунокомпетентные клетки определяют наличие чужеродных микроорганизмов и начинают продуцировать антитела.
В крови для диагностики токсоплазмоза определяется чаще всего 2 класса антител:
- Иммуноглобулины М (IgM) – появление в крови или увеличение титра в динамике указывает на острое активное течение инфекционного процесса. Антитела относятся к иммуноглобулинам острой фазы, они продуцируются клетками иммунной системы (В-лимфоциты и плазматические клетки) первыми, но сохраняются в крови в течение непродолжительного периода времени.
- Иммуноглобулины G (IgG) – антитела начинают вырабатываться не раньше, чем через 3 недели после инфицирования женщины. В отличие от иммуноглобулина М они сохраняются в течение длительного периода времени (годами), обеспечивая быстрый иммунный ответ в случае повторного проникновения возбудителя в организм.
Лабораторное исследование с определением классов антител IgG и М обладает высокой диагностической ценностью.
Лабораторное исследование, включающее определение активности различных классов антител в крови для диагностики токсоплазмоза у беременных, проводится при помощи ИФА (иммуноферментный анализ).
Это современная методика, обладающая достаточно высокой специфичностью и достоверностью. Иммуноферментный анализ дает возможность получить максимально точный результат с минимальной погрешностью и относится к серологическим методикам.
Современное лабораторное исследование с целью своевременной диагностики токсоплазмоза у беременных включает определение активности антител класса иммуноглобулины М и G. Результаты исследования позволяют оценить как долго у женщины токсоплазмоз. IgG положительный при беременности указывает на несколько вариантов течения инфекционного процесса, что зависит от активности иммуноглобулина М:
- Положительный IgG отрицательный IgM – у женщины имело место инфицирование и возможное заболевание токсоплазмозом в прошлом.
- Положительный IgG и IgM – свидетельство развития активного инфекционного процесса в организме беременной женщины при давнем инфицировании (обострение заболевания или повторное заражение).
Наиболее частым результатом лабораторного исследования титра различных классов антител к токсоплазме у беременной женщины является положительный IgG и отрицательный IgM, что указывает на перенесенное ранее заражение. Это связано с тем, что инфицированность возбудителем токсоплазмоза у населения является достаточно высокой.
Получение результата ИФА крови на токсоплазмоз с положительным IgM также может указывать на несколько вариантов течения инфекционного процесса:
- Отрицательный IgG при положительном IgM указывает на острое течение инфекционного процесса при недавнем инфицировании.
- Если оба класса иммуноглобулинов положительные – это обострение заболевания на фоне хронического течения инфекционного процесса или повторное заражение женщины.
Получение результатов анализа с положительным IgM является основанием для более углубленного исследования женщины, а также скорейшего определения дальнейшей лечебно-диагностической тактики. Своевременное начало адекватного лечения дает возможность избежать осложнений со стороны организма плода.
После того как у беременной женщины был обнаружен положительный IgG к токсоплазме, дальнейшая тактика определяется активностью IgМ. Если он положительный, то назначается дополнительное обследование состояния плода, а также лечение, направленное на уничтожение токсоплазм (этиотропная терапия).
В случае положительного IgG и отрицательного IgM терапевтические мероприятия не проводятся. Назначается дальнейшее плановое наблюдение беременной женщины с периодическим прохождением исследований
источник
О токсоплазме человечеству известно уже более ста лет, она была выделена в 1909 году у грызунов Gondii, обитающих на севере африканского континента.
А вот пристального внимания токсоплазма удостоилась сравнительно недавно и заинтересовала не столько микробиологов, сколько акушеров-гинекологов. Все дело в том, что этот паразит зачастую является причиной аномального развития плода, мертворождений и детской смертности при первичном инфицировании токсоплазмозом при беременности.
Для токсоплазмы характерно облигатное внутриклеточное паразитирование в течение длительного времени в организме хозяина, которым является человек или животное.
Инфекция орган не выбирает, а поселяется, где придется. Это говорит о том, что чуждые ей ткани практически отсутствуют, она может жить в любом месте живого организма.
Основными «виновниками» распространения токсоплазмы признаны животные из семейства кошачьих, так как именно они являются настоящими хозяевами инфекции, предоставляя им «дом» для полового цикла развития (образования ооцист).
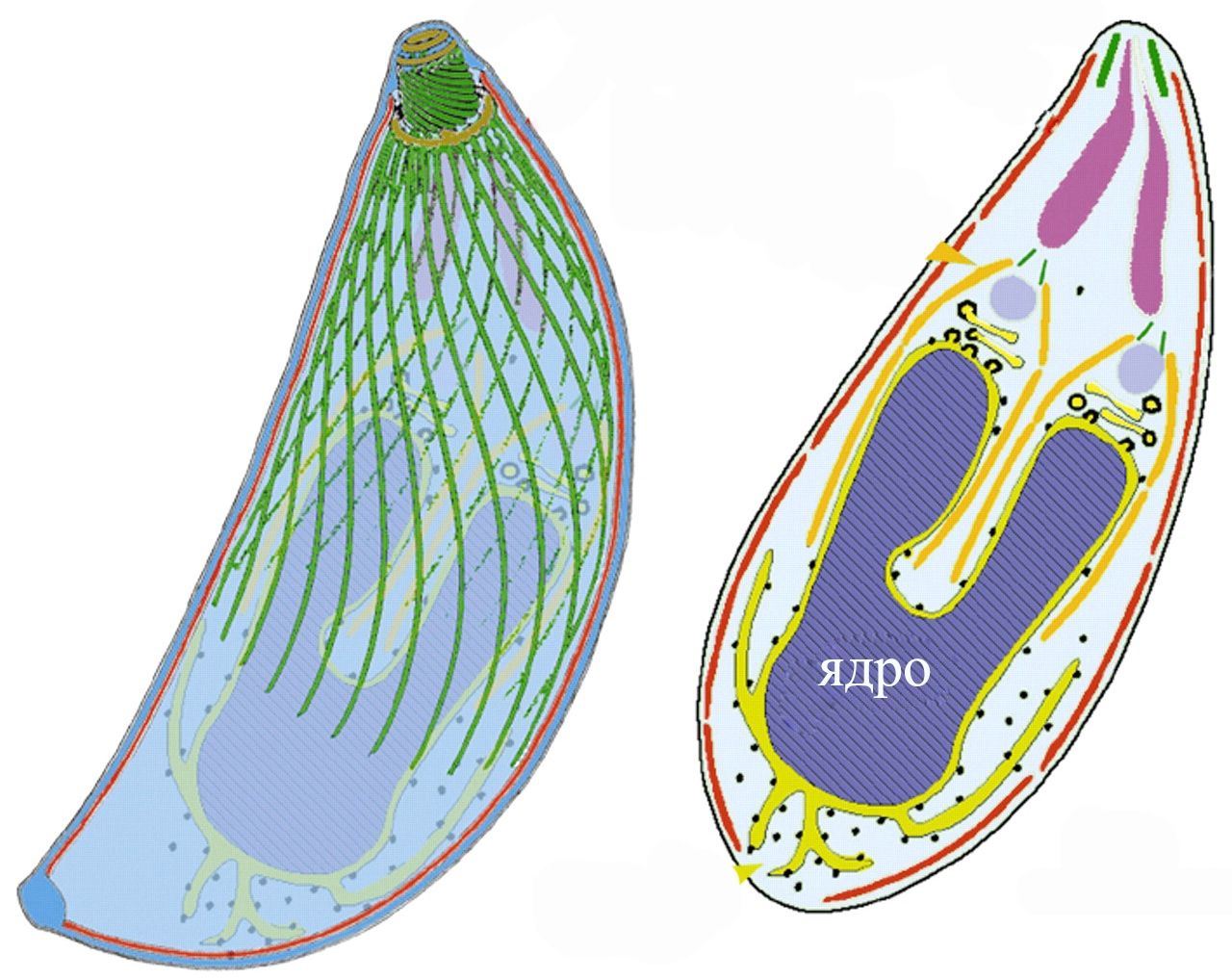
По внешнему виду паразит похож на полумесяц или на дольку лимона, где один конец заострен, а второй закруглен, однако этим строение токсоплазмы не ограничено, они могут иметь и другие формы (овальные, например).
Размеры также могут варьировать в широких пределах от 4 до 12 мкм. Специальные органеллы движения у токсоплазмы отсутствует, однако она легко проникает внутрь клетки скольжением, вращаясь вокруг продольной оси.
В цитоплазме клетки toxoplasma находит для себя идеальные условия и начинает осваиваться, образуя скопления псевдоцист и захватывая клетку. Разрушив ее, инфекция попадает в ток крови и мигрирует по всему организму, проникает в новые клетки, поэтому неудивительно, что обнаружить ее можно в совершенно неожиданных местах (головной мозг, сердце, глаза).
Для своего жизненного цикла токсоплазма «избрала» тонкий кишечник кошачьих, откуда она выходит уже в качестве мелкой ооцисты, способной незаметно проникнуть в организм промежуточного хозяина, где будет проходить стадия бесполого развития, и поразить все его органы и ткани. Найти этого хозяина для токсоплазмы просто. Дворовая кошка туалет не выбирает, поэтому ооцисты могут легко попасть в воду и в почву, откуда путь до следующего хозяина (любое домашнее животное) очень короток.
Могут ли Наботовы кисты влиять на естественный ход физиологических родов и способствовать прерыванию беременности? Читать подробнее
Клинически токсоплазмоз проявляется крайне редко, лишь в 1-5% случаев от всех зараженных. Как правило, его выраженное течение можно наблюдать у лиц с иммунодефицитом (СПИД-ассоциированная инфекция), которое будет выражаться развитием лимфаденопатии, миокардита, энцефалита и других изменений. Казалось бы, никак не проявляется, лечения не требует, поэтому можно и не волноваться. Однако, это не так.
На человека токсоплазмоз действительно мало влияет, но он представляет серьезную угрозу плоду, нормальное внутриутробное развитие которого toxoplasma нарушит. Стало быть, токсоплазмоз для женщины, собирающейся стать матерью, станет «бомбой» отнюдь не замедленного действия, так как, проникнув через плаценту, нанесет непоправимый вред ее ребенку. Паразит способен убить плод или привести к многочисленным уродствам.
Второй путь заражения – перкутанный, которым цисты попадают при повреждении кожи и слизистых. А где еще человек соприкасается с большим количеством мяса, если не на скотобойне или мясокомбинате? Заразиться таким путем часто рискуют и ветеринары, профессиональная деятельность которых предусматривает постоянный контакт с животными разных мастей.
Если возбудитель токсоплазмоза попал в организм женщины во время беременности, то трансплацентарным путем он заразит плод, которого ожидают самые серьезные последствия.
Переливание инфицированной токсоплазмой крови (гемотрансфузионный путь) и пересадка органов (трансплантационный путь), содержащих цисты, также повлечет переселение возбудителя в организм нового хозяина и вызовет инфицирование.
Симптомы и признаки токсоплазмоза у женщин (если они вообще имеют место) такие же, как и у мужчин, однако доля опасности для прекрасной половины и сильного пола, естественно, разная.
И опять дело в высоком предназначении женщины — стать матерью, к тому же женщины заболевают в 2-3 раза чаще мужчин. Мужчины могут есть сырое мясо, войти в 95-99% не заболевших, жить и не знать вообще о существовании паразита в своем организме.
Однако хотя и редко, но инфекция может вылиться в заболевание, острый период которого будет проявляться:
- лихорадкой (выше 38 градусов);
- вовлечением в патологический процесс лимфатической и нервной систем, внутренних органов и мышечной ткани;
- поражением органов зрения по типу увеита;
- в некоторых случаях появлением сыпи (папулы и розеолы);
- возможным развитием миокардитов, эндокардитов и других тяжелых состояний;
- при иммунодефиците – тяжелой пневмонией, энтероколитом, необратимыми изменениями центральной нервной системы.
В некоторых случаях токсоплазмоз может протекать по типу подострого, тогда основными проявлениями инфекции будут недомогание, слабость, субфебрильная температура, лимфаденопатия.
При переходе острого токсоплазмоза в хронический процесс, отмечается длительный субфебрилитет, органные поражения, генерализованная лимфаденопатия, вегето-сосудистые нарушения, вялотекущий миокардит, возможно формирование судорожного синдрома.
Любая женщина, заподозрив у себя признаки беременности, должна обратиться в женскую консультацию для постановки на учет, где ей будут назначены многочисленные анализы, помогающие прогнозировать течение беременности, родов и рождение здорового потомства.
Одним из таких анализов является исследование сыворотки крови на наличие TORCH-инфекций, группу которых возглавляет токсоплазмоз. Вот тут-то и проявятся его признаки в случае инфицирования, давность которого одним анализом не определяется.
Само присутствие специфических иммуноглобулинов класса G – Тохо-IgG не определит срок заболевания, поэтому для уточнения времени инфицирования необходимо исследование IgG в динамике через 2-3 недели с определением авидности IgG и наличия специфических IgA и IgM.
Через неделю-две после проникновения возбудителя, организм дает первый иммунный ответ (гуморальный): начинает вырабатывать специфические иммуноглобулины класса М (Тохо-IgM), максимум концентрации которых достигнет лишь к 3-4 неделе от начала инфицирования, затем уровень этих антител начнет снижаться и к 3-4 месяцу они в большинстве случаев исчезают вовсе. Правда, иной раз Тохо-IgM могут циркулировать в крови до года.
Иммуноглобулины класса А (Тохо-IgА) появляются в сыворотке через 2 недели, через месяц показывают максимальную концентрацию, а через полгода практически исчезают.
Что касается иммуноспецифических антител к токсоплазмозу IgG, то их концентрация первые 2-3 месяца инфицирования повышается и в течение года остается неизменной, затем незначительно падает, что, однако, не дает точного ответа о давности заражения. В таких случаях принято использовать индекс авидности (ИА) иммуноглобулинов класса G к токсоплазме.
Авидностью называют показатель, указывающий, насколько прочно специфические антитела связаны с соответствующими антигенами. Когда иммунный ответ только начинает формироваться, то первыми появятся Тохо-IgG низкой авидности, которые еще не могут прочно связаться с антигенами.
От 2-х месяцев до полугода (от начала инфицирования) индекс авидности будет повышаться. Первичная инфекция в острой фазе проявится присутствием IgG низкой авидности совместно со специфическими иммуноглобулинами классов А и М. Другие варианты распределения антител можно представить следующим образом:
- Тохо-IgM, Toxo-IgA плюс высокоавидные Тохо-IgG будут указывать на длительное персистирование после окончания острой фазы первичной инфекции или на вторичный иммунный ответ (реинфекция токсоплазмы);
- наличие высокоавидных Тохо-IgG, отсутствие Тохо-IgM – свидетельствуют о стойком пожизненном иммунитете;
- присутствие низкоавидных Tохо-IgG и отрицательный результат Тохо-IgM может определяться, если инфицирование произошло более трех месяцев назад.
Особые трудности возникают при диагностике токсоплазмоза у больных с иммунодефицитом, так как нарастание уровня концентрации иммуноглобулинов класса G и определение IgM и IgA – явление редкое, поэтому в таких случаях проводится ПЦР-диагностика для выявления ДНК T. gondii.
По современным представлениям хронический токсоплазмоз во время беременности лечения не требует, все мероприятия по борьбе с возбудителем проводятся до или после беременности. Это объясняется тем, что образованные комплексы антиген-антитело слишком велики по размерам, чтобы пройти через плаценту, поэтому хронический процесс, как правило, не оказывает негативного влияния на плод и при беременности особой роли не играет.

Опасность проникновения токсоплазмы через плацентарный барьер прямо пропорциональна сроку беременности, ввиду низкой проницаемости плаценты. Но если возбудителю все-таки удается преодолеть барьер, то поражения плода будут наиболее тяжелыми, ведь в I-II триместре идет закладка всех жизненно важных органов и центральной нервной системы.
Женщины, инфицированные во II-III триместре беременности, подлежат обязательному лечению, что, невзирая на достижения современной медицины, не всегда дает ожидаемый эффект.
С увеличением срока беременности возможность преодоления плацентарного барьера токсоплазмой достигает 80%, однако возбудитель опасным быть не перестает. Может быть, и не с такими уж тяжелыми поражениями родится ребенок, все-таки его иммунная система хоть как-то, но уже начала защищать его.
Однако субклинические проявления с манифестацией токсоплазмоза через некоторое время, как правило, будут иметь место. В данном случае речь пойдет о врожденном токсоплазмозе у детей, инфицированных внутриутробно.
Для лечения токсоплазмоза в настоящее время наиболее часто используются препараты пириметамина (тиндурин, хлоридин) в сочетании с сульфаниламидами или клиндамицином и фолинатом кальция. Однако, помимо того, что пириметамин способен вызвать нежелательные побочные эффекты, он еще является антагонистом фолиевой кислоты, недостаток которой может весьма негативно сказаться на жизнедеятельности организма. В связи с этим во время беременности этот препарат назначают с большой осторожностью, особенно в поздние сроки.
При СПИДе вышеназванные препараты назначаются в более высоких дозах и рассчитываются на более длительное применение.
Наилучшим способом борьбы с Toxoplasma gondii является его профилактика, которая сводится, в общем-то, к элементарным нормам, которые знают все:
- тщательное промывание зелени с огорода;
- достаточная термическая обработка мясных продуктов;
- приобретение мяса только после ветеринарного контроля.
Кроме этого, не следует забывать, что заразиться можно и от воды из открытых водоемов, и от излишней любви к дворовым кошкам.
Прежде всего, меры профилактики касаются беременных женщин, в крови которых отсутствуют всякие специфические к токсоплазмозу антитела, ибо это указывает и на отсутствие иммунитета к возбудителю также.
Об особенностях лечения синдрома поликистозных яичников вы узнаете из этой статьи.
Наличие фолликулярной или функциональной кисты яичника свидетельствует об отсутствии овуляции, что может быть одной из причин бесплодия. О возможных последствиях и осложнениях ретенционных кист читайте подробнее /follikylyarnaya-kista
Как правило, приобретенный токсоплазмоз проходит незаметно, оставляет стойкий иммунитет, который защищает человека в дальнейшей жизни. Что касается врожденного заболевания, то здесь дело обстоит несколько иначе. Перенесенный при беременности токсоплазмоз в большей или меньшей степени выльется в последствия для плода.
Если заражение матери Toxoplasma gondii произошло в самом конце беременности, то не исключено рождение ребенка с острой формой заболевания (лихорадка, сыпь, поражение головного мозга, печени, органов зрения).
В других случаях врожденного токсоплазмоза, болезнь будет иметь латентное или манифестное (с обострениями) течение. Нормальное на первый взгляд развитие ребенка при детальном обследовании оказывается мнимым, так как все равно обнаруживаются поражения центральной нервной системы, органов слуха и зрения. Умственная отсталость, эпилепсия, слепота могут проявить себя и позже, что и случается, если латентное течение сопровождает ребенка вплоть до подросткового возраста, когда начинается гормональная перестройка.
Об этом коварном возбудителе вспоминают только во время беременности, да и то не сами будущие мамы. К счастью, обязательный анализ на TORCH-инфекции делает свое доброе дело и многих неприятностей удается избежать.
Однако было бы замечательно, если бы планирующие беременность женщины побеспокоились и обследовались заранее, а при отсутствии иммунитета — усилили меры предосторожности. Это очень просто, такой анализ можно сделать в любой женской консультации.
источник

