Перед тем, как планировать пополнение в семействе, супруги должны пройти комплексный осмотр, который позволит заблаговременно выявить хронические заболевания и скрытые инфекции, требующие лечения.
Необходимо также сдать всевозможные анализы, которые будут свидетельствовать о генетической совместимости партнеров и предрасположенности к хромосомным нарушениям. Один из важных моментов следует учесть – совместимость групп крови для зачатия.
В частности, специалисты советуют установить ее группу и резус-фактор – тоже путем сдачи анализов. При зачатии плода важна совместимость не столько группы крови у супругов, сколько резус-факторов. От этого зависит жизнеспособность будущего ребенка.
Это антиген, который содержится в крови и обусловливает сочетаемость крови мамочки и малыша. Белок, который локализируется на поверхности эритроцитов — красных кровяных телец. Положительный показатель свидетельствует о наличии такого белка. Его отсутствие свидетельствует об отрицательном показателе.
Считается, что несовместимость у партнеров групп крови при зачатии может спровоцировать замершую беременность, выкидыши, мертворождения.
Исследования генетиков показали: группу крови ребенок чаще всего наследует от матери, а резус – отца. Чтобы не случилось резус-конфликта у партнеров, им необходимо сдать соответствующий анализ, который должен исключить возможную несовместимость. Если исследования крови покажут, что в процессе зачатия имеется угроза отторжения материнским иммунитетом плода, то будущим родителям надо будет пройти специальную терапию.
Если у партнеров кровь не совпадает по группе, и перед зачатием ребенка они не принимали специальные препараты, может случиться все, что угодно. Обычно дети унаследуют группу крови отца. Это ничем не чревато, если у матери положительный резус-фактор. Если же нет, то есть риск возникновения конфликта между показателями женщины и ребенка.
Во время первой беременности этот конфликт не будет угрожающим для жизни. Если же несовместимость групп крови партнеров для зачатия очевидна, то впоследствии у матери с отрицательным резусом крови начнет вырабатываться множество антител, которые будут через плаценту проникать в кровь плода, вызывая гемолитические нарушения. Их последствиями могут быть желтуха, необходимость в переливании крови, недоношенность, выкидыш. Чтобы снизить риск подобных последствий, матери назначают медикаментозное лечение.
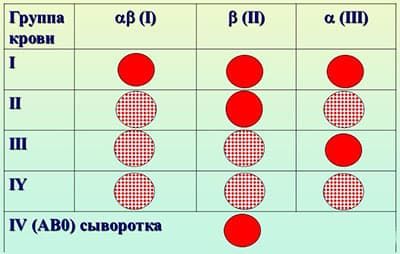
| Отец | Мать | Ребенок | Вероятность конфликта |
|---|---|---|---|
| 0 (1) | 0 (1) | 0 (1) | нет |
| 0 (1) | А (2) | 0 (1) или А (2) | нет |
| 0 (1) | В (3) | 0 (1) или В (3) | нет |
| 0 (1) | АВ (4) | А (2) или В (3) | нет |
| А (2) | 0 (1) | 0 (1) или А (2) | 50% вероятность конфликта |
| А (2) | А (2) | 0 (1) или А (2) | нет |
| А (2) | В (3) | любая 0 (1) или А (2) или В (3) или АВ (4) | 25% вероятность конфликта |
| А (2) | АВ (4) | 0 (1) или А (2) или АВ (4) | нет |
| В (3) | 0 (1) | 0 (1) или В (3) | 50% вероятность конфликта |
| В (3) | А (2) | любая 0 (1) или А (2) или В (3) или АВ (4) | 50% вероятность конфликта |
| В (3) | В (3) | 0 (1) или В (3) | нет |
| В (3) | АВ (4) | 0 (1) или В (3) или АВ (4) | нет |
| АВ (4) | 0 (1) | А (2) или В (3) | 100% вероятность конфликта |
| АВ (4) | А (2) | 0 (1) или А (2) или АВ (4) | 66% вероятность конфликта |
| АВ (4) | В (3) | 0 (1) или В (3) или АВ (4) | 66% вероятность конфликта |
| АВ (4) | АВ (4) | А (2) или В (3) или АВ (4) | нет |
Для успешного зачатия наиболее приемлемый вариант – это когда у обоих супругов кровь с одинаковым резусом. Группы крови при этом у них могут отличаться.
Если у супругов существует конфликт групп крови, то планировать зачатие необходимо заранее. Врач должен проверить наличие антител в крови мамочки.
Встречаются пары, которые зачали ребенка, понадеявшись на «авось». Во время обследования выясняется, что у них полная несовместимость групп крови для зачатия. Это повод для прерывания, ведь до того, как начнется синтез антител, еще есть достаточно времени, а значит, женщина успевает провести диагностику и сделать инъекцию антирезусного иммуноглобулина.
Женщинам, у которых с партнером нарушена совместимость групп, следует провести терапию при помощи иммуноглобулина, если у нее случались:
- внематочная беременность;
- абортирование – медицинское, обычное, вакуумное;
- выкидыша.
Стоит обратить внимание на тот факт, что конфликт по группе крови возникает довольно редко. В большинстве случаев с другими группами крови плохо совмещается вторая группа крови, которая имеет антиген А. Чаще можно встретить конфликт, который возник на основе разных резус-факторов.
Когда определяется резус-фактор при планировании беременности, нужно помнить несколько простых правил:
- Если резус и группа крови у обеих родителей идентичен, то это просто идеально!
- Если у отца резус «+», а у матери «-», то есть огромный риск, что возникнет конфликтная ситуация. Как только женский организм поймет, что в нем начали зарождаться чужеродные белки, сразу же начнут вырабатываться антитела, которые своим действием приведут к выкидышу.
- Если у ребенка 2 группа крови, а матери 1, то риск возникновения конфликта чуть меньше, но все же итог может быть таким же как и в предыдущей ситуации с резус-конфликтом.
- Если группы крови разные, но при этом одинаковые резус-факторы, то можно не беспокоиться. В данном случае отторжение эмбриона не происходит.
Во время планирования беременности стоит обратить внимание на такие важные вещи, чтобы потом не произошло того, чего не хочет ни одна женщина — гибели ее ребенка. Относитесь к планированию беременности очень серьезно, ведь от этого зависит не только то, как будет протекать беременность, но и здоровье будущего ребенка и матери. Также стоит побеспокоиться о правильном питании, приеме витаминных комплексов, отказе от вредных привычек и так далее. Следуйте указаниям врача и проведите все возможные обследования, сдайте анализы для того, чтобы быть полностью уверенным в здоровье вашего будущего малыша!
источник
Ожидание малыша – волнительное и долгожданное событие для многих родителей. Однако не для всех пар визит к гинекологу после сдачи крови заканчивается радостными известиями. Такую проверку назначают всем будущим мамам, которые стоят на учёте в женской консультации, а также их партнёрам. Если кровь супругов различается по резус-фактору – это может стать показанием к прерыванию беременности. Рождение малыша – важный и серьёзный процесс, который нужно продумать заблаговременно и узнать, подходят ли потенциальные мама и папа друг другу. О том, как проверить на совместимость пару супругов или партнёров для зачатия ребёнка и сделать точный тест для анализа соответствия при планировании беременности – расскажем в нашей статье.
Наша кровь содержит плазму и эритроциты, тромбоциты и лейкоциты (их также называют форменными элементами). Все они решают свои задачи.
Эритроциты. «Транспортировщики» кислорода, аминокислот, жиров и белков, помогают насытить кровь полезными веществами. Также поддерживают кислотно-щёлочной баланс.
Лейкоциты. Создают защитный барьер от опасных инфекций и вирусов, которые могут попасть в организм человека. Помогают восстанавливаться тканям, разрушают токсины и помогают в поддержании иммунитета.
Тромбоциты. Помогают защищать сосуды и восстанавливают их в местах повреждений, растворяют тромбы и поддерживают кровь в жидком состоянии.
На то, какую группу крови вы получите, влияют эритроциты. В них содержатся агглютиногены (они же антигены) A и B. Первая группа их не содержит. Вторая имеет лишь А, а третья – лишь В. В четвёртой есть оба вида. Если вы хотите узнать свою группу крови, нужно провести её исследование, где специалисты вычислят процентное наличие особых гликопротеинов.
Резус-фактор зависит от присутствия белка на поверхности эритроцитов. При условии, что они есть (а это бывают у 80% людей), резус считается положительным. Если его нет – отрицательный.
Для установления совместимости пары при планировании беременности, назначают специальный тест для определения резуса партнёров, ведь этот показатель, а не группа крови, отражается на возможности благополучного зачатия и вынашивания малыша.
Группа крови ребенка зависит от группы обоих родителей, как и резус-фактор. Если резусы супругов идентичны (не важно: положительные они или отрицательные), то кроха появляется на свет с соответствующим антигеном. Резус-конфликт происходит из-за разных агглютиногенов, при этом неясно, какой из них получит дитя.
Тело матери может не принять инородные элементы плода, что в итоге приводит к его уничтожению. Из-за этого необходимо провести анализ крови родителей заранее, чтобы установить совместимость или выявить несоответствия.
На неспособность к зачатию малыша действует иммунологическая несовместимость, во время которой начинается особая аллергия организма матери на определённый вид мужской спермы. Антиспермиальные тела, которые появляются во время этого, разрушают гаметы и не дают наступить беременности. Чтобы выявить возможность таких патологий, также нужно пройти определенные исследования. Потенциальному отцу надо сдать сперму для проведения исследования, а будущей маме – пройти тест на соответствие.
Это исследование назначают, если у супругов не происходит зачатие более одного года, и при этом, они не применяют контрацептивы и не используют презервативы, то есть, их половые акты – не защищены. Для теста у женщины берут секрет из шейки матки, при этом важно взять мазок через несколько часов (не более 12) после секса. Его проводят в день овуляций, который можно вычислить по одному из удобных для супругов вариантов: тест-полоски, анализ слюны, измерение температуры тела в покое за 6 часов (во время сна). Партнёрам нужно приготовиться к тому, что тест надо будет проходить не раз и не два для получения объективных данных.
Дата овуляции традиционно приходится на середину цикла, который длится от 20 дней до месяца. Обычно циклы длятся 27-31 суток, поэтому днём овуляции можно считать 13-15 сутки, начиная от месячных.
Слизь из шейки матки обследуется на наличие в ней сперматозоидов, их количества и подвижности. Анализ даёт возможность сделать заключение о несовместимости биологических данных партнёров, если мужской спермы нет вообще или её крайне мало, и те половые клетки, которые остались – не активны.
Некоторым парам советуют пройти генетическое обследование. Ведь даже здоровые супруги могут иметь скрытые опасные гены. Такой анализ помогает выявить возможные генетические отклонения у крохи и степень риска их проявления и развития.
Из-за того что у отца и матери ребенка разные резусы крови, существует большая вероятность развития различных патологий у плода, несвоевременность родов и даже выкидыша. Если результаты проведенного женщиной анализа говорят о высоком содержании в крови антител, в срочном порядке следует предпринять меры, иначе ребенок может развиться с аномалиями или даже погибнуть.
Патологии могут проявляться в нарушении работы мозга, дефектах в развитии слуха и зрения и других внутренних органов. Поэтому, настоятельно рекомендуется проводить раннюю диагностику несовместимости, которая позволяет избежать потери ребенка, рождение малыша с инвалидностью, патологиями или отклонениями. Врачи, зачастую не отвечают за беспроблемное вынашивание плода при резус-конфликте, так как это чревато прерыванием беременности.
Следует отметить, что положительный тест на наличие антител не означает что в этой семье ребенок никогда не появится. Шанс есть всегда, да и медицина не стоит на месте.
Если во время диагностики иммунной системы выявлено несоответствие, возможность беременности не исчезает, хотя шансы не высоки. Разработаны методы на основе антигистаминных и кортикостероидных лекарственных средств, введении под кожу женщины лимфоцитов мужа или применение искусственного оплодотворения. Если сперма супруга не пригодна для зачатия, можно использовать донорскую.
Специалисты предлагают паре несколько месяцев использовать презервативы, чтобы снизить восприимчивость потенциальной матери к сперме.
Высокие положительные показатели даёт экстракорпоральное оплодотворение (ЭКО).
Если анализ доказал несовместимость резус-факторов супругов, то чтобы не допустить конфликта биологического материала сразу приступают инъекции иммуноглобулина. Их проводят в течение 28 недель беременности и ещё трёх суток после родов. Когда несоответствие слишком велико, используют переливание крови.
Осуществить зачатие и без затруднений родить здорового малыша при резус-конфликте пары возможно, если вовремя провести нужный анализ, а при внимательном контроле со стороны профессиональных докторов и высоком уровне развития медицины, ситуация перестаёт быть безвыходной. Возможно медикаментозное лечение.
Если говорить о мужских проблемах, то хорошо зарекомендовал себя Простатилен АЦ. Препарат повышает уровень свободного тестостерона в плазме крови. Улучшает копулятивную функцию (способность мужчины к достижению и сохранению эрекции). Увеличивает подвижность сперматозоидов и количество, что повышает их способность к проникновению и оплодотворению яйцеклетки. Также борется с процессами воспаления .
Известно, что у половой системы человека существует особая микрофлора, которая состоит из полезных бактерий. Однако в поверхностной структуре мочеполовых органов есть и вредные микроорганизмы.
Для своего обладателя эти вещества не несут вреда, ведь их число и соотношение регулируется иммунитетом.Однако безопасные для носителя, они могут негативно сказаться на организме другого человека. Тогда говорят о несовместимости микрофлоры партнеров. Её признаки заметны уже после первого полового контакта без средств контрацепции. Партнёры начинают чувствовать жжение и неприятные ощущения около половых органов, изредка появляются и слизистые выделения. У многих женщин появляется молочница. Справедливости ради отметим, что такая проблема является основанием для бесплодия (всего 1-3% от всех зарегистрированных случаев).
Мы рассказали о том, как определить совместимость партнёров для зачатия и что такое несовместимость, какие тесты необходимо пройти для выявления возможных патологий и какова стоимость таких анализов. Всем потенциальным родителям необходимо заранее узнать о возможных трудностях в планировании беременности и обратиться к специалистам. Ведь даже если оба партнёры здоровы, их резус-конфликт может стать причиной выкидыша, а скрытые генетические дефекты — опасных заболеваний у малыша. Поэтому необходимо заблаговременно проконсультироваться с доктором, который поможет найти выход из сложившейся ситуации, а вы сможете обрести здорового и счастливого малыша.
источник
Игорь Макаров доктор медицинских наук, профессор, врач высшей квалификационной категории
При беременности может возникать иммунологическая несовместимости крови матери и плода по резус-фактору, реже по системе АВ0 и еще реже по некоторым другим (система Келл, Даффи, Лютеран, Льюис, система Рр) факторам крови. В результате такой несовместимости возникает гемолитическая болезнь плода и новорожденного.
Резус-фактор (Rh) является белком, который в основном содержится в эритроцитах крови человека и в гораздо меньшем количестве содержится в лейкоцитах и тромбоцитах. Различают несколько разновидностей резус-фактора. Так антиген-D присутствует в крови у 85% людей. Антиген С (Rh’) содержится в крови у 70% людей, а антиген Е (Rh») имеется у 30% людей. Кровь, в которой отсутствуют перечисленные антигены, которые представляют собой разновидности резус-фактора, является резус-отрицательной.
Чаще всего гемолитическая болезнь плода и новорожденного возникает из-за иммунологического конфликта в связи с несовместимостью крови матери и плода по фактору D. При этом материнская кровь должна быть резус-отрицательной. А кровь плода содержит резус-фактор. Гемолитическая болезнь плода и новорожденного может также возникнуть при несовместимости крови матери и плода по группе крови (по системе АВ0). Групповая принадлежность крови человека обусловлена присутствием в ней определенных антигенов. Так, наличие в крови антигена «А» обусловливает II(А) группу крови. Наличие антигена «В» — III (В) группу крови. Совместное присутствие антигенов «А» и «В» обусловливает IV (АВ) группу крови. При отсутствии обоих антигенов у человека определяется I (0) группа крови. Иммунологическая несовместимость чаще всего проявляется в том случае, если у матери имеется I (0) группа крови, а у плода II(А) или III (В). Клетки крови плода, содержащие резус-фактор или групповые антигены и обладающие соответствующей антигенной активностью, проникают в материнский кровоток. Вследствие этого происходит иммунизация женщины, что сопровождается выработкой в ее организме или антирезус-антител или антител против групповых антигенов.
Гемолитическая болезнь плода и новорожденного развивается вследствие иммунизации материнского организма, которая происходит либо уже при первой беременности плодом с резус-положительной кровью или с наличием в его крови соответствующих групповых антигенов, либо после переливания резус-положительной крови. Наиболее часто элементы крови плода, содержащие соответствующие антигены, попадают в материнский кровоток во время родов, особенно при оперативных вмешательствах, когда выполняют кесарево сечение или ручное отделение плаценты и выделение последа. Попадание элементов крови плода в материнский кровоток и последующая иммунизация женщины возможны и во время беременности при нарушении целостности ворсин плаценты, что бывает при токсикозе беременных, угрозе прерывания беременности, предлежании плаценты, при отслойке плаценты, внутриутробной гибели плода.
Принимая во внимание, что резус-фактор образуется с самых первых дней беременности, а в первые недели беременности образуются эритроциты, попадание их в материнский организм и иммунизация возможны при выполнении абортов или при внематочной беременности. После первой беременности иммунизируется около 10% женщин.
Иммунные антитела, которые выработались в организме женщины, проникают обратно в кровоток плода и воздействуют на его эритроциты. При этом происходит разрушение эритроцитов, что влечет за собой образование непрямого токсического билирубина, анемию и кислородное голодание (гипоксию). У плода развивается гемолитическая болезнь. Нарушается структура и функция печени плода, снижается выработка белка в организме плода, нарушается циркуляция крови в его организме с явлениями сердечной недостаточности. У плода в организме накапливается излишняя жидкость, что проявляется в виде отеков и асцита. Часто поражается ткань головного мозга. Развитие гемолитической болезни плода возможно уже с 22-23 недель беременности.
Диагностика гемолитической болезни должна быть комплексной, с применением целого ряда диагностических методик, и основывается на выявлении признаков, указывающих на иммунизацию матери, определении антител и их титра, оценке состояния плода и показателей околоплодных вод. Результаты только одного какого-либо теста не могут служить объективным и достоверным признаком возможного осложнения и требуют дополнения результатами других методов исследования.
Если в беседе с женщиной с резус-отрицательной кровью или с I(0) группой крови выясняется, что ей вводили донорскую кровь без учета резус- или групповой принадлежности, а также если у нее были самопроизвольные прерывания беременности в поздние сроки или имела место гибель плода при предыдущих беременностях, или рождение ребенка с желтушно-анемической или отечной формой , то эти факторы являются прогностически неблагоприятными с точки зрения высокого риска поражения плода при данной беременности.
Одним из простых способов определения характера течения беременности, темпов роста и развития плода и увеличения объема околоплодных вод является измерение высоты стояния дна матки (ВДМ) над лонным сочленением и измерение длины окружности живота. Эти измерения целесообразно проводить в динамике каждые две недели со II-то триместра беременности. Чрезмерное увеличение этих показателей в сравнении с нормативными для данного срока беременности в совокупности с результатами других исследований позволяет заподозрить наличие имеющейся патологии.
Определение антител в крови беременной имеет относительное диагностическое значение, и должно быть использовано для выявления данной патологии только в комплексе с другими диагностическими тестами. Важным признаком является величина титра антител и его изменение по мере развития беременности. Титр антител соответствует наибольшему разведению сыворотки, при котором она еще способна воздействовать (агглютинировать) резус-положительные эритроциты (титр антител может быть равен 1:2, 1:4, 1:8, 1:16 и т. д.). Соответственно, чем больше титр, тем больше антител и тем менее благоприятен прогноз.
Титр антител в течение беременности может нарастать, быть неизменным, снижаться, а также может отмечаться попеременный подъем и спад титра антител. В последнем случае вероятность заболевания плода наиболее велика.
Для оценки состояния плода и фето-плацентарного комплекса могут быть использованы такие инструментальные методы диагностики как кардиотокография (КТГ) и ультразвуковое исследование. По данным КТГ в случае страдания плода отмечаются явные признаки нарушения сердечного ритма плода, урежение сердцебиений, монотонный ритм и т.п. При ультразвуковом исследовании оценивают размеры плода, состояние его внутренних органов, структуру и толщину плаценты, объем околоплодных вод. Определяют также функциональную активность плода и с помощью допплерографии изучают интенсивность кровотока в системе мать-плацента-плод.
Ультразвуковое исследование у женщин с ожидаемой гемолитической болезнью плода следует проводить в 20-22 нед., 24-26 нед., 30-32 нед., 34-36 нед. и незадолго до родоразрешения. До 20 недель беременности признаки гемолитической болезни эхографически не выявляются. Повторные исследование необходимы для исключения в динамике гемолитической болезни плода. У каждой беременной сроки повторных сканирований вырабатываются индивидуально, при необходимости интервал между исследованиями сокращается до 1-2 недель.
Принимая во внимание, что при гемолитической болезни плода происходит отек плаценты, то ее утолщение на 0,5 см и более может свидетельствовать о возможном заболевание плода. Однако при этом следует исключить и другие осложнения, при которых также может происходить утолщение плаценты (например, внутриутробное инфицирование или сахарный диабет).
Для гемолитической болезни плода наряду с утолщением плаценты возможно и увеличение размеров его живота по сравнению с грудной клеткой и головкой плода. Такое увеличение обусловлено чрезмерными размерами печени плода, а также излишним скоплением жидкости в его брюшной полости (асцит). Отек тканей плода проявляется в виде двойного контура его головки. При выраженной водянке плода дополнительно также отмечаются скопление жидкости в других полостях (гидроторакс, гидроперикард), признаки отека стенок кишечника.
При ультразвуковом сканировании оцениваются и поведенческие реакции плода (двигательная активность, дыхательные движения, тонус плода). При нарушении его состояния отмечаются соответствующие патологические реакции со стороны этих показателей. По данным допплерографии отмечается снижение интенсивности кровотока в фето-плацентарном комплексе.
Важное диагностическое значение имеет определение в околоплодных водах оптической плотности билирубина, группы крови плода, титра антител. Накануне родоразрешения околоплодные воды целесообразно исследовать для оценки степени зрелости легких плода.
Для исследования околоплодных вод, начиная с 34-36 недель беременности, выполняют амниоцентез, который представляет собой пункцию полости матки для взятия пробы околоплодных вод. Процедуру проводят под ультразвуковым контролем с обезболиванием и с соблюдением всех правил асептики и антисептики.
Амниоцентез может быть выполнен либо через переднюю брюшную стенку, либо через канал шейки матки. Место пункции выбирают в зависимости от расположения плаценты и положения плода. Возможными осложнениями при этом могут быть: повышение тонуса матки, отслойка плаценты, кровотечение, излитие околоплодных вод и начало родовой деятельности, развитие воспаления.
По величине оптической плотности билирубина в околоплодных водах, если она более 0,1, оценивают возможную степень тяжести гемолитической болезни плода. При величине этого показателя более 0,2 можно ожидать рождение ребенка со средней и тяжелой формой гемолитической болезни.
Выявление группы крови плода по околоплодным водам является одним из тестов, определяющих прогноз для плода. Чаще можно ожидать развитие гемолитической болезни вследствие несовместимости по резус-фактору, при одногруппной крови матери и плода.
Важное значение имеет определение группы крови при подозрении на развитие АВ0-конфликтной беременности. Значимым диагностическим тестом является определение титра антител в околоплодных водах.
Для исследования крови плода используют пункцию сосудов пуповины (кордоцентез) под ультразвуковым контролем. Исследование полученной таким образом крови плода позволяет определить его группу крови и резус-принадлежность, оценить уровень гемоглобина, белка сыворотки крови и ряда других показателей, отражающих наличие и тяжесть осложнения.
В рамках ведения беременности у всех пациенток и их мужей следует определить резус-принадлежность и группу крови при первом обращении к врачу, не зависимо от того, предстоят ли роды или планируется прерывание беременности. У беременных с первой группой крови, если у их мужей другая группа крови, необходимо провести исследование на определение групповых антител. Беременных с резус-отрицательной кровью необходимо обследовать на наличие антител и их титра 1 раз в месяц до 20 недель, а далее 1 раз в 2 недели. Если у беременной с резус-положительной кровью имеется указание на рождение ребенка с гемолитической болезнью, следует исследовать кровь на наличие групповых иммунных антител, а также на «анти – с» антитела, если кровь мужа содержит антиген «с». Наличие резус-сенсибилизации у беременных не является показанием для прерывания беременности.
Всем беременным с резус-отрицательной кровью, даже при отсутствии у них в крови антител, а также при наличии АВ0 сенсибилизации следует провести в амбулаторных условиях 3 курса неспецифической десенсибилизирующей терапии продолжительностью по 10-12 дней, в сроки 10-22, 22-24, 32-34 недели.
В рамках проведения неспецифической десенсибилизирующей терапии назначают: внутривенное введение 20 мл 40% раствора глюкозы с 2 мл 5% раствора аскорбиновой кислоты, 100 мг кокарбоксилазы; внутрь рутин по 0,02 г 3 раза в день, теоникол по 0,15 г 3 раза в день или метионин по 0,25 г и кальция глюконата по 0,5 — 3 раза, препараты железа, витамин Е по 1 капсуле. На ночь применяют антигистаминные препараты: димедрол 0,05 или супрастин 0,025.
При осложненном течении беременности: угроза прерывания, ранний токсикоз беременных, гестоз и пр., пациентки должны быть госпитализированы в отделение патологии беременных, где наряду с лечением основного заболевания проводится курс десенсибилизирующей терапии.
Беременным, у которых имеется высокий титр резус-антител, а в анамнезе у них были самопроизвольные выкидыши или роды плодом с отечной или тяжелой формой гемолитической болезни, рекомендуется применять плазмоферез. Эта процедура позволяет удалить из плазмы крови антитела. Плазмоферез проводят 1 раз в неделю под контролем титра антител, начиная с 23-24 нед. беременности, до родоразрешения.
Для лечения гемолитической болезни плода применяется также гемосорбция с использованием активированных углей для удаления из крови антител и уменьшения степени резус-сенсибилизации. Гемосорбцию применяют у беременных с крайне отягощенным акушерским анамнезом (повторные выкидыши, рождение мертвого ребенка). Гемосорбцию начинают проводить с 20-24 недель в стационаре, с интервалом в 2 недели.
Лечение гемолитической болезни плода во время беременности возможно также путем переливания крови плоду под ультразвуковым контролем.
Беременных с резус-сенсибилизацией госпитализируют в родильный дом в 34-36 нед. беременности. При АВ0 — сенсибилизации госпитализация осуществляется в 36-37 недель. При наличии соответствующих показаний, указывающих на выраженный характер осложнения, госпитализация возможна и в более ранние сроки.
При наличии гемолитической болезни плода целесообразно досрочное родоразрешение в связи с тем, что к концу беременности увеличивается поступление антител к плоду. При выраженной гемолитической болезни плода беременность прерывают в любые сроки беременности. Однако в большинстве случаев беременность удается пролонгировать до приемлемых сроков родоразрешения. Как правило, родоразрешение проводится через естественные родовые пути. Кесарево сечение выполняют при наличии дополнительных акушерских осложнений.
В родах проводят тщательный контроль за состоянием плода, осуществляют профилактику гипоксии. Сразу после рождения ребенка быстро отделяют от матери. Из пуповины берется кровь для определения содержания билирубина, гемоглобина, группы крови ребенка, его резус-принадлежности. Проводится специальный тест, позволяющий выявить эритроциты новорожденного, связанные с антителами.
При гемолитической болезни новорожденного различают три ее формы: анемическую, желтушную и отечню. При лечении анемической формы гемолитической болезни новорожденных при цифрах гемоглобина менее 100 г/л проводят переливания резус-положительной эритромассы, соответствующей группе крови новорожденного. Для лечения желтушно-анемической формы гемолитической болезни новорожденных применяют заменное переливание крови, фототерапию, инфузионную терапию. При тяжелом течении гемолитической болезни новорожденного заменное переливание крови выполняется неоднократно в комплексе с терапией, направленной на снижение интоксикации, обусловленной непрямым билирубином.
Действие фототерапии или светолечения направлено на разрушение непрямого билирубина в поверхностных слоях кожи новорожденного под воздействием лампы дневного света или синего (длина волны 460А). При выполнении инфузионной терапии внутривенно капельно вводят растворы гемодеза, глюкозы, альбумина, плазмы в различных комбинациях.
Лечение отечной формы гемолитической болезни новорожденного заключается в немедленном заменном переливании одногруппной резус-отрицательной эритро-массы. Одновременно проводится дегидратационная терапия, направленная на устранение отеков.
Для предотвращения гемолитической болезни плода и новорожденного необходимо, чтобы при любом переливании крови она была одногруппной и сходной по резус-принадлежности.
Важно сохранять первую беременность у женщин с резус-отрицательной кровью. Необходимо проводить профилактику и лечение осложненной беременности, а также осуществлять десенсибилизирующую терапию. Первобеременным женщинам с резус-отрицательной кровью, которые еще не сенсибилизированы к резус-фактору, на 28 неделе беременности или после досрочного прерывания беременности, или после аборта вводят антирезусный иммуноглобулин. После родов в первые 48-72 часа введение иммуноглобулина повторяют.
источник
В некоторых случаях после обследования планирующих зачатие ребенка мужчины и женщины не выявляется никаких отклонений в состоянии их репродуктивного здоровья, а желаемая беременность так и не наступает. В таких ситуациях репродуктологи могут порекомендовать паре пройти такое исследование, как анализ на совместимость партнеров для зачатия (или посткоитальный тест). Этот лабораторный метод обследования позволяет выявить иммунологическое бесплодие, при котором из-за некоторых особенностей в работе иммунной системы женщины зачатие не может наступить. В этой статье вы ознакомитесь с сутью, показаниями, способами подготовки и сдачи анализа на совместимость партнеров для зачатия. Эта информация поможет составить представление о таком способе диагностики бесплодия, и вы сможете задать интересующие вас вопросы своему лечащему врачу.
Такой вид бесплодия называется иммунологическим, т. к. иммунная система женщины по какой-то причине вырабатывает антиспермальные антитела (АсАт или антитела к сперматозоидам), которые вызывают их неподвижность и гибель. При их выявлении говорят об иммунологической несовместимости пары.
Посткоитальный тест позволяет определить наличие антиспермальных антител в цервикальной слизи, через которую проходят сперматозоиды из влагалища в матку. Цель такого исследования (или таких его модификаций, как проба Курцрока-Миллера или Шуварского) – выяснение взаимодействия между цервикальным секретом и сперматозоидами.
Принцип посткоитального теста состоит в сдаче образца слизи из канала шейки матки через 4-6 часов после полового акта. Его исследование позволяет установить, насколько цервикальный секрет способствует миграции сперматозоидов в полость матки. Во время исследования устанавливается количество мужских половых клеток во взятом образце и их подвижность.
Прежде чем дать ответ на этот вопрос, рассмотрим функции цервикальной слизи во время овуляции – самого благоприятного периода для оплодотворения яйцеклетки.
В норме во время овуляции цервикальная слизь выполняет следующие функции:
- обеспечивает благоприятные условия для продвижения сперматозоидов в полость матки и маточные трубы;
- защищает мужские половые клетки от кислой среды влагалищных выделений;
- «отбирает» наиболее сильные и жизнеспособные сперматозоиды;
- помогает отобранным мужским половым клеткам накапливать энергию;
- обеспечивает запуск реакции капацитации, которая позволяет сперматозоидам трансформироваться и становиться способными к зачатию (т. е. проникновению в яйцеклетку).
До и после периода овуляции цервикальный секрет становится более вязким, и его основная функция заключается в защите матки от инфекционных агентов. Кроме этого, вязкая слизь задерживает сперматозоиды.
Секрет цервикального канала вырабатывается находящимся в шейке матки цилиндрическим эпителием. В зависимости от уровня половых гормонов шеечная слизь изменяет свои свойства на протяжении цикла:
- Фолликулярная фаза. Во время этой фазы, начинающейся с 1-го дня ежемесячного кровотечения до начала овуляции (с 1 по 13-14 день при стандартном цикле в 28 дней), уровень эстрогенов постепенно повышается. Пока он остается низким, цервикальная слизь имеет вязкую консистенцию.
- Фаза овуляции. При стандартном цикле выход яйцеклетки из яичника происходит примерно на 13-14 день. В организме повышается уровень эстрогенов и лютеинизирующего гормона. Под их воздействием секрет становится более жидким и водянистым. В его толще появляются своеобразные поры, которые дают возможность сперматозоидам поступать в полость матки. Кроме этого, секрет выполняет роль фильтра, отсеивающего ослабленные мужские половые клетки. Попадая в цервикальную слизь, сперматозоиды сохраняют свою жизнеспособность на протяжении нескольких дней и накапливают за это время необходимую для дальнейшего передвижения энергию.
- Фаза желтого тела (или лютеиновая). Этот период начинается после завершения овуляции и заканчивается в первый день месячных. На состав цервикальной слизи в это время влияют андрогены, прогестерон и эстрадиол. Эти гормоны повышают ее вязкость и плотность, в ней увеличивается количество клеточных элементов, и сперматозоиды не могут поступать в полость матки.
Вышеописанные особенности в составе слизи важны при проведении посткоитального теста, т. к. несвоевременность выполнения анализа может давать ложноположительные результаты.
На возможность наступления оплодотворения могут влиять различные свойства цервикальной слизи:
- Вязкость. Этот параметр зависит от концентрации белков и ионов, молекулярного состава, количества клеточных элементов. Перед выходом яйцеклетки из фолликула вязкость секрета значительно снижается, а перед наступлением менструального кровотечения достигает своего максимума.
- Растяжимость. Этот параметр отображает эластичность цервикального секрета. Во время овуляции такой показатель составляет 12 см, а в остальные фазы – менее 4 см.
- Кристаллизация. Этот параметр может рассматриваться после высыхания отобранного материала на предметном стекле. Перед наступлением овуляции секрет формирует на нем похожие на листья папоротника изображения.
Вышеописанные параметры оцениваются при помощи другого специального анализа – индекса цервикальной слизи.
Назначение посткоитального теста рекомендуется в следующих клинических случаях:
- отсутствие наступления беременности на протяжении 12 месяцев регулярной половой жизни без контрацепции;
- подозрение на иммунологическую несовместимость партнеров для зачатия.
Фазы менструального цикла оказывают влияние на свойства цервикальной слизи и поэтому анализ на совместимость для зачатия должен выполняться за 1-2 дня до наступления овуляции. При стандартном цикле такой тест обычно проводится в 12-13 день цикла.
Для того чтобы точно установить дату предполагаемой овуляции, а значит, и день выполнения анализа, необходимо:
- выяснить дату первого дня последнего менструального кровотечения (более чем у половины женщин овуляция происходит на 13-й день);
- измерять базальную температуру и составлять ее график на протяжении 3-4 циклов – ректальную температуру до утреннего подъема с постели начинают измерять с первого до последнего дня цикла, по составленному графику определяется день овуляции (при ее наступлении температура повышается до 37 °C);
- проводить тесты на овуляцию – анализ позволяет определить день резкого повышения уровня лютеинизирующего гормона, которое указывает на приближение овуляции;
- провести УЗИ яичников для изучения состояния фолликулов – при визуализации специалист может определить зрелость яйцеклетки в фолликуле и его готовность к вскрытию.
За 3-4 дня до проведения посткоитального теста паре следует пройти ряд диагностических исследований:
- анализы на заболевания, передающиеся половым путем (ЗППП) – эти исследования необходимы для женщины, т. к. такие инфекции способны влиять на качество цервикального секрета и делать его непригодным для сперматозоидов;
- спермограмма – этот анализ позволяет определить количество и подвижность мужских половых клеток в сперме мужчины и их пригодность к зачатию.
Перед сдачей теста женщина должна быть полностью здорова, т. к. на достоверность результатов способны повлиять недавно перенесенные вирусные или инфекционные заболевания (например, ОРВИ), стрессы, смена климатических условий или характера питания. Эти факторы способны спровоцировать более раннюю или позднюю овуляцию. Особенно негативно на результатах анализа могут сказаться недолеченные половые инфекции, т. к. отторгающиеся клетки эндометрия или влагалища делают слизь цервикального канала более вязкой.
Начать готовиться к сдаче анализа на совместимость партнеров к зачатию необходимо за 3-4 дня (т. е. с 10-го дня цикла):
- Отказаться от секса за 3-4 дня до сдачи анализа.
- Не принимать препараты, которые способны оказывать влияние на наступление овуляции (Тамоксифен, Анастразол, Клостилбегит и др.).
- Не применять вводимые во влагалище формы препаратов (свечи, суппозитории, шарики, таблетки или крема).
- Отказаться от влагалищных контрацептивов и не пользоваться лубрикантами.
- Накануне, за 4-6 часов перед сдачей анализа, должен состояться половой акт. После секса не следует сразу вставать с постели. В положении лежа необходимо находиться около 30-40 минут. После полового акта нельзя подмываться, принимать ванну, спринцеваться или пользоваться тампонами. Для предупреждения вытекания спермы можно воспользоваться ежедневной прокладкой.
Обычно забор материала для выполнения посткоитального теста проводят в утренние часы:
- Женщина раздевается и ложится на гинекологическое кресло.
- Врач вводит гинекологическое зеркало во влагалище для обеспечения доступа к цервикальному каналу.
- Забор материала проводится специальной пипеткой или одноразовым шприцем без иглы. Слизь берется из канала шейки матки и заднего свода влагалища.
- Полученный образец наносят на стекло и накрывают вторым стеклом. Их края заливают парафином для обеспечения герметизации.
- Стекла отправляют в лабораторию.
Недостоверные результаты анализа на совместимость мужчины и женщины для зачатия могут наблюдаться в следующих случаях:
- тест сдавался не во время фазы овуляции;
- с момента полового акта прошло более 4-24 часов;
- наличие воспалительных заболеваний половых органов или урогенитальных инфекций у женщины;
- гормональный дисбаланс, проявляющийся снижением уровня эстрогенов, влияющих на вязкость цервикального секрета;
- применялись гормональные препараты или спермициды;
- небольшое количество спермы или снижение подвижности сперматозоидов именно при последнем половом акте.
Результаты анализа на совместимость партнеров к зачатию могут быть такими:
- положительный – в отобранном образце выявлено 25 сперматозоидов с достаточной подвижностью и у женщины есть очень высокий шанс для наступления беременности;
- удовлетворительный – в отобранном образце выявлено 10 или более сперматозоидов с прямолинейной подвижностью и у женщины высокий шанс для наступления беременности;
- сомнительный – в отобранном образце выявлено от 5 до 10 сперматозоидов с низкой подвижностью и у женщины невысокий шанс к наступлению беременности или тест был выполнен не перед овуляцией;
- плохой – в отобранном образце выявлены только неподвижные сперматозоиды, т. е. вероятность наступления беременности чрезвычайно низкая или отсутствует;
- отрицательный – в цервикальном секрете не обнаружены сперматозоиды (например, из-за нарушении попадания спермы во влагалище или эякуляции).
Факторов, способных влиять на достоверность результатов этого анализа, достаточно много. Именно поэтому специалисты рекомендуют не ограничиваться сдачей только одного теста. Единичный отрицательный или плохой результат посткоитального теста еще не является поводом для постановки диагноза «иммунологическое бесплодие». Такой заключительный диагноз может выставляться только после получения 3 отрицательных результатов анализа на совместимость для зачатия, указывающих на наличие антиспермальных антител в цервикальной слизи, убивающих сперматозоиды. Тесты выполняют в разных менструальных циклах с промежутками в 2-3 месяца.
Назначить проведение анализа на совместимость партнеров для зачатия может врач-репродуктолог или гинеколог. Показанием для выполнения такого теста является отсутствие наступления беременности на протяжении года при регулярной половой жизни или подозрение на иммунологическое бесплодие.
Анализ на совместимость партнеров для зачатия используется репродуктологами для выявления иммунологического бесплодия, при котором в состав цервикальной слизи входят антиспермальные антитела, вырабатывающиеся в организме женщины на сперму определенного мужчины. При получении отрицательного результата для постановки диагноза женщина должна выполнить 3 теста, т. к. существует множество факторов, способных провоцировать появление ложных результатов.
Специалист рассказывает об иммунологическом бесплодии:
источник

Определить степень совместимости супругов и причины, препятствующие зачатию на биологическом уровне можно в МЖЦ на Земляном валу. Мы проводим полную диагностику и результативное лечение идиопатического бесплодия, а также выполняем процедуру ИКСИ — искусственной инсеминации.
Простые, недорогие тесты на совместимость помогают выявить, у кого из супругов нарушена репродуктивная функция и определить, каким фактором это вызвано.
Если результаты анализов покажут, что причиной непроходимости мужских половых клеток является высокий уровень антиспермальных антител — врач назначит иммуносупресивную терапию. При излишней вязкости шеечной слизи, вызванной гормональными сбоями или перенесенным ранее воспалительным процессом, рекомендуется оплодотворение методом ИКСИ.
В каждом клиническом случае будет предложено эффективное решение проблемы бесплодия или назначен комплекс узконаправленных исследований одного из партнеров.
акушер-гинеколог, гемостазиолог, доктор медицинских наук
заведующий операционным блоком, врач акушер-гинеколог высшей категории, гинеколог-хирург
Для определения совместимости пары в МЖЦ используют:
- Посткоитальный тест — выполняется спустя 4-9 часов после коитуса, полового акта. Из цервикального канала берут соскоб слизи и под микроскопом оценивают жизнеспособность, количество оставшихся в ней мужских половых клеток.
- Пробу Курцрока-Миллера — проводят вне организма, in vitro. Образцы секрета шейки матки и эякулята соединяют на предметном стекле, наблюдая за взаимодействием жидкостей.
Обследование проводят в преовуляторный период — на 12-13 день после начала месячных при 28-дневном менструальном цикле, поскольку его фазы влияют на вязкость шеечного секрета и, соответственно, жизнеспособность сперматозоидов.
Дополнительно назначают анализ венозной крови на АСА. Антиспермальные антитела могут быть причиной снижения подвижности спермиев и их склеивания, агглютинации. В нашем центре данное исследование не выполняется.
- Отрицательный результат тестов на совместимость свидетельствует о наличии гормональных расстройств, хронического воспалительного процесса или высокого уровня АСА у женщины. Является показанием для повторного выполнения посткоитального теста.
- Слабоположительный результат (наличие 5-10 подвижных спермиев в образцах посткоитального анализа) — также показатель расстройства репродуктивной функции со стороны женщины.
- Положительная проба и отсутствие беременности в течение 12 месяцев регулярных половых сношений — признак мужского бесплодия, что требует более глубокого обследования партнера (сдачи спермограммы, анализов на ИППП и др.).
Обследоваться на иммунологическое бесплодие и получить консультацию квалифицированного специалиста можно в Центре планирования семьи при МЖЦ на Таганке. Позвоните нам и запишитесь на удобное для вас время!
источник
Каждая молодая и здоровая семья мечтает о маленьком и уютном доме, а также о рождении ребенка. Но во время планирования семьи, многие наслышаны о разнообразных догадках и мифах по поводу совместимости групп крови партнеров и как это может повлиять на беременность в целом. Поэтому, в рамках данной статьи, рассмотрим реальные факты, которые могут возникать при несовместимости резус факторов и какая совместимость группы крови для зачатия нужна.
Известно, что резус фактор — это белок, который является составляющей крови и расположен сверху оболочки эритроцитов (одних из компонентов клеток крови), его наличие и расположение не зависит от группы. Получается, что в результате присутствия данного белка – резус положительный, а при его отсутствии – отрицательный.
Критерии параметров крови проверяют практически везде: в клиниках и больницах, еще в самом начале беременности, для того чтобы избежать негативных последствий и свести к минимуму риски, возникшие при беременности.
Существует закономерность наследования группы крови. К примеру, если у мужчины положительный резус фактор и плод унаследовал кровь отца, а у женщины отрицательный, во время беременности, резус ребенка окажется чужеродным для матери. И при таком несоответствии, материнский организм будет обильно выделять антитела в крови, которые в свою очередь начнут атаковать клетки плода.
Из-за такого течения обстоятельств, дети имеют некоторые из перечисленных недугов: наличие желтухи, водянки, анемии или эритробластоза. Поэтому важным этапом при планировании беременности является правильное сочетание групп крови еще перед началом беременности.
Лишь в случае, при котором тело матери принимает белок плода и не отторгает его, беременность может пройти без обострений и неожиданных поворотов событий. Поэтому так важно проверить возможность совмещения групп крови еще до начала зачатия. Например, если происходит оплодотворение и у женщины 1 группа крови, а у мужчины любая, происходит формирование полностью здорового, без отклонений плода.
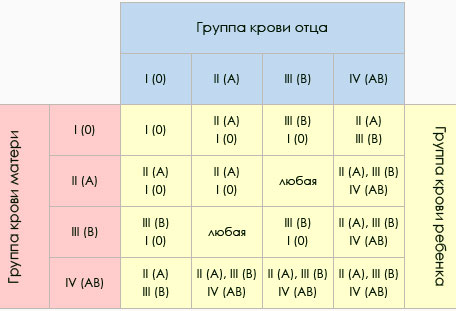
Но данное сочетание грозит определенными последствиями – вырабатыванием в кровь, на момент зачатия, некоторых групп антител. И для того, чтобы предупредить такой эффект, уже на 32-ой неделе беременности требуется сдача анализа на АВО.
И также можно воспользоваться таблицей в которой указывают возможные сочетания групп крови для зачатия.
Стоит подробнее рассмотреть случаи при положительном резусе и процессы беременности. В данном варианте, кровь матери и ее будущего ребенка полностью совместима, ведь при негативном резусе партнера это никак не повлияет на кровь будущего малыша.
Бывают случаи, когда у родителей с одинаковой группой крови рождается ребенок, с совершенно иной группой.
При варианте, когда отец ребенка имеет отрицательный резус, не произойдет никаких отклонений в организме и протекании беременности матери, ведь главным пунктом является то, что в крови женщины уже имеется определенный белок, а кровь эмбриона не содержит никаких чужеродных элементов, что могли бы как-то повлиять на процесс беременности и формирования плода. Поэтому данный вариант является наилучшим для любой пары.
Если у женщины отрицательный резус в сочетании с положительным резусом отца, ребенок, скорее всего, унаследует фактор по маминой линии, в данном случае – положительных резус. Значит, получается, что ни организм матери, ни ребенка не имеет в своем составе агглютинина, поэтому при данной комбинации и сочетании, нет никакой опасности.
Но в случае, когда мать с отрицательной группой все-таки вынашивает плод с положительной группой, в таком случае и при любом раскладе возникнет проблема — конфликт крови. Но уже не с резусами потенциальных партнеров, ведь организм начинает распознавать чужеродный элемент и приступает к борьбе с нераспознанными компонентами. Так протекает процесс защиты всего организма.
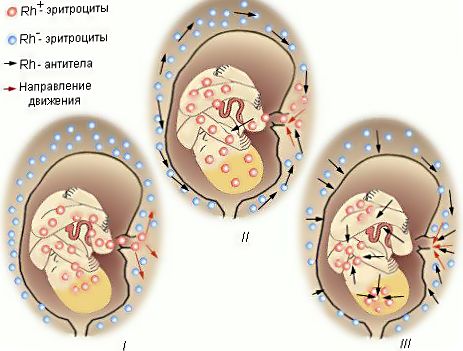
В начале борьбы организм беременной активно производит и выбрасывает в крови антитела, которые в свою очередь проходят через плаценту и начинают атаку на чужеродные эритроциты плода. В сложившейся ситуации организм эмбриона также пытается себя защитить, и по этой причине начинают безумно функционировать как печень, так и селезенка ребенка, что негативно сказывается на дальнейшем их развитии, и в будущем способствует увеличению органов и служит причиной малокровия.
Чтобы обойти подобные ситуации, важно проходить специальные обследования и сдавать анализы для определения совместимости группы крови родителей для зачатия.
Молодым партнерам важно помнить о некоторых предполагаемых негативных последствиях резус-конфликта, а также заботится о здоровье и самочувствии будущей мамы. Игнорирование их может привести к:
- анемии;
- водянке мозга или сердца;
- нарушении умственного развития ребенка;
- послеродовой желтухе.
И для того, чтобы гарантировать как свою защиту, так и безопасность малыша, для начала главным пунктом является тестирование крови на определение совместимости группы крови при зачатии, особенно это касается женщин с отрицательным резусом.
Вышеперечисленные последствия, зачастую, не проявляются у пар, у которых это их первенец, но в дальнейших беременностях, возможны конфликтные ситуации, и это не зависит от группы крови. Поэтому, каждая беременная должна пройти специальный тест на определение совместимости групп крови, чтобы избежать конфликтной беременности.
Видео — Риски для беременной и малыша при резус конфликте:
источник
Приветствую вас, дорогие читательницы! Наверняка у многих из вас есть знакомая пара, которая очень хочет детишек, но женщине не удаётся забеременеть или беременность заканчивается выкидышем (а, может быть, Вы и сами столкнулись с такой проблемой).
Если после всех необходимых обследований специалисты утверждают, что и женщина, и мужчина абсолютно здоровы в репродуктивном плане, то встаёт вопрос о несовместимости партнёров (что обнаруживается у каждой третьей пары с проблемой бесплодия). В таком случае необходимо сдать анализы на совместимость при планировании беременности, которые опровергнут или подтвердят печальные предположения и выявят причины несовместимости.
Причин может быть несколько. Рассмотрим каждую из них.
Самой распространённой является иммунологическая несовместимость.
Бывает, что сперматозоид конкретного мужчины не может оплодотворить яйцеклетку конкретной женщины, т.к. организм этой женщины воспринимает сперматозоиды этого мужчины как угрожающие здоровью агенты и вырабатывает тела, которые подавляют способность мужских половых клеток к оплодотворению.
Если беременность всё-таки наступает, происходит выкидыш на сроке, как правило, 2-3 недели:
- Для определения иммунологической несовместимости в первую очередь необходимо провести тест Шуварского-Гуннера (или посткоитальный тест). Его суть состоит в том, что через несколько часов после полового акта (но не более 12) из влагалища женщины берётся слизь и исследуется на предмет содержания и подвижности сперматозоидов. Тест необходимо проводить в период овуляции. Точный день вам поможет определить врач для наиболее высокой достоверности анализа.
- Если по результатам теста специалист заявляет о несовместимости, необходимо провести пробу Курцрока-Миллера, чтобы уточнить, заключается проблема в реакции женского организма или в сперматозоидах мужчины. При этом слизь женщины соединяется со сперматозоидами другого мужчины, у которого есть дети, а половые клетки тестируемого мужчины – со слизью женщины, которая уже рожала.
Другой причиной несовместимости является резус-конфликт, возникающий при разных резус-факторах (отрицательном у матери и положительном у плода), и организм женщины препятствует здоровому развитию плода вплоть до его гибели.
Менее распространенной причиной бесплодия является генетическая несовместимость. О ней специалисты заявляют в тех случаях, когда ДНК отца слишком схож с ДНК матери. Тогда организм женщины принимает беременность за патологию, от которой и избавляется:
В 2-3 % случаев бесплодия говорят о несовместимости микрофлоры. Анализами для выявления наличия такой проблемы является мазок у обоих партнёров.
Данные анализы не обязательно могут показать несовместимость, возможно, вы наоборот убедитесь, что никаких препятствий к беременности нет, и тогда просто наберитесь терпения; возможно, для появления вашего ребёночка просто ещё не пришло время.
На сегодняшний день медицина не может однозначно ответить на вопрос о том, что является факторами, влияющими на совместимость партнёров.
Образ жизни, наследственность – безусловно, не решающие, но играющие немало важную роль факторы при зачатии ребёнка.
Бесплодие может быть связано также с психическим состоянием женщины, к примеру, если она в принципе боится беременности, не уверена в своём партнёре как в отце своего ребёнка или вовсе не заинтересована в своём материнстве. Иногда бесплодие связывают также и с гормональными проблемами:
Главное: не отчаиваться. В медицинской практике известно немало случаев, когда беременность наступала вопреки приговорам специалистов.
И если раньше из этой ситуации можно было выйти только двумя путями – взять ребёнка из детского дома или смириться с приговором врачей и прекратить отношения, то на сегодняшний день медицина даёт таким людям возможность благополучно родить здорового ребёнка.
Хотя, конечно, путь к обретению долгожданного счастья будет непрост. В конце концов, есть такие варианты, как ЭКО или использование донорского материала. Как говорится, через тернии к звёздам:
Желаем удачи в планировании беременности!
Если эта статья оказалась для Вас полезной, не забудьте порекомендовать её друзьям и подписаться на обновления блога, чтобы узнавать ещё больше полезной информации).
Добрый день, уважаемые читатели! Сегодня мы поговорим о том, какие нужно сдать гормоны при планировании …
источник
Прегравидарная подготовка подразумевает полное обследование супружеской пары. Врач назначит объем исследований для желанного зачатия, в который входит анализ крови на резус-фактор и группу крови. Совместимость партнеров этим не ограничивается: при необходимости можно сдать тест на индивидуальную совместимость супругов.
Посткоитальный тест позволяет своевременно обнаружить шеечный фактор бесплодия, когда сперматозоиды неспособны проникнуть в матку через цервикальный барьер.
Женщине и мужчине при планировании беременности надо сдать венозную кровь на группу и Rh-фактор. Для будущей мамы оптимально иметь любую группу, кроме первой. Резус-фактор должен быть положительным. В этом случае нет никакой необходимости сдавать анализ мужчине. Однако при 0(I) и Rh-отрицательном факторе у женщины, очень важно выявить, какая группа и резус у будущего папы. Совместимость партнеров во многом зависит от этих показателей, но это вовсе не является препятствием для успешного зачатия. При наступлении беременности у несовместимых партнеров врач будет проводить профилактические и лечебные мероприятия по предотвращению осложнений.
Если выявлена несовместимость крови супругов, то при планировании зачатия и во время вынашивания плода надо выполнять рекомендации специалиста на всех этапах.
При планировании беременности можно сдать тест на индивидуальную совместимость супругов, чтобы вовремя выявить редко встречающийся, но очень существенный фактор бесплодия. Цервикальная слизь в шейке матки выполняет защитную функцию, обеспечивая барьер на пути микробов в верхние отделы детородных органов.
При возникновении индивидуальной реакции на сперматозоиды мужа с помощью посткоитального теста можно обнаружить шеечный фактор бесплодия: мужские половые клетки не могут преодолеть цервикальный барьер, поэтому беременности нет. Условиями для проведения теста являются:
- проведение обследования в день ожидаемой овуляции;
- предварительное воздержание от интимной близости в течение 2 суток;
- после полового акта необходимо лежать около 2 часов с приподнятым положением таза;
- нельзя проводить гигиенические процедуры.
Во время обычного гинекологического осмотра необходимо взять цервикальную слизь для обследования. В лаборатории можно выяснить наличие сперматозоидов в слизи.
В норме вагинальные выделения в овуляцию наиболее оптимальны для зачатия. Цервикальная слизь должна быть:
В хороших условиях сперматозоиды легко проникают в матку, но при густой и вязкой слизи мужским половым клеткам крайне сложно преодолеть цервикальный барьер.
Важными факторами, указывающими на совместимость партнеров, будут следующие показатели:
Плохой результат на совместимость указывает на наличие неподвижных или «топчущихся на месте» половых клеток. В этом случае можно сделать анализ на антиспермальные антитела, выявляемые в крови у женщины и в цервикальной слизи. При их обнаружении врач предложит вариант искусственной инсеминации для успешного зачатия.
При планировании беременности супружеской паре желательно заранее выявить факторы несовместимости. Обязательно надо сдать анализ крови на резус-фактор, чтобы выявить риск будущих осложнений при несовместимости супругов. Необходимость проведения посткоитального теста возникает в тех случаях, когда врач не видит причин для бесплодия, а желанного зачатия не происходит. Важно аккуратно выполнить предварительные условия и провести тестирование в периовуляторные дни.
При выявлении индивидуальной несовместимости для зачатия надо будет использовать вариант искусственной инсеминации, когда с помощью специальной процедуры мужские половые клетки попадают в матку, минуя цервикальный барьер.
Несоответствие резус-факторов встречается достаточно часто, но это вовсе не препятствие для осуществления мечты. Главное, слушать врача, выполнить рекомендации специалиста, и все получится отлично, не так ли?
источник