Гестационный сахарный диабет при беременности: показатели анализа, причины, симптомы, особенности лечения, диета
Гестационный сахарный диабет — довольно распространенная проблема, которая сопровождается нарушением толерантности клеток организма к глюкозе. С подобной патологией сталкиваются многие будущие мамы. Стоит отметить, что недуг этот во время беременности крайне опасен. При отсутствии своевременной терапии возможно развитие осложнений, иногда вплоть до выкидыша.
Именно поэтому каждой женщине стоит ознакомиться с информацией о данном заболевании. Почему развивается гестационный сахарный диабет при беременности? Чем опасен недуг для женщины и ребенка? На какие симптомы стоит обратить внимание? Какие методы лечения предлагает современная медицина и действительно ли они эффективны? Ответы на эти вопросы будут полезны многим читательницам.
Сахарный диабет — распространенное заболевание, с которым сталкиваются многие люди. Как известно, недуг этот может приобретать различные формы. Кроме того, он сопровождается значительными нарушениями углеводного обмена. На сегодняшний день выделяют две основные формы заболевания.
- Сахарный диабет первого типа, как правило, развивается у детей и пациенток подросткового возраста. Механизм его развития неплохо изучен. По той или иной причине происходит запуск аутоиммунных реакций, в результате которых происходит повреждение бета-клеток поджелудочной железы. Именно это структуры отвечают за синтез инсулина — гормона, который обеспечивает утилизацию глюкозы (под его воздействием из крови сахар переходит в клетки организма, а также ткани печени, где используется для удовлетворения энергетических нужд клеток или же превращается в гликоген). Если иммунная система повреждает бета-клетки, то развивается дефицит инсулина, результатом чего является резкое повышение уровня глюкозы в крови. Единственным способом лечения недуга являются регулярные инъекции синтетического инсулина — это помогает контролировать метаболизм углеводов.
- Сахарный диабет второго типа чаще всего развивается во второй половине жизни. Запустить процесс могут инфекционные заболевания, а также острые и хронические формы воспаления поджелудочной железы, а также некоторые другие патологии. По тем или иным причинам ткани теряют чувствительность к инсулину. При этом бета-клетки продолжают вырабатывать гормон в нужных или даже повышенных количествах. Если недуг был обнаружен вовремя, то лечение сводится к правильной диете, физической активности и контроля за весом тела. Тем не менее столь интенсивная секреция инсулина постепенно приводит к истощению бета-клеток — в таких случаях пациентам также требуется инсулинотерапия.
Гестационный сахарный диабет (МКБ-10 присвоила этой патологии код О24) — довольно распространенная патология. Как свидетельствуют статистические исследования, с данной проблемой в разных странах сталкиваются от 1 до 14% будущих мам. Дело в том, что плацента женщины выделяет гормоны, которые препятствуют утилизации глюкозы и, соответственно, повышают уровень сахара в крови. Нагрузка на поджелудочную железу повышается, бета-клетки начинают более интенсивно синтезировать инсулин. Тем не менее в определенный момент поджелудочная железа перестает справляться со своими основными задачами.
Разумеется, повышение уровня глюкозы в крови матери приводит к развитию гипогликемии у плода, что чревато серьезными осложнениями, нарушениями роста и развития ребенка. Согласно статистике, 10% пациенток с подобным диагнозом страдают от сахарного диабета даже после появления ребенка на свет — недуг переходит в стойкую форму, которая требует постоянной терапии.
При планировании беременности крайне важно собрать как можно больше данных о наличии в роду женщины тех или иных заболеваний. Как свидетельствует статистика, гестационный сахарный диабет с большей вероятностью разовьется у женщин, в анамнезе которых содержится информация о следующих проблемах:
- наличие у родственников по прямой линии сахарного диабета второго типа;
- различные нарушения метаболизма углеводов;
- наличие у пациентки избыточного веса, ожирение в той или иной степени;
- возраста (как свидетельствует статистика, недуг чаще диагностируется у беременных женщин старше 30 лет);
- наличие различных метаболических заболеваний;
- тяжелые формы токсикозов, гестозы, перенесенные пациенткой во время предыдущих беременностей;
- патологии сердца, заболевания сосудов;
- у предыдущего ребенка имелись врожденные пороки развития кровеносной и/или нервной системы;
- мертворождение в прошлом;
- предыдущий ребенок родился большим (вес больше 4 кг);
- хроническое невынашивание, наличие в анамнезе пациентки самопроизвольного прерывания беременности;
- повышенный уровень сахара в моче пациентки;
- развитие диабета во время предыдущей беременности.
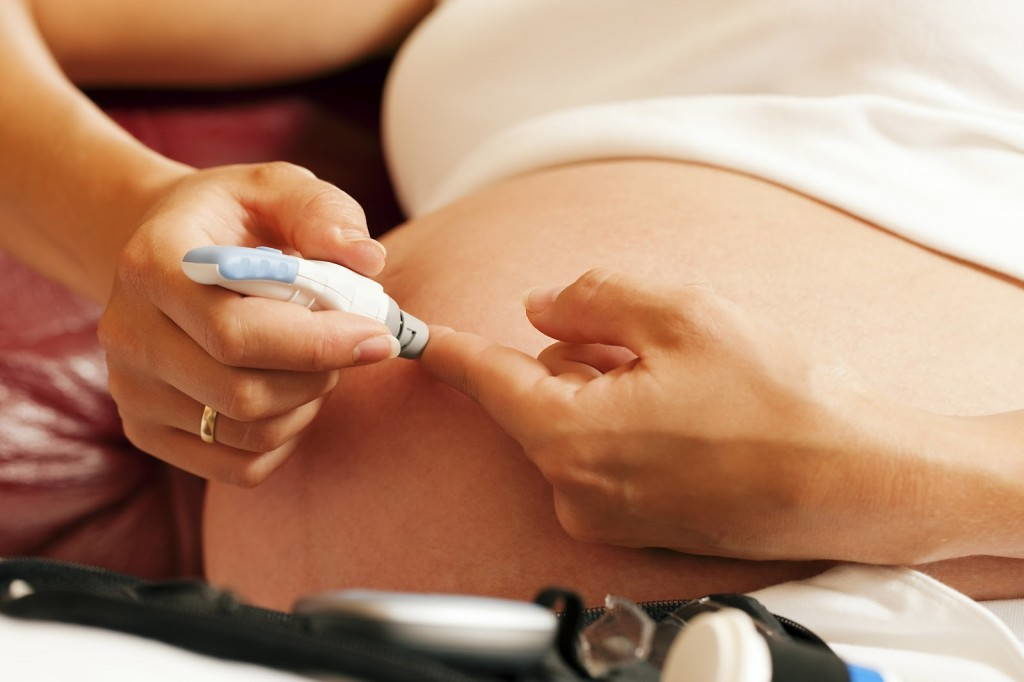
Женщины, которые относятся к группе риска, должны пребывать под бдительным наблюдением врача, постоянно проверять в крови уровень сахара (при гестационном сахарной диабете этот показатель повышается и если заметить это вовремя, можно предотвратить развитие различных осложнений).
На сегодняшний день существует лабораторные анализы — единственный способ предположить наличие у беременной женщины гестационного сахарного диабета. Показатели уровня глюкозы в крови (имеет в виду систематический мониторинг) позволяют поставить диагноз.
Как свидетельствует статистика, довольно часто недуг протекает бессимптомно. Некоторые признаки гестационного сахарного диабета все же можно выделить.
- Недуг часто сопровождается постоянной жаждой, которая никак не связана с особенностью рациона женщины (например, употреблением избыточного количества соли) или температурными условиями.
- Постоянное чувство голода или, наоборот, отсутствие аппетита — это также симптомы гестационного сахарного диабета.
- Порой наблюдается повышение артериальное давление.
- У некоторых женщин наблюдается отечность.
- Изменение уровня глюкозы в крови сказывается на активности иммунной системы. Организм становится более восприимчивым к воздействию различных инфекций.
- Некоторые пациентки жалуются на дискомфорт во время мочеиспускания.
- Поскольку на фоне недуга происходит повреждение мелких сосудов глаза, то возможно снижение остроты зрения и прочие офтальмологические проблемы.
Как можно увидеть, симптомы гестационного сахарного диабета сходны с клинической картиной при других формах данного недуга. Но, опять же, вышеописанные нарушения могут отсутствовать — многие беременные женщины чувствуют себя вполне нормально.
Гестационный сахарный диабет у беременных при отсутствии соответствующей терапии может привести к тяжелым осложнениям. С их перечнем обязательно стоит ознакомиться:
- Высок риск развития гестоза со всеми сопутствующими осложнениями.
- Иногда на фоне недуга развивается диабетический кетоацидоз, который сопровождается резким повышением уровня кетоновых тел и глюкозы в крови, что крайне опасно для организма как матери, так и ребенка.
- Среди пациенток с гестационным сахарным диабетом в два раза чаще регистрируются случаи инфекционных заболеваний половых органов. В свою очередь, это чревато распространением инфекции на организм плода и преждевременными родами.
- На фоне сахарного диабета происходит повреждение мелких сосудов, что может привести к стойким нарушениям зрения, заболеваниям почек, нарушению кровотока по сосудам плаценты.
- Иногда наблюдается так называемая слабость родовой деятельности — в таких случаях единственным способом родоразрешения является кесарево сечение.
- Послеродовые осложнения также чаще встречаются у женщин с гестационным сахарным диабетом. Отзывы свидетельствуют о том, что пациентки нередко страдают от различных инфекционных заболеваний, в том числе и патологий со стороны мочевыделительной системы.
Именно поэтому ни в коем случае нельзя игнорировать предписания врача. Пациенткам с подобным диагнозом необходим постоянный контроль и адекватная терапия.
Гестационный сахарный диабет при беременности опасен не только для матери, но и для ребенка. Как известно, во время первого триместра организм плода еще не способен производить собственный инсулин. Вместе с кровью матери ребенок получает глюкозу, но не гормон поджелудочной железы. Это может привести к внутриутробной смерти плода, выкидышу или развитию различных врожденных аномалий (в большинстве случаев патологический процесс затрагивает самые важные органы — головной мозг и сердце).
Если гестационный сахарных диабет у беременных развивается на более поздних стадиях (второй или третий триместр), то существует вероятность развития диабетической фетопатии. Подобное состояние связано с нарушением углеводного метаболизма. Его симптомы следующие:
- ребенок рождается крупным (его вес превышает 4 кг);
- сразу же после рождения можно заметить нарушение пропорция тела (например, у ребенка слишком большой живот и чрезмерно худые конечности);
- наблюдается избыток подкожных жировых отложений;
- мягкие ткани малыша нередко становятся отечными;
- возможно развитие гипогликемии, что сопровождается снижением уровня магния и кальция, повышением вязкости крови, что значительно повышает риск образования тромбов;
- иногда недуг сопровождается желтухой (можно заметить пожелтение кожи и склер глаз);
- в некоторых случаях регистрируются дыхательные расстройства разной степени выраженности.
Разумеется, ребенку в таком состоянии необходима незамедлительная помощь врача.
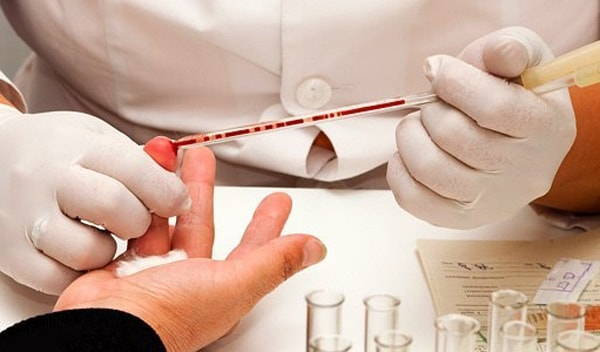
Безусловно, сначала врач собирает информацию для составления максимально полного анализа. Но обязательной частью диагностики является анализ крови на уровень сахара. Разумеется, для получения максимально точных результатов необходимо следовать некоторым правилам.
Пациенткам не рекомендуют как-либо менять рацион или другие аспекты повседневной жизни, так как это может повлиять на результаты лабораторных исследований. Сначала забор образцов крови проводится натощак (от 8 до 14 часов голодания). Далее пациентки дают раствор глюкозы. Спустя два часа после приема сахара (раствор готовят, растворяя в 250 – 300 мл воды 75 г сухой глюкозы) у пациентки еще раз берут кровь. Нормальными считаются следующие данные:
- натощак уровень глюкозы колеблется в пределах от 3,3 до 5,5 ммоль/л;
- через два часа после еды этот показатель равен 5 – 7,8 ммоль/л.
Пациентка обязана постоянно самостоятельно следить за этими показателями. Гестационный сахарный диабет при беременности является крайне опасным. Именно поэтому важно контролировать уровень глюкозы — это единственный способ избежать опасных осложнений.
Кстати, если во время анализа нарушений обмена глюкозы не было обнаружено, то пациентке назначают повторное исследование примерно на 26 – 28 неделе беременности.
Разумеется, после постановления диагноза врач составит схему терапии. Основной метод лечения гестационного сахарного диабета при беременности — диета. С помощью правильно составленного рациона можно контролировать уровень глюкозы в крови. На самом деле правила питания при подобном заболевании не такие уж и сложные.
Сразу же стоит отметить, что рацион должен быть полноценным — крайне важно, чтобы организм будущей матери получал все необходимые минералы, витамины и прочие полезные вещества. Резко снижать энергетическую ценность ежедневного меню нельзя ни в коем случае — это лучше делать постепенно (если есть необходимость).
- Для начала нужно перейти на дробное питание. Есть лучше часто (5 – 7 раз в день), но маленькими порциями. Кроме того, основной объем пищи лучше употреблять в первой половине дня. Разрешены небольшие перекусы (например, можно съесть яблоко или натуральный йогурт). Важно избегать появления чувства голода, так как в таком случае контролировать объем порции пищи намного труднее.
- Важно свести к минимуму потребление простых, легкоусвояемых углеводов (или вовсе отказаться от них). Уровень глюкозы в крови резко повышается после употребления выпечки, сдобы, сладостей, кондитерских изделий. Также рекомендуется отказаться от сладких фруктов, например, инжира, винограда, бананов и т.д. Разумеется, из меню нужно исключить сахар (в аптеках продаются специальные подсластители для диабетиков).
- Вредными являются и насыщенные жиры — их доля в ежедневном рационе не должна быть больше 10%. Нужно отказаться от жирной сметаны, сливочного масла, некоторых сортов сыра, маргарина, майонеза, сосисок, копченостей, свинины и полуфабрикатов. Вместо этого в меню можно ввести постные сорта рыбы и мяса (например, курица, крольчатина, говядина).
- Простые сахара, безусловно, вредны при диабете. А вот сложные углеводы женщинам разрешены. В рационе обязательно должны присутствовать крупы, злаки и зеленые овощи, в частности, капуста, кабачки, огурцы, сельдерей, редис, салат, стручковая фасоль. Эти продукты богаты клетчаткой, а также насыщают организм витаминами, минералами и прочими полезными веществами.
- Под запретом фаст-фуд и блюда быстрого приготовления. Важно отказаться от газированных напитков, а также продуктов, в составе которых содержатся эмульгаторы, ароматизаторы и прочие потенциально опасные пищевые добавки.
Разумеется, более точную схему питания вам поможет составить лечащий врач. Пациентки должны регулярно измерять уровень сахара в крови, корректируя свой рацион, руководствуясь данными показателями.
Как правило, эффект от диетотерапии можно заметить уже спустя неделю. Постепенно уровень глюкозы приходит в норму. Здоровое питание также помогает нормализовать вес и значительно улучшить самочувствие беременной женщины.
Сразу же стоит отметить, что диета — самая важная и эффективная часть терапии при гестационном сахарном диабете. Клинические рекомендации, тем не менее, касаются и других аспектов жизни пациенток.
Например, женщинам показана посильная физическая активность. Разумеется, спортивные занятия во время беременности могут проводиться лишь с разрешения врача и под наблюдением опытного инструктора. Положительно на состоянии здоровья пациентки скажутся и регулярные прогулки на свежем воздухе. Полезными для беременных женщин являются занятия по водной аэробике и плаванием в бассейне. Физическая активность позволяет избавиться от подкожных жировых отложений, а также насытить организм кислородом и ускорить процессы утилизации глюкозы.
Многие пациентки интересуются вопросами о том, нужно ли при гестационном сахарном диабете принимать инсулин. Как свидетельствует статистика, в большинстве случаев данное заболевание не требует приема гормонов — уровень глюкозы удается нормализовать посредством правильного питания и соответствующей физической активности. Лишь изредка врач принимает решение о введении в схему терапии инъекций инсулина — в таком случае крайне важно следовать рекомендациям специалиста, придерживаться правильной дозировки и графика приема.
Стоит отметить, что во время лечения крайне важно контролировать не только уровень сахара. Пациентки регулярно сдают анализы мочи (если в ней присутствуют кетоновые тела, то это значит, что сахарный диабет не удалось взять под контроль). Кроме того, врачи рекомендуют беременным женщинам обзавестись тонометром и постоянно следить за кровяным давлением. Дело в том, что нарушения углеводного обмена нередко приводят к повышению давления в сосудах, что очень опасно для растущего плода (может спровоцировать, например, преждевременные роды, отслойку плаценты и т. д.).
Если недуг был обнаружен вовремя и лечение гестационного сахарного диабета, то ребенок появляется на свет естественным путем. Тем не менее иногда роды сопряжены с трудностями. Как уже упоминалось, на фоне нарушений углеводного обмена размеры плода увеличиваются. Если ребенок крупный, а у женщины узкий таз и слабые мышцы, то родовой процесс опасен — высока вероятность травм промежности и органов таза. В таких случаях врач принимает решение о проведении кесарева сечения.
В том случае, если какие-то врожденные пороки или осложнения отсутствуют (например, проблемы с дыханием и т.д.), то в каком-то специфическом лечении нет необходимости. Естественно, сразу же после рождения уровень сахара к крови ребенка резко снижается — но это состояние редко бывает опасным. Естественно, за данными показателями врачи постоянно следят. Как правило, метаболизм глюкозы приходит в норму сам по себе, в период грудного вскармливания.
Что касается женщины, то всегда существует вероятность перехода временного гестационного сахарного диабета в стойкую форму данного заболевания (сахарный диабет второго типа). Именно поэтому пациенткам рекомендуют придерживаться вышеописанной диеты.
К сожалению, на сегодняшний день не существует средств, которые могли бы предотвратить развитие гестационного сахарного диабета. Клинические рекомендации все же имеются.
Если беременность была сопряжена с подобным нарушением метаболизма, то следующего ребенка рекомендуется планировать не ранее, чем спустя два года. Дело в том, что организму необходимо время для того, чтобы обменные процессы пришли в норму.
К планированию беременности нужно отнестись со всей возможной ответственностью. За несколько месяцев до зачатия врачи рекомендуют начать следить за весом, поддерживать физическую форму, укреплять мышцы — так можно снизить вероятность развития гестационного сахарного диабета. Рекомендации касаются и питания — нужно придерживаться правильной диеты (особенности рациона описаны выше).
Как во время планировании беременности, так и после оплодотворения, женщинам рекомендуется постоянно проверять уровень сахара в крови. При наличии любых нарушений или тревожных симптомов нужно срочно обратиться к врачу.
источник
Хочу поделиться свои опытом — как мне поставили диагноз Гестационный диабет (сахарный диабет беременных) (ГСД/сахарных диабет беременных).
На 15 неделе беременности я посетила терапевта в женской консультации. Подробно расспросив меня про мои болезни и болезни моих родителей, доктор сделала заключение, что я предрасположена к так называемому сахарному диабету беременных. К слову, в роду у нас не было больных сахарным диабетом, но у меня имелся лишний вес (около 20кг.) и гипотериоз (проблемы с щитовидкой). Поэтому, на всякий случай, нужно пройти глюкозотолерантный тест на 17-24 неделе.
Доктор объяснила мне, что беременность – весьма сложный период для женщины, когда повышенные нагрузки на организм могут спровоцировать обострение уже имеющихся болезней или же развитие новых, которые могут давать о себе знать исключительно во время вынашивания ребенка. К таковым заболеваниям относят и гестационный диабет, или диабет беременных: по статистике, такому заболеванию подвергается около 14% беременных. Если вовремя его обнаружить, то можно принять НЕмедикаментозные методы (диета) для поддержания организма в нормальном состоянии, чтобы не подвергать опасности себя и малыша.
Причиной развития гестационного диабета становится нарушение выработки инсулина, синтез его в организме в меньших, нежели необходимо, количествах. Именно инсулин, вырабатываемый поджелудочной железой, ответственен за регуляцию уровней сахара в крови и сохранение его запасов (если нет необходимости преобразования сахара в энергию). В период беременности, по мере роста ребенка, организм в норме должен производить больше инсулина, чем обычно. Если этого не происходит, инсулина не хватает для нормального регулирования сахара, уровни глюкозы повышаются, чем и знаменуется развитие диабета беременных.
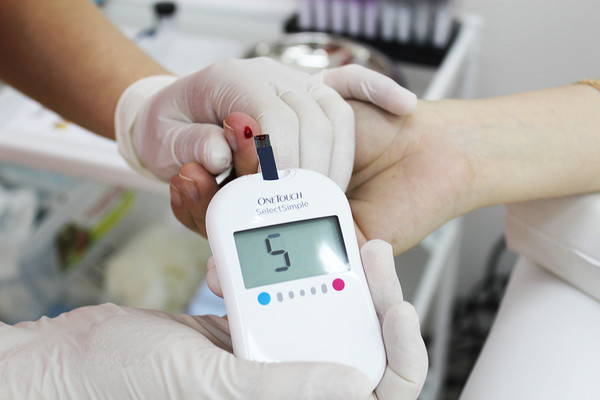
Глюкозотолерантный тест — это тест на скрытый сахарный диабет, который проводится путём сдачи крови натощак (из пальца и из вены). Проводится забор крови из пальца и затем 3 раза из вены, так называемые «три точки». Подробнее ниже.
Я изучила, каким образом сдать анализ правильно, чтобы не было ошибок. К слову сказать, сдаётся такой анализ в специализированной лаборатории (не реклама — я сдавала в Инвитро, т.к. только там мне смогли сделать всё правильно, как нужно!). Вот делюсь:
1. Сперва беременная сдаёт кровь из пальца натощак (это можно сделать и дома с помощью домашнего клюкометра). Я сдавала сразу в лаборатории на месте. Если результат показывает больше 5,1, то смысла сдавать кровь из вены нет, т.к. такой показатель уже даёт понять, что ваш организм не справляется с сахаром и вам нужна консультация эндокринолога и диета.
2. Если результат анализа крови из пальца натощак показал меньше 5,1, то необходимо сдать кровь из вены на глюкозу (тоже натощак). Таким образом мы отмечаем первую «точку».
3. Затем вам дают выпить раствор воды 150-200мл с порошком глюкозы 75гр. Важно отметить, что если в лаборатории вам предлагается просто что-то покушать или съесть сахар-рафинад, то это неправильно. Чтобы определить сахарный диабет беременных, нужно делать всё правильно! Уточняйте сразу в лаборатории, каким образом будет даваться нагрузка глюкозой. Если это будет еда или обычный сахар — это неправильно. Так вот, напиток этот ужаснейший на вкус. Даже я, будучи сладкоежкой, не думала, что раствор глюкозы настолько приторный. Сейчас вспоминая, как я проходила этот тест, даже подташнивает:). В общем, я еле выпила этот раствор. Запивать водой его нельзя — мне разрешили прополоскать рот от сладкого.
4. Ровно через 1 час после п.2., у вас снова берут кровь из вены на сахар — вторая «точка».
5. И ещё ровно через час после п.3., снова сдаётся кровь из вены на сахар — третья «точка»..
При всём при этом, вам нельзя никуда уходить или что-то делать, т.к. движение снижает уровень сахара в крови. Важно получить точную цифру, справляется ли ваш организм с сахаром. Я сидела читала журнал в лаборатории. В норме, организм должен справиться с 75гр глюкозы и не показывать отклонения от нормы.
О нормах для беременных.
— через 1 час после нагрузки не более 7,0 ммоль/л
У меня были показатели: натощак — 5,1; через 1 час после нагрузки 10; через 2 часа после нагрузки 8,6. Что соответствовало тому, что мой организм не справляется с сахаром.
С этим результатом я пошла к терапевту и мне дали направление в 1 городскую больницу к эндокринологу. Она поставила мне диагноз — гестационный сахарный диабет и порекомендовала диету. К слову — этот диагноз не снимается ни при каких условиях до конца беременности и рожать таким женщинам в строго специализированном роддоме (подробнее ниже). В случае, если диета поможет, то буду на ней до конца беременности. А если даже при соблюдении диеты, сахар будет «прыгать» выше норм, тогда мне нужно будет делать уколы инсулина (инсулинотерапия).
Конечно, делать инсулинотерапию в моём положении мне не очень-то хотелось. Тем более, я слышала, что к этому привыкают и после беременности часты случаи появления постоянного сахарного диабета пожизненно. Мне этого ой как не хотелось. В общем, мне выдали литературу, что можно кушать, как и когда + как делать изменения сахара в домашних условиях.
Измерять уровень сахара дома необходимо ежедневно 4 раза: натощак, через 1 час после завтрака, через 1 час после обеда, через 1 час после ужина.
Мне повезло — на диете, мой сахар не превышал норм (см. выше нормы). Но я соблюдала диету строго до 30 недели. После уже начала немного нарушать, но измерения делала — сахар не превышал нормы. Вероятно, после 30 недели организм может справится с сахаром. Но лучше не нарушать.
Роды при гестационном сахарном диабете проходят в специализированном роддоме. В Москве это 29 роддом при 29 больнице. Более того, даже если вы при схватках самостоятельно поедете в другой роддом, то вас на скорой увезут в 29. Поэтому лучше сразу свыкнуться с тем, что рожать вам только в 29 роддоме. Могу сказать, что это и не плохо. Роддом очень хороший. Мне посчастливилось полежать там на сохранении на 24 неделе. Кстати, если до родов вам понадобится госпитализация на сохранение, то положат вас тоже только в 29 роддом. Персонал отличный и я даже очень рада, что не нужно мучаться с выбором роддома. После родов, обычно, диагноз ГСД снимается, но нужно контролировать ещё 3 месяца.
Пока я ещё не родила, поэтому не могу сказать, как там всё сложится, но перспектива рожать в 29 роддоме меня устраивает. Даст Бог, всё будет хорошо:)
Рожала в 29 роддоме, сама. ГСД сняли на следующий день. Сейчас прошло 4 месяца, сдала анализ гликированный гемоглабин — норма. Слава Богу!)
источник
Гестационный сахарный диабет при беременности (ГД) – разновидность СД, возникающий у женщин в связи с гормональными нарушениями на третьем триместре. В результате уровень сахара в крови повышается после приема пищи и снижается на пустой желудок.
Патология представляет угрозу для ребенка, поскольку может спровоцировать возникновение врожденных болезней.
Чтобы этого не произошло, на 24-28 неделе женщине рекомендуется сдать анализ на гестационный диабет, и в случае диагностирования заболевания придерживаться определенных правил питания и образа жизни. В некоторых случаях требуется медикаментозная терапия, назначить которую может только врач.
Гестационному диабету присвоен код по МКБ 10 – О 24.
Причины возникновения гестационного диабета у беременных не установлены. Однако все больше специалистов склоняются к версии, что патология развивается на фоне гормонального сбоя. В результате гормоны блокируют выработку инсулина. Однако организм не может допустить такую ситуацию, поскольку маме и малышу требуется глюкоза для нормального функционирования органов и систем. В итоге происходит компенсаторное повышение синтеза инсулина. Так и развивается гестационный диабет.
Аутоиммунные патологии – одна из возможных причин возникновения ГД. Такие болезни негативно воздействуют на состояние поджелудочной железы. В результате происходит уменьшение синтеза инсулина.
Существуют факторы, которые увеличивают риск возникновения ГД:
- Ожирение.
- Национальная принадлежность. Учеными доказано, что некоторые национальности страдают от гестационного сахарного диабета чаще других. В их число входят негры, азиаты, латиноамериканцы и коренные американцы.
- Повышенная концентрация глюкозы в моче.
- Нарушение толерантности организма к глюкозе.
- Генетическая расположенность. Если в роду кто-то страдал от данной патологии, то существует вероятность, что такая болезнь будет диагностирована и у женщины.
- Предыдущие роды, если вес малыша превышал 4 кг.
- Предыдущая беременность сопровождалась гестационным диабетом.
- Большое количество околоплодных вод.
Существуют некоторые признаки, которые косвенно свидетельствуют о возникновении гестационного диабета:
Если эти симптомы проигнорировать и не обратиться к врачу, то болезнь будет прогрессировать и возникнут следующие признаки:
- спутанность сознания;
- обморочные состояния;
- увеличение артериального давления;
- боли в области сердца, что в итоге может привести к инсульту;
- проблемы с деятельностью почек;
- ухудшение зрения;
- медленное заживление ранок на эпидермисе;
- онемение нижних конечностей.
Чтобы этого не произошло, рекомендуется регулярно посещать специалистов.
Для диагностики гестационного диабета пациенту назначают анализ крови. Чтобы результат был достоверным, рекомендуется соблюдать правила сдачи биоматериала:
- за три дня до проведения исследования не рекомендуется вносить корректировки в систему питания и следует придерживаться привычной физической нагрузки;
- кровь сдают натощак, поэтому после ужина и в утренние часы нельзя принимать пищу, а также пить чай и другие напитки за исключением чистой воды без газа.
Анализ проводится следующим образом:
- у пациентки забирается биоматериал;
- женщина выпивает воду с глюкозой;
- через два часа биоматериал забирается повторно.
Норма сахара в крови:
- из пальца – 4,8-6 ммоль/л;
- из вены – 5,3-6,9 ммоль/л.
Соответственно, гестационный диабет диагностируют при следующих показателях анализа:
- из пальца на голодный желудок – выше 6,1 ммоль/л;
- из вены на голодный желудок – выше 7 ммоль/л;
- после употребления воды с глюкозой – выше 7,8 ммоль/л.
Если исследование показало нормальный или низкий уровень глюкозы, то на 24-28 неделе беременности назначается повторный тест. Это связано с тем, что на раннем сроке анализ может показать недостоверный результат.
Диабет при беременности имеет несколько видов, в зависимости от времени возникновения:
- прегистационный диабет – такой вид диабета был диагностирован до наступления беременности (эта разновидность, в свою очередь, разделяется на диабет первого и второго типа);
гестационный диабет или диабет беременных.
Гестационный диабет, в свою очередь, имеет свою классификацию, в зависимости от назначаемой терапией:
- компенсируемый диетотерапией;
- компенсируемый диетотерапией и инсулином.
Терапия назначается, в зависимости от вида диабета и тяжести протекания патологии.
Как лечить гестационный диабет? Существует два основных способа — диетотерапия и инсулинотерапия. Только врач может определить, клинические рекомендации требуются пациентке.
Инсулинотерапия назначается в том случае, если соблюдение диеты не принесло желаемого результата и уровень глюкозы в крови не приходит в норму в течение длительного времени.
В этом случае введение инсулина – необходимая мера, которая препятствует возникновению фетопатии.
Такой вид лечения врач назначает также при нормальной концентрации сахара, но при большом весе малыша, при большом количестве околоплодных вод или отечности мягких тканей.
Введение препарата рекомендуется делать на голодный желудок и перед ночным отдыхом. Однако точную дозировку и график инъекций определяет врач, исходя из тяжести патологии и индивидуальных особенностей пациентки.
Инъекции инсулина делают специальным шприцем. Препарат вводят подкожно. Обычно инъекции женщина выполняет самостоятельно после консультации специалиста.
Если требуется повышенная суточная доза введения инсулина, врач может ввести подкожную инсулиновую помпу.
Главной составляющей успешной терапии патологии является соблюдение некоторых правил питания. Это помогает нормализовать концентрацию сахара в крови. Вот принципы питания, которых рекомендуется придерживаться при данном виде патологии:
Чем опасен диагноз для будущего ребенка? Давайте разберемся.
Гестационный диабет во время беременности негативно сказывается на развитии малыша.
Если патология диагностирована на первых неделях, то возникает риск самопроизвольного выкидыша. Болезнь может также привести к появлению врожденных заболеваний у младенца.
Чаще всего от болезни страдает мозг и сердце.
Если патология возникла на втором или третьем триместре, то это приводит к чрезмерному росту малыша и его набору веса. В результате после родов у младенца сахар опустится ниже нормы, что может спровоцировать возникновение проблем со здоровьем.
Если у беременной развивается гестационный диабет, но при этом отсутствует полноценная терапия, высока вероятность развития фетопатии плода.
Такая патология грозит ребенку следующими последствиями:
- вес младенца более 4 кг;
- диспропорции тела;
- чрезмерное отложение жира в подкожное пространство;
- отечность мягких тканей;
- проблемы с дыханием;
- желтуха;
- проблемы с кровообращением и вязкостью крови.
Если беременной диагностировали сахарный диабет, то для нормального протекания родовой деятельности женщине необходимо придерживаться рекомендаций врача. При такой патологии женщину госпитализируют на 37-38 неделе.
Даже если родовая деятельность не наступает, ее вызывают искусственным путем, но только если ребенок считается доношенным. Это позволяет избежать родового травматизма.
Не всегда возможны естественное родоразрешение. Если ребенок слишком крупный, то врачи назначают кесарево сечение.
Соблюдение рекомендаций врача при гестационном диабете дает благоприятный прогноз для беременной и малыша. Если удастся поддерживать уровень сахара на нормальном значении, то это даст возможность женщине выносить и родить здорового ребенка.
Избежать возникновения гестационного диабета не всегда получается, но все-таки можно снизить риск появления болезни.
Это помогут сделать следующие профилактические мероприятия:
- снижение веса до допустимой отметки;
- переход на принципы правильного питания;
- отказ от так называемого сидячего образа жизни и повышения физической активности, если это не угрожает беременности;
- госпитализация по рекомендации врача.
Будущие мамы с ГД очень часто задаются целым рядом вопросов: на какой неделе рожают, имея данный диагноз, как быть после родов и каким должно быть послеродовое наблюдение, а также последствиями для ребенка.
Мы подобрали для Вас видео с комментариями специалиста, и видео-дневник будущей мамы с диагнозом ГД:
Если в период вынашивания младенца диагностирован гестационный диабет, это не повод паниковать или прерывать беременность. При соблюдении определенных принципов питания и соблюдения предписаний врача у женщины есть все шансы выносить и родить здорового малыша без угрозы для собственного здоровья.
источник
Уже много лет я изучаю проблему ДИАБЕТА. Страшно, когда столько людей умирают, а еще больше становятся инвалидами из-за сахарного диабета.
Спешу сообщить хорошую новость — Эндокринологическому научному центру РАМН удалось разработать лекарство полностью вылечивающее сахарный диабет. На данный момент эффективность данного препарата приближается к 100%.
Еще одна хорошая новость: Министерство Здравоохранения добилось принятия специальной программы, по которой компенсируется вся стоимость препарата. В России и странах СНГ диабетики до 6 июля могут получить средство — БЕСПЛАТНО!
Доброе время суток. Сегодня мы поговорим о гестационном диабете при беременности. Какие признаки и симптомы СД при беременности. О его влиянии на плод ребенка. Что нужно кушать во время беременности при СД. А также узнаете как снизить сахар в крови.
Чаще всего патологическое состояние начинает развиваться, начиная с 15-16 недели. Отмечается оно у 4-6% женщин, вынашивающих ребенка. Как правило, после родов симптомы гестационного диабета исчезают, но риск развития обычного диабета в будущем увеличивается. Насколько опасно это заболевание, почему оно развивается, и существуют ли меры по его предотвращению?
Основной фактор запуска гестационного сахарного диабета ― патологическая толерантность к глюкозе. Причина таких нарушений ― перегрузка поджелудочной железы. Если у людей вне беременности такие сбои вызывают ожирение и малоподвижный устой жизни, то у беременных женщин совсем другая природа инсулинорезистентности. Плацента активно выделяет гормоны с противоположным действием инсулину, увеличивая при этом количество глюкозы в организме. При наличии определенных факторов у женщины, например, низкая физическая активность или чрезмерный набор веса, появляется временный диабет. Происходит это в период между 28 и 36 неделей гестации.
Неконтролируемое течение сахарного диабета при беременности может сказаться на общем протекании беременности и даже повлиять на плохую закладку органов эмбриона. Если повышение сахара началось в первом триметре, то беременность закончится выкидышем или многочисленными врожденными аномалиями. В первую очередь может пострадать мозг и сердечно-сосудистая система.
Для гестационного диабета характерно медленное развитие, без ярко выраженных симптомов.
Может появиться небольшая жажда, сильная утомляемость, увеличение аппетита, но при этом потеря веса, частые позывы в туалет. Часто женщины не обращают на это внимания, списывая все на беременность.
Но о любых неприятных ощущениях следует сообщать врачу, который назначит обследование. В течение беременности женщина должна не один раз сдавать кровь и мочу на сахар. При повышенных результатах может быть назначен тест с нагрузкой – то есть берется сахар натощак, а потом через час после принятия 50г глюкозы. Этот тест дает более широкую картину.
По результатам одного анализа натощак диагноз не может быть выставлен, а вот при проведении теста (чаще двух, второй через 10-14 дней после первого) уже можно говорить о наличии или отсутствии диабета.
Диагноз ставится, если натощак значения сахара выше 5,8, через час после глюкозы – выше 10,0 ммоль/л, через два часа – выше 8,0.
Что ощущает женщина, у которой обнаружен сахарный диабет при беременности? Обычно будущие мамы не замечают сильных изменений или списывают их просто на беременность. Даже если диагноз еще не озвучен, о диабете можно задуматься, если есть такие проявления:
- необычно сильная тяга к воде;
- как следствие предыдущего симптома, учащенные походы в туалет;
- воспалительные процессы в мочеполовой системе;
- тошнота или даже рвота;
- возросший аппетит при имеющейся потере веса;
- молочница, то есть кандидоз влагалища;
- усталость на постоянной основе;
- ухудшения зрительных способностей.
Симптомы из списка должны насторожить врача, но женщине важно их заметить и обязательно сообщить своему специалисту.
Даже если с первых недель беременности в состоянии будущей матери не было выявлено факторов, указывающих на возможность развития сахарного диабета, ей в обязательном порядке предстоит сдать анализ на сахарный диабет при беременности. Анализ крови на глюкозу назначают в каждом триместре беременности. Если уровень сахара в крови превысит показатель в 5,1 ммоль/л, доктор назначит дополнительный тест на толерантность к глюкозе.
В чем заключается данное исследование? В назначенный день натощак беременная является в медицинское учреждение, где у нее берут кровь из вены. Сразу после этого ей необходимо будет выпить сильно подслащенную жидкость, в составе которой приблизительно 50 грамм сахара.
Спустя час врач снова возьмет венозную кровь для анализа. Затем, по истечении еще 60 минут анализ повторят, то есть, в общей сложности кровь возьмут трижды. Лабораторное исследование взятого материала покажет, насколько успешно организм способен метаболизировать сахарный раствор и усваивать глюкозу.
Диагноз «гестационный диабет» подтверждается, если показатели анализа выглядят следующим образом:
- Уровень сахара «натощак» — более 5,1 ммоль/л;
- Через 1 час – свыше 10 ммоль/л;
- Еще через час – более 8,5 ммоль/л.
Для подтверждения полученного результата, тест повторяют через 2 недели.
Здоровое и сбалансированное питание – это первый пункт лечения. Из меню лучше вовсе исключить простые углеводы, а это, в свою очередь, — кондитерские изделия, конфеты, сгущенное и цельное молоко, картофель (особенно пюре), жирное и жареное, йогурты, сметана, сливки, майонез, сыры, мясо утки и гуся, колбасы, сосиски, свиное сало, шоколад, мороженое, жирные сорта мяса.
Повышенный сахар требует исключения из меню сладких напитков и таких же фруктов, а также соков. Однако запрет не распространяется на сложные углеводы – печеный картофель, гречневую кашу, рис, вермишель из твердых сортов пшеницы. Предпочтение нужно отдать хлебу с отрубями или черному грубого помола.
Стоит ввести в рацион больше овощей и бобовых – сои, фасоли, чечевицы, гороха. Из мяса лучше остановить свой выбор на телятине, кролике и курице.
Снизить уровень глюкозы можно продуктами, оказывающими так называемое антидиабетическое действие – петрушкой, чесноком, редисом, морковью, капустой, томатами, шпинатом, ревенем, овсом, ячменем, перловкой, соевым молоком.
При повышенном сахаре полезно употреблять айву, лимоны, крыжовник, бруснику, смородину и грейпфруты, а также нежирный творог и простоквашу
Если у вас обнаружили гестационный диабет, то придется пересмотреть свой режим питания – это одно из условий успешного лечения данного заболевания. Обычно при диабете рекомендуется снижать массу тела (это способствует повышению инсулинорезистентности), но беременность – не время для похудания, ведь плод должен получать все необходимые ему питательные вещества. Значит, следует снижать калорийность пищи, не снижая при этом ее питательности.
- Ешьте небольшими порциями 3 раза в день и еще 2-3 раза перекусывайте в одно и то же время. Не пропускайте приемы пищи! Завтрак должен на 40-45% состоять из углеводов, последний вечерний перекус также должен содержать углеводы, примерно 15-30 гр.
- Избегайте жареного и жирного, а также продуктов, богатых легкоусвояемыми углеводами. К ним относятся, например, кондитерские изделия, а также выпечка и некоторые фрукты (банан, хурма, виноград, черешня, инжир). Все эти продукты быстро всасываются и провоцируют подъем уровня сахара в крови, в них мало питательных веществ, зато много калорий. Кроме того, чтобы нивелировать их высокий гликемический эффект, требуется слишком много инсулина, что при диабете является непозволительной роскошью.
- Если вас тошнит по утрам, держите на своей прикроватной тумбочке крекер или сухое соленое печенье и съедайте несколько штук до того, как встать с постели. Если вас лечат инсулином, а по утрам тошнит – убедитесь, что вы в курсе, как бороться с низким уровнем сахара в крови.
- Не употребляйте продукты быстрого приготовления. Они проходят предварительную промышленную обработку с целью уменьшения времени их приготовления, но их влияние на повышение гликемического индекса больше, чем у натуральных аналогов. Поэтому исключите из рациона сублимированную лапшу, суп-обед «за 5 минут» из пакетика, каши быстрого приготовления, сублимированное картофельное пюре.
- Обращайте внимание на продукты, богатые клетчаткой: каши, рис, макароны, овощи, фрукты, хлеб из цельных злаков. Это справедливо не только для женщин с гестационным диабетом – каждая беременная должна съедать 20-35 гр клетчатки в день. Чем же клетчатка так полезна для диабетиков? Она стимулирует работу кишечника и замедляет всасывание излишнего жира и сахара в кровь. Еще продукты, богатые клетчаткой, содержат много необходимых витаминов и минералов.
- Насыщенных жиров в дневном рационе не должно быть более 10%. И вообще, употребляйте меньше продуктов, содержащих «скрытые» и «видимые» жиры. Исключите сосиски, сардельки, колбаски, бекон, копчености, свинину, баранину. Гораздо предпочтительнее постные сорта мяса: индейка, говядина, курица, а также рыба. Убирайте с мяса весь видимый жир: сало с мяса, а с птицы – кожу. Готовьте все щадящим способом: варите, запекайте, готовьте на пару.
- Готовьте пищу не на жиру, а на растительном масле, но и его не должно быть слишком много.
- Выпивайте не менее 1,5 л жидкости в день (8 стаканов).
- Вашему организму ни к чему такие жиры, как маргарин, сливочное масло, майонез, сметана, орехи, семечки, сливочный сыр, соусы.
- Надоели запреты? Есть и такие продукты, которые вам можно есть без ограничения – они содержат мало калорий и углеводов. Это огурцы, помидоры, кабачки, грибы, редис, цуккини, сельдерей, салат, стручковая фасоль, капуста. Употребляйте их в основные приемы пищи или же в качестве перекусов, лучше – в виде салатов или отварном (отваривать обычным способом или на пару).
- Убедитесь, что ваш организм обеспечен всем комплексом витаминов и минералов, необходимых при беременности: спросите у своего доктора, не требуется ли вам дополнительный прием витаминов и минералов.
Если же диетотерапия не помогает, и сахар крови остается на высоком уровне или же при нормальном уровне сахара в моче постоянно обнаруживаются кетоновые тела – вам назначат инсулинотерапию.
Инсулин вводят только инъекционным способом, поскольку это белок, и если попробовать заключить его в таблетки, он полностью разрушится под влиянием наших пищеварительных ферментов.
В препараты инсулина добавляются дезинфицирующие вещества, поэтому не протирайте кожу спиртом перед инъекцией – спирт разрушает инсулин. Естественно, нужно пользоваться одноразовыми шприцами и соблюдать правила личной гигиены. Все остальные тонкости инсулинотерапии вам расскажет лечащий врач.
Хорошая новость: после родов гестационный диабет, как правило, проходит – в сахарный диабет он развивается только в 20-25% случаев. Правда, сами роды из-за этого диагноза могут осложниться. Например, вследствие уже упомянутого перекармливания плода ребенок может родиться очень крупным.
Многие, возможно, и хотели бы «богатыря», но крупные размеры ребенка могут быть проблемой при схватках и родах: в большинстве таких случаев проводится операция кесарева сечения, а в случае родоразрешения естественным путем есть риск травм плечиков ребенка.
При гестационном диабете дети рождаются с пониженным уровнем сахара в крови, но это поправимо просто кормлением. Если молока еще нет, а молозива ребенку недостаточно, ребенка докармливают специальными смесями, чтобы поднять уровень сахара до нормального значения. Причем медперсонал постоянно контролирует этот показатель, измеряя уровень глюкозы достаточно часто, перед кормлением и через 2 часа после.
Как правило, никаких специальных мер по нормализации уровня сахара в крови матери и ребенка не понадобится: у ребенка, как мы уже сказали, сахар приходит в норму благодаря кормлению, а у матери – с выходом плаценты, которая и является «раздражающим фактором», поскольку вырабатывает гормоны. Первое время после родов вам придется еще последить за питанием и периодически измерять уровень сахара, но со временем все должно нормализоваться.
источник
Эксперт: врач-эндокринолог высшей категории московской Городской клинической больницы №1, к.м.н., Наталья Арбатская
Диабет беременных (или гестационный сахарный диабет у беременных) возникает в период формирования плаценты. Плацента формируется как временный орган — «дом» для плода: внутри этого «дома» происходит своя регуляция обмена веществ, собственное обеспечение всем необходимым (кислородом, питательными веществами, микроэлементами) и даже избавление от продуктов жизнедеятельности.
Примерно на 20-24 неделе беременности количество инсулина в крови будущей матери резко увеличивается, поскольку другие гормоны (эстроген, кортизол, плацентарный лактоген), которые вырабатывает плацента, блокируют его действие. Поджелудочная железа беременной реагирует на этот процесс, вырабатывая больше инсулина, чтобы сохранить норму сахара в крови. Иногда поджелудочная не в состоянии справиться с такой нагрузкой — и в этом случае при дефиците инсулина возникает гестационный сахарный диабет.
Заметить признаки гестационного диабета у беременных на ранних сроках сложно: именно поэтому проводится анализ на уровень сахара в цельной капиллярной крови, которая берется из пальца.
- показатель у беременной натощак от 4 до 5,2 ммоль/л;
- показатель у беременной через два часа после еды – не более 6,7 ммоль/л.
Более высокие показатели уровня сахара в крови должны вызвать сомнения и настороженность по поводу сахарного диабета при беременности.
- усилилась жажда, и, хотя вы выпиваете достаточное количество воды, во рту сохраняется ощущение сухости;
- резко увеличивается количество мочеиспусканий и количества выходящей жидкости;
- есть признаки небольшого похудения без видимых причин или наоборот — резкое усиление аппетита и быстрый набор веса;
- понижение тонуса, энергии, нежелание двигаться, повышенная утомляемость;
- зрение ухудшается, иногда возникает помутнение в глазах;
- повышенная сухость кожи и слизистых оболочек, зуд.
Некоторые из этих симптомов сложно отделить от здоровой беременности, поскольку усиление аппетита, жажды и количества мочеиспусканий, а также понижение тонуса характерно для положения будущей мамы. Именно поэтому контроль сахара в крови так важен.
Существуют определенные факторы риска, которые дают возможность развиться гестационному диабету:
- при ожирении, избыточной массе тела;
- при диагнозе сахарного диабета есть у близких родственников беременной;
- если возраст беременной более 35 лет;
- при рождении крупного ребенка (более 4 кг) от предыдущей беременности;
- при гестационном диабете в предыдущей беременности;
- при невынашивании предыдущих беременностей;
- при пороках развития у ранее рожденных детей, в случае мертворождений;
- при многоводии.
В случае, если вы отметили у себя хотя бы один фактор риска, сообщите об этом вашему гинекологу, чтобы он мог провести исследование уровня сахара в вашей крови натощак.
Если врач заметит какие-то отклонения (в анализе сахара крови, взятой из пальца, натощак показатели – от 4,8 до 6,0 ммоль/л: в анализе сахара крови, взятой из вены, натощак показатели – от 5,3 до 6,9 ммоль/л), он назначит специальный тест.
- утром натощак у вас берут пробу крови;
- через 5 минут вы выпиваете приготовленный раствор: 75 грамм сухой глюкозы, растворенной в 250-300 мл воды;
- через 2 часа делают повторную пробу крови и оценивают результаты.
- если показатель глюкозы крови, взятой из пальца натощак – 6,1 ммоль/л;
- если показатель глюкозы крови, взятой из вены натощак – 7 ммоль/л;
- если показатель глюкозы крови, взятой из пальца или из вены через 2 часа после нагрузки – 7,8 ммоль/л.
При нормальных показателях врач предложит вам провести глюкозотолерантный тест на 24-28 неделе беременности, поскольку в этот период будет расти уровень гормонов беременности. На этих сроках существует возможность предотвратить развитие пороков у плода.
- риск невынашивания беременности;
- пороки сердца и мозга;
- диабетическая фетопатия: крупные размеры плода или нарушение пропорциональности — крупный живот, но худые
конечности; - отеки тканей;
- избыточный подкожный жир;
- расстройства дыхательной системы;
- гипогликемия (аномально низкий уровень глюкозы в крови) новорожденных;
- кровь повышенной вязкости и возможность образования тромбов;
- недостаточное содержание кальция и магния в крови ребенка;
- желтуха.

- ежедневно контролировать уровень сахара в крови натощак и после еды с помощью глюкометра;
- регулярно сдавать анализ мочи и интересоваться у доктора его результатами;
- соблюдать диету, о которой расскажет доктор;
- следить за массой тела;
- ежедневно давать телу физические нагрузки по совету врача;
- при необходимости использовать инсулинотерапию;
- контролировать артериальное давление.
Если у вас обнаружили гестационный диабет, то протекание беременности при диабете потребует строгого пересмотра меню и режима питания.
Самое важное в меню и режиме питания:
- питайтесь в одно и то же время основными блюдами 3 раза в день, делайте перекусы 2-3 раза в день;
- в завтрак и последний перекус вечером включите около 40% сложных углеводов, свежие овощи, несладкие фрукты, травяные чаи;
- исключите из меню жирное, жареное, конфеты, белый сахар, выпечку, сладкие фрукты (банан, виноград, инжир, хурма и т. д.), продукты быстрого приготовления (сублимированные продукты из пакетиков, фаст-фуд);
- при утреннем токсикозе, прежде чем встать с постели, съешьте пару соленых крекеров (приготовьте их заранее);
- при приготовлении гарнира выбирайте крупы и макароны, богатые клетчаткой: она необходима диабетику для стимуляции работы кишечника, а также, чтобы препятствовать всасыванию в кровь лишнего сахара и жира;
- не злоупотребляйте насыщенными и «скрытыми» жирами, которые содержатся в колбасах, сосисках, свинине, баранине, копченостях;
- выбирайте постные сорта мяса (курицу, говядину, индейку) и старайтесь готовить их в запеченном виде или на пару;
- пейте чистую воду, не менее 8 стаканов в день;
- старайтесь реже употреблять продукты с высоким содержанием жиров: сыр, орехи, сливочное масло, сметану, семечки и т.д.;
- введите в меню максимум низкокалорийных овощей: сельдерей, огурцы, кабачки, грибы, редис, салат, помидоры, стручковую фасоль, цуккини, капусту;
- введите в меню топинамбур (земляную грушу), который называют «растительным инсулином»: добавляйте его в салаты, употребляйте в сваренном виде, пейте сок.
Если вы соблюдаете диету, но она не помогает: либо уровень сахара в крови остается высоким, либо в анализе мочи присутствуют кетоновые тела. Не следует опасаться привыкания к инсулину и отказываться от терапии: к современному человеческому инсулину привыкания не происходит, а после родов и выхода плаценты ваш организм уже не будет испытывать потребности в терапии.
С рождением малыша и выходом плаценты гестационный диабет чаще всего проходит (хотя в некоторых случаях он может развиться в сахарный диабет 2 типа). Если в результате диагноза плод оказался слишком крупным, кесарева сечения вряд ли получится избежать.
Хотя уровень сахара у новорожденного от матери с гестационным сахарным диабетом существенно понижен, грудное кормление способно его отрегулировать. Чтобы держать уровень сахара у младенца и матери под контролем, перед кормлением и через 2 часа после него его будут измерять. Когда показатели придут в норму — в контроле не будет необходимости.
- если вы уже пережили гестационный сахарный диабет в период предыдущей беременности, постарайтесь к следующей беременности привести вес в норму и приучить организм к регулярным физическим нагрузкам;
- предупреждайте врачей о вашем риске и избегайте приема препаратов, которые могут повысить инсулинорезистентность — глюкокортикоидов, никотиновой кислоты, некоторых противозачаточных (к примеру, прогестиновых контрацептивов).
Мы самый дружелюбный сайт для мам и ваших малышей. Вопросы и ответы на них, уникальные статьи от врачей и писателей — все это у нас 🙂
источник
Беременная женщина иногда получает диагноз гестационный диабет, который имеет неприятные последствия для ребенка. Болезнь возникает даже у людей с отличным здоровьем, ранее не испытывавших проблем с высокой глюкозой в крови. Стоит подробнее узнать о признаках заболеваниях, провоцирующих факторах и рисках для плода. Лечение назначается врачом, а его результаты тщательно отслеживаются до родов.
Иначе сахарный диабет беременных называется гестационным (ГСД). Возникает он при вынашивании плода, считается «преддиабетом». Это не полноценная болезнь, а лишь предрасположенность к нетолерантности к простым сахарам. Гестационный диабет у беременных считается показателем риска возникновения настоящего заболевания второго типа. Болезнь может исчезать после рождения малыша, но иногда развивается далее. Чтобы ее предотвратить, назначают лечение и тщательное обследование организма.
Причиной развития заболевания считается слабая реакция организма на собственный инсулин, производимый поджелудочной железой. Нарушение появляется из-за сбоя гормонального фона. Факторами возникновения диабета гестационного типа считаются:
- избыточная масса тела, нарушение обмена веществ, предожирение;
- наследственная предрасположенность к общему сахарному диабету в популяции;
- возраст после 25 лет;
- предыдущие роды закончились рождением ребенка от 4 кг веса, с широкими плечами;
- в анамнезе уже был ГСД;
- хроническое невынашивание;
- многоводие, мертворождение.
Отрицательным считается влияние сахарного диабета на беременность. Женщина, страдающая заболеванием, получает риск самопроизвольного аборта, позднего гестозного токсикоза, инфицирования плода и многоводия. На здоровье матери ГСД при беременности способен повлиять следующим образом:
- развитие гипогликемического недостатка, кетоацидоза, преэклампсии;
- осложнение сосудистых заболеваний – нефро-, нейро- и ретинопатии, ишемии;
- после родов в ряде случаев появляется полноценная болезнь.
Не менее опасными являются последствия гестационного диабета для ребенка. С увеличением сахаров в материнской крови наблюдается рост ребенка. Это явление вкупе с избыточной массой называется макросомией, приходится на третий триместр беременности. Размеры головы и мозга остаются нормальными, а крупные плечи могут вызвать проблемы при естественном проходе по родовым путям. Нарушение роста ведет к ранним родам, травмированию женских органов и ребенка.
Помимо макросомии, приводящей к незрелости плода и даже смерти, ГСД несет следующие последствия для ребенка:
- врожденные пороки организма;
- осложнения на первых неделях жизни;
- риск диабета первой степени;
- болезненное ожирение;
- нарушение дыхания.
Предотвратить развитие опасной болезни способно помочь знание норм сахара при гестационном диабете у беременных. Врачи рекомендуют женщинам в группе риска постоянно мониторить концентрацию глюкозы – до приема еды, по истечении часа после. Оптимальная концентрация:
- натощак и ночью – не менее 5,1 ммоль/литр;
- по истечении часа после пищи – не более 7 ммоль/л;
- процент гликированного гемоглобина – до 6.
Гинекологи выделяют следующие первоначальные признаки сахарного диабета у беременных женщин:
- увеличение массы тела;
- частое объемное мочеиспускание, запах ацетона;
- сильная жажда;
- быстрая утомляемость;
- отсутствие аппетита.
Если сахарный диабет беременных не контролировать, то заболевание способно вызвать осложнения с отрицательным прогнозом:
- гипергликемия – резкие скачки сахаров;
- спутанность сознания, обмороки;
- высокое давление, боли в сердце, инсульт;
- поражение почек, кетонурия;
- снижение функциональности сетчатки глаз;
- медленное заживление ран;
- инфекции тканей;
- онемение ног, потеря чувствительности.
Выявив факторы риска или симптомы болезни, врачи проводят оперативную диагностику гестационного сахарного диабета. Производится сдача крови натощак. Оптимальные уровни содержания сахара колеблются в пределах:
- из пальца – 4,8-6 ммоль/л;
- из вены – 5,3-6,9 ммоль/л.
Когда предыдущие показатели не укладываются в норму, проводят глюкозотолерантный анализ на сахарный диабет при беременности. Тест включает два измерения и нуждается в выполнении правил обследования больной:
- за трое суток до анализа не меняйте режим питания, придерживайтесь обычной физической нагрузки;
- за ночь до теста не рекомендуется ничего есть, анализ делается натощак;
- берется кровь;
- в течение пяти минут больная принимает раствор из глюкозы и воды;
- через два часа еще берется проба крови.
Диагноз манифестный (проявляющийся) ГСД ставится согласно установленным критериям концентрации глюкозы в крови по трем лабораторным пробам:
- из пальца натощак – от 6,1 ммоль/л;
- из вены натощак – от 7 ммоль/л;
- после принятия глюкозного раствора – свыше 7,8 ммоль/л.
Определив, что показатели в норме или низкие, врачи назначают тест повторно в период 24-28 недель, потому что тогда возрастает уровень гормонов. Если провести анализ раньше – ГСД можно не выявить, а позже – уже нельзя предотвратить появление осложнений у плода. Некоторые врачи проводят исследование с разным количеством глюкозы – 50, 75 и 100 г. В идеале сделать глюкозотолерантный анализ нужно еще при планировании зачатия.
Когда лабораторные пробы показали ГСД, назначается лечение сахарного диабета при беременности. Терапия заключается в:
- правильном питании, дозировании углеводной пищи, повышении белков в рационе;
- нормальной физической активности, ее рекомендовано повысить;
- постоянном гликемическом контролировании сахаров в крови, кетоновых продуктов распада в моче, давления;
- при хронической повышенной концентрации сахара назначается инсулинотерапия в виде инъекций, помимо нее других лекарств не назначают, потому что сахаропонижающие таблетки отрицательно действуют на развитие ребенка
Если гестационный диабет при беременности длителен, а сахар не снижается, назначается инсулинотерапия с целью предотвращения развития фетопатии. Также инсулин принимают при нормальных показаниях сахара, но при выявлении избыточного роста плода, отека его мягких тканей и многоводия. Инъекции препарата назначают на ночь и натощак. Точный распорядок приема узнайте у эндокринолога после консультации.
Одним из пунктов лечения заболевания считается диета при гестационном диабете, которая помогает удерживать нормальный сахар. Существуют правила, как снизить сахар при беременности:
- исключите из меню колбасные изделия, копчености, жирное мясо, отдавайте предпочтение постной птице, говядине, рыбе;
- кулинарная обработка пищи должна включать запекание, варку, использование пара;
- ешьте молочные продукты с минимальным процентом жирности, откажитесь от сливочного масла, маргарина, жирных соусов, орехов и семечек;
- без ограничений допускается употреблять овощи, зелень, грибы;
- ешьте часто, но мало, каждые три часа;
- суточная калорийность не должна превышать 1800 ккал.
Чтобы родоразрешение при гестационном сахарном диабете прошло нормально, нужно выполнять предписания врача. Опасностью для женщины и малыша может стать макросомия – тогда естественные роды невозможны, назначается метод кесарева сечения. Для матери роды в большинстве ситуаций означают, что сахарный диабет во время беременности больше не опасен – после выхода плаценты (раздражающего фактора) опасность проходит, а полноценная болезнь развивается в четверти случаев. Полтора месяца после рождения малыша количество глюкозы должно измеряться регулярно.
источник