Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
С двенадцатой недели (по акушерскому сроку) вся дальнейшая беременность считается акушерскими неделями, то есть по акушерскому сроку. Эмбриональный срок больше не указывается, так как становится фактически не нужным, ведь все показатели нормального развития, с которыми сравнивается фактическое состояние плода, разработаны для акушерского срока. К двенадцатой неделе уже, как правило, были произведены УЗИ-исследования, срок беременности уточнен, и с данными уточнениями он считается акушерским.
В дальнейшем проводится еще один контроль срока беременности по первым шевелениям плода, которые первобеременными женщинами ощущаются в конце двадцатой недели, а повторнобеременными – в конце восемнадцатой. Следовательно, если женщина вынашивает первого ребенка (даже если ранее были беременности, окончившиеся абортами или выкидышами ранее 13-й недели), то ощущение шевелений плода считается концом двадцатой недели беременности. Если женщина вынашивает второго, третьего и т.д. ребенка, то ощущение шевелений считается концом восемнадцатой недели.
Малыш уже сильно вырос, длина его тела на разных днях двенадцатой недели беременности составляет 60 – 90 мм (в среднем к окончанию двенадцатой неделе длина плода составляет 82 плюс-минус 4,1 мм), а масса тела к концу этой недели в среднем равна 19 плюс-минус 0,8 г (в течение недели растет от 13 до 20 г). С двенадцатой недели длина плода и скорость его роста являются более важными показателями, чем вес, так как масса может значительно колебаться в зависимости от характера питания матери и генетически обусловленной конституции (тонкокостный худенький тип, ширококостный плотный тип тела и т.д.).
На двенадцатой неделе плод уже фактически является человеком в миниатюре. Практически все органы сформированы, и в дальнейшем будут только расти и развиваться, осваивая функции, которые будут нужны после появления на свет. На данном сроке на пальцах уже выросли ногти, а на подушечках формируется уникальный папиллярный узор (так называемые отпечатки пальцев). Происходит обновление эпидермиса по всему телу, а на вновь выросшем верхнем слое кожи образует пушок на тех участках, где в будущем будут расти волосы, брови, ресницы, борода и усы.
За счет активного развития мозга плод приобретает способность двигать всеми мышцами, в том числе самыми маленькими. На двенадцатой неделе плод тренирует различные мышцы: мышцы тела и конечностей тренируются за счет кувырков, переворотов, шевелений и сгибаний в суставах ручек и ножек; мышцы лица плод тренирует, делая различные гримасы, открывая и закрывая рот, складывая губы в разные фигуры, посасывая палец во рту. Такие тренировки мышц позволяют ребенку еще до рождения научиться управлять ими.
Кишечник на двенадцатой неделе полностью перемещается в брюшную полость и совершает активные перистальтические движения, как бы тренируясь на будущее, так как в настоящее время кишечные сокращения совершенно не нужны, ведь питательные вещества поступают к плоду в готовом виде через кровь, их не нужно переваривать и усваивать из продуктов.
Гипофиз начинает выработку гормонов, управляющих работой других эндокринных органов, среди которых яичники, поджелудочная железа, надпочечники и т.д. А щитовидная железа захватывает йод, и также начинает вырабатывать гормоны.
В крови плода появляются лейкоциты, что является отражением совершенствования иммунной системы.
Сердце, почки и нервная система уже сформированы полностью и полноценно работают, осуществляя все присущие им функции.
Плацента на двенадцатой неделе полностью взяла на себя функцию выработки гормонов, поддерживающих течение беременности, а желтое тело в яичниках, которое ранее выполняло эту функцию, полностью редуцировалось (отмерло). Пуповина стала длиннее, что позволяет плоду свободно двигаться в околоплодных водах, развивая свои мышцы и тренируя нервную систему. Пока движения плода неосознанные, сугубо инстинктивные, но скоро он научится управлять мышцами и станет способен совершать движения вполне осознанно, например, в ответ на громкие звуки или прикосновения к животу матери.
Если же имеются какие-либо отклонения от нормы, то врач указывает возможные причины этого. На двенадцатой неделе можно определить грубые хромосомные дефекты (синдром Дауна, синдром Эдвардса), для чего собственно и проводится скрининговое УЗИ именно на этом сроке. На более ранних или поздних сроках беременности выявить хромосомные нарушения уже сложнее, поэтому врачи настоятельно рекомендуют делать скрининговое УЗИ на 12 – 13 неделе.
Если в ходе УЗИ выявляют синдром Дауна или другие генетические дефекты плода, то об этом сообщают женщине, и далее она с мужем или членами семьи принимает решение о прерывании или сохранении беременности.
Если женщина уже встала на учет в консультации, то на двенадцатой неделе ей назначают следующие анализы:
- Тесты биохимического скрининга (уровень ХГЧ и РАРР-А в крови);
- Общий анализ мочи с количественным определением уровня белка;
- Общий анализ крови;
- Анализ на наличие антител к резус-фактору и белкам системы АВ0 (сдается только женщинами, имеющими отрицательный резус-фактор крови).
Общий анализ мочи с определением количества белка необходим для выявления тяжелых осложнений беременности (гестоз, риск преэклампсии и эклампсии). Общий анализ крови используется для выявления анемии.
Тесты биохимического скрининга предназначены для оценки того, нормально ли развивается плод, и есть ли у него какие-либо генетические дефекты. Дело в том, что при генетических дефектах у плода или нарушении его развития уровень ХГЧ и РАРР-А в крови оказывается выше или ниже нормы. Соответственно, если уровень ХГЧ и РАРР-А в норме, то плод здоров и нормально развивается. Если же концентрация этих веществ оказывается выше или ниже нормы, то это является признаком генетических дефектов или патологии развития.
Однако ненормальные уровни ХГЧ и РАРР-А не являются стопроцентно точным признаком генетических дефектов или нарушения развития плода – они только ориентировочные, приблизительные маркеры, позволяющие выявить женщин, у которых высок риск вынашивания ребенка с отклонениями. Поэтому не нужно расстраиваться, если биохимические скрининговые тесты оказались не в норме, так как это не обязательно означает, что ребенок имеет отклонения в развитии. Чтобы точно выяснить, имеются ли генетические дефекты у плода, после того, как получены ненормальные результаты уровней ХГЧ и РАРР-А, врач направляет женщину на генетическое тестирование, для которого берут ворсины хориона. Далее проводят генетическое картирование ворсин хориона, по результатам которого генетик уже со 100%-й точностью указывает, имеются ли у плода генетические синдромы или заболевания.
Скрининговое УЗИ и биохимические тесты наиболее информативны на 12 – 13 неделях, поэтому оптимально их произвести именно в этот срок беременности. А поскольку проводится выявление генетических дефектов одновременно двумя методами (УЗИ + биохимический анализ), данная процедура носит название двойного скрининга.
Если женщина к двенадцати неделям еще не встала на учет в женскую консультацию, то это необходимо сделать. При постановке на учет, вне зависимости от срока беременности, на котором это делает женщина, в обязательном порядке сдаются следующие анализы (это утверждено протоколом Министерства здравоохранения):
- Общий анализ мочи (при наличии хронических заболеваний почек или мочевого пузыря – дополнительно анализ мочи по Нечипоренко);
- Общий анализ крови;
- Кал на яйца глист;
- Биохимический анализ крови (уровень сахара в крови, общий белок, белковые фракции, билирубин, мочевина, креатинин, холестерин, триглицериды, АсАТ, АлАТ, щелочная фосфатаза);
- Кровь на группу и резус-фактор;
- Коагулограмма (тромбоциты, АЧТВ, ПТИ, МНО, ТВ, фибриноген);
- Бактериальный посев мочи;
- Гинекологический мазок и бакпосев отделяемого влагалища;
- Мазок на цитологию (по Папаниколау);
- Исследование на половые инфекции (проводится до 16-ти недель беременности);
- Анализы на опасные инфекции (ВИЧ, сифилис, гепатиты);
- Анализ генотипа у врача-генетика (для женщин старше 35 лет).
Все вышеперечисленные анализы должны быть обязательно сданы до родов, поскольку в противном случае женщину поместят рожать в обсервационное отделение. В этом отделении лежат необследованные женщины, а потому соседство может оказаться не самым приятным, так как не следят за беременностью и не обследуются обычно асоциальные личности (наркоманки, алкоголички и т.д.).

Так, при наличии белка в моче врач ставит диагноз высокого риска преэклампсии. В таком случае гинеколог назначает прием кальция по 1 г в сутки и Аспирина по 75 – 125 мг в сутки для профилактики и снижения риска преэклампсии. При низком уровне гемоглобина врач ставит диагноз анемии и выписывает препараты железа.
Кроме того, во время второго визита врач проводит общий осмотр женщины (обязательно осматриваются ноги на предмет наличия варикозного расширения вен), измеряет артериальное давление, фиксирует рост и вес, вычисляет прибавку массы тела. Если давление повышено, то рекомендуется проконсультироваться у терапевта, и если будет подтверждена гипертоническая болезнь, то назначаются антигипертензивные препараты, которые нужно будет принимать в течение всей беременности. При варикозном расширении вен врач порекомендует носить компрессионный трикотаж, а для его подбора даст направление на консультацию флеболога или хирурга.
При отсутствии жалоб на дискомфорт в половых органах гинекологический осмотр при второй явке в консультацию обычно не проводится.
В ходе беседы врач указывает, какие симптомы являются опасными и тревожными для данной конкретной женщины и акцентирует внимание на том, что при их появлении нужно немедленно вызывать «Скорую помощь» или в кратчайшие сроки обращаться к гинекологу.
Уже с двенадцатой недели можно начинать подготовку к родам. С этой целью врач рекомендует посещать курсы психофизиопрофилактики и занятия по лечебной физкультуре для беременных. Также врач обращает внимание на то, что не нужно стараться много лежать и не двигаться, ведь во время родов женщине понадобятся силы, выносливость и достаточная тренированность мышц и легких, а для этого нужны постоянные занятия. Для тренировки организма в качестве предродовой подготовки прекрасно подходят прогулки на свежем воздухе, занятия аквааэробикой или несложной йогой.
Если беременность протекает нормально, то врач назначит дату следующего планового посещения через месяц, то есть примерно на 16 – 17 неделе. До этого момента, если женщину ничего не будет беспокоить, ей не нужно ходить в консультацию.
Вообще, посещения консультации при нормальном течении беременности – не такие частые. Так, в сроке до 28 недель консультацию нужно посещать один раз в месяц, с 28 по 37 неделю – по два раза в месяц, и с 37 недели и до родов – по одному разу в неделю. Но если беременность протекает с осложнениями, то частота визитов определяется врачом на основании состояния женщины и плода, а также эффективности проводимого лечения.
Соответственно, на двенадцатой неделе практически все женщины начинают чувствовать себя намного лучше. Помимо явлений токсикоза, проходят перепады настроения, сонливость, усталость, раздражительность, плаксивость. Вообще поведение и реакции женщины на любые события становятся спокойными и взвешенными, больше нет взрывных реакций, беспричинных переходов от эйфории к крайней подавленности и т.д.
К сожалению, явления токсикоза проходят к 12-й неделе только у большинства женщин, вынашивающих одного ребенка. У некоторых женщин, беременных одним плодом, явления токсикоза продолжаются до 16-й недели беременности. А женщины, вынашивающие двойню или тройню, должны быть готовы к тому, что токсикоз неизбежно продлится примерно до 16-й недели.
С двенадцатой недели вес женщины будет неизбежно увеличиваться примерно на 500 г в неделю, что считается нормой. Более точную информацию об индивидуальном изменении веса беременной можно вычислить с помощью калькулятора беременности, представленного внизу страницы.
Объем крови увеличивается еще больше, в основном за счет плазмы, вследствие чего наблюдается физиологическое разведение крови, при котором уровень гемоглобина снижается на несколько единиц. Однако это не истинная анемия, а простое разведение крови, когда на фоне оставшегося неизменным количества эритроцитов резко добавился объем жидкости, в которой они плавают. Таким образом, концентрация эритроцитов уменьшилась не в абсолютном, а в относительном значении. Такое явление носит название физиологического разведения крови во время беременности. Именно поэтому анемия диагностируется у беременных женщин, когда уровень гемоглобина падает ниже 110. То есть, учитывается физиологическое разведение крови, и норма гемоглобина соответственно этому процессу снижается.
Частые мочеиспускания к двенадцатой неделе обычно исчезают, а легкие начинают работать интенсивнее, из-за чего женщина часто и глубоко дышит, и иногда мучается из-за ощущения нехватки воздуха.

Температура тела на двенадцатой неделе у части женщин нормализуется, а у других остается субфебрильной (не более 37,2 o С). Соответственно, субфебрильная температура тела на данном сроке гестации может быть как вариантом нормы, так и признаком инфекционно-воспалительного процесса, протекающего в организме. Чтобы понять, нормальная или патологическая температура у женщины, необходимо сдать общий анализ крови. Если количество лейкоцитов и СОЭ в норме (менее 25), то температура является просто индивидуальной особенностью данной женщины, и через некоторое время она снизится до нормы. Если же количество лейкоцитов выше нормы и СОЭ ниже нормы (менее 25), то температура является признаком инфекции. В такой ситуации нужно обследоваться и выяснить, в каком органе протекает воспалительный процесс, после чего провести курс лечения.
С двенадцатой недели беременности актуальной становится проблема запоров, которые останутся до самого конца беременности, и будут в основном обусловлены сдавлением кишечника растущей маткой. Из-за такого сдавления продвижение каловых масс по кишке замедляется, и возникают запоры.
Матка на двенадцатой неделе выходит в брюшную полость, так как малый таз больше не вмещает существенно увеличившийся орган. А это значит, что дальнейший рост матки будет происходить за счет растягивания и увеличения объема живота. То есть с двенадцатой недели у женщины будет увеличиваться живот, и скоро всем станет видно, что она беременна.

С двенадцатой недели беременности у женщины изменяется пигментация кожи – появляется полоска на животе, идущая от пупка к лобку («тещина дорожка»), на коже тела и лица могут появиться белесоватые или темные пигментные пятна, соски и ареолы темнеют. Такое изменение пигментации нормально, и пройдет после родов.
Подробнее о признаках беременности

Патологическими являются выделения с примесями гноя, слизи, крови, с хлопьями, пузырьками или частичками, напоминающими зерна творога, а также окрашенные в желтый, зеленый или сероватый цвет. Как правило, такие патологические выделения являются признаком какой-либо инфекции половых путей, что требует квалифицированного и правильного лечения. Поэтому при появлении таких выделений необходимо срочно обратиться к врачу. Если половые инфекции не лечить, то их возбудители могут со временем проникнуть в матку и инфицировать плод, что, естественно, отрицательно скажется на его росте и развитии.
Также патологическими являются кровянистые или коричневые выделения, поскольку чаще всего они появляются при угрозе выкидыша. Если такие выделения еще и сопровождаются болями в животе или пояснице, то это свидетельствует о высоком риске самопроизвольного аборта. В такой ситуации, при появлении кровянистых выделений с болями в животе, необходимо вызывать «Скорую помощь» и госпитализироваться в больницу.
Кровянистые выделения после полового акта или гинекологического обследования, не сочетающиеся с болями в животе, обычно являются признаком эрозии шейки матки, что также требует обращения к врачу, но не настолько срочного, как при угрозе выкидыша.
Подробнее о выделениях из влагалища
Выделение крови из влагалища в любом количестве в течение более двух часов считается кровотечением. На двенадцатой неделе кровотечение из влагалища может быть обусловлено угрозой выкидыша, начавшимся самопроизвольным абортом, отслойкой плаценты, внематочной беременностью, эрозией шейки матки, опухолями половых органов (миома матки) или инфекционными заболеваниями (трихомониаз).
Если кровотечение обусловлено инфекцией, эрозией шейки матки или опухолями половых органов, то оно, как правило, не сопровождается болями в животе и возникает после проникновения во влагалище, например, после полового акта или гинекологического обследования. В такой ситуации нужно в кратчайшие сроки обратиться к врачу, но немедленная госпитализация в больницу не требуется, так как угрозы для жизни женщины и плода обычно нет.
Угроза выкидыша, начавшийся аборт, отслойка плаценты или внематочная беременность всегда вызывают кровотечения, сочетающиеся с сильными схваткообразными тянущими болями внизу живота или/и в области поясницы, и при их появлении следует немедленно вызывать «Скорую помощь», так как женщине необходима срочная помощь.
Матка выходит в брюшную полость своим верхним концом, который называется дном, вследствие того, что выросший орган уже не помещается в пределах малого таза. Если в этот период женщина попытается прощупать живот над лобковой костью, то она, скорее всего, сможет почувствовать плотное дно матки, выступающее на 1 – 1,5 см над лобком. В дальнейшем дно матки будет подниматься все выше, а живот увеличиваться все больше.
На двенадцатой неделе беременности живот округляется и начинает увеличиваться в размерах. Причем в первую очередь сглаживается талия за счет расширения боков, а выпирание живота вперед еще незначительное и практически незаметное. Однако некоторые опытные женщины или врачи уже могут заметить увеличение живота даже под одеждой. В этот период, если женщина ляжет на спину, ее живот не провалится, как это было до зачатия. Он только немного уплостится и останется на уровне грудины, а с боков появятся выпирающие части. По этому признаку можно безошибочно понять, что женщина беременна.

Иногда женщина может ощущать неприятные спастические боли в животе, связанные со сдавлением кишечника. Такие боли также нормальны, и их легко распознать по сопутствующему наличию вздутия живота или запору.
Также в норме с двенадцатой недели беременности женщина может ощущать боли в пояснице, возникающие по причине смещения центра тяжести и отклонения спины назад при ходьбе из-за увеличивающегося живота, «тянущего» тело вперед. Кроме того, эпизодические и не очень сильные боли в пояснице могут быть связаны с размягчением связок и дисков позвоночника, что необходимо для обеспечения их большей подвижности, важной в процессе родов. Ведь когда ребенок будет проходить по половым путям, ему необходимо достаточно места, и если мягкие ткани могут растянуться, то кости не тянутся. А чтобы увеличить ширину родовых путей, кости должны немного разойтись, и именно для этого в течение всей беременности происходит размягчение дисков и связок позвоночника, что позволит им расходиться в момент, когда это будет необходимо.
Кроме того, боли в пояснице могут быть обусловлены инфекционно-воспалительным заболеванием мочевого пузыря. Они обычно сочетаются с наличием лейкоцитов, эритроцитов или бактерий в моче.
Поскольку боли в пояснице могут быть и патологическими, и нормальными, то при их появлении рекомендуется обратиться к врачу, чтобы он установил причину болевых ощущений и, при необходимости, назначил лечение.
Помимо нормальных, могут быть и патологические боли в животе, свидетельствующие об угрозе выкидыша, аппендиците и других заболеваниях органов брюшной полости. Патологическими являются боли, имеющие тянуще-ноющий характер, длящиеся дольше 2 – 3 часов подряд и, возможно, сочетающиеся с коричневыми или кровянистыми выделениями из влагалища. Такие боли свидетельствуют об угрозе выкидыша, и при их появлении следует немедленно госпитализироваться в больницу.
Также патологическими являются любые острые, кинжальные, резкие боли в животе, не проходящие в течение получаса, нарастающие с течением времени или сочетающиеся с повышением температуры тела. Подобные боли могут быть признаком аппендицита или острого заболевания других органов брюшной полости. При появлении таких болей необходимо срочно госпитализироваться в больницу для проведения необходимого лечения.
12 неделя: развитие плода. Причины выкидыша и сохранение беременности (рекомендации акушера-гинеколога) – видео
Если у женщины отсутствует угроза выкидыша, беременность не многоплодная (двойня, тройня и т.д.) и плацента расположена не низко, то она может заниматься сексом. Интимные сношения могут быть не просто приятны, но даже полезны, так как вызывают приток крови к половым органам и улучшают снабжение плода кислородом и питательными веществами. Единственные ограничения, которые нужно соблюдать при вступлении в сексуальные контакты во время беременности – это не практиковать жесткий и грубый секс, избегать давления на живот и выбирать простые и удобные позы. Если в какой-то позе женщина ощущает дискомфорт при половом сношении, то ее следует поменять на другую, в которой станет чувствоваться только удовольствие.
Иногда после полового акта у женщины могут возникать судороги, но если они проходят в течение получаса, то это вариант нормы. Если же судороги не прошли через полчаса после секса, то нужно вызывать «Скорую помощь».


Пить можно сколько хочется, но только полезные напитки – воду, компоты, морсы, соки и т.д. Желательно не пить крепкий чай и кофе, или ограничить их употребление 1 – 2 чашками в сутки.
Алкоголь на двенадцатой неделе лучше не употреблять, поскольку этиловый спирт – это токсичное вещество, которое может негативно повлиять на рост и развитие плода. Хотя многие врачи полагают, что бокал вина или стакан пива не повредят плоду, все же рекомендуется вовсе исключить алкогольные напитки из рациона, так как их действие может быть непредсказуемым. У одних женщин регулярное употребление алкоголя во время беременности не скажется отрицательно на плоде, а у других даже однократное выпивание вина или пива может привести к фатальным последствиям в виде нарушения роста и развития малыша. Поэтому лучше не рисковать, и отказаться от алкоголя на весь период беременности.
Подробнее о питании

В остальном простуду, грипп или ОРВИ при беременности нужно лечить простыми народными методами:
1. Следует соблюдать постельный режим.
2. Для снижения температуры обтирать тело тряпочкой, смоченной в прохладной воде.
3. Для улучшения самочувствия, ускорения выздоровления и снижения температуры пить большое количество теплых напитков – морсов, компотов, молока с маслом и т.д.
4. Для устранения боли в горле и заложенности носа необходимо полоскать горло и промывать нос солевым раствором.
| Группа препаратов | Какие лекарства можно принимать на десятой неделе беременности |
| Жаропонижающие препараты (от температуры) | Лекарства на основе парацетамола (Акамол-Тева, Далерон, Ифимол, Калпол, Панадол, Лупоцет и др.), ибупрофена (Бонифен, Бруфен, Ибупром, Ибусан, Ипрен, Нурофен и др.) или ацетилсалициловой кислоты (Аспирин, Ацетилсалициловая кислота). |
| Противокашлевые средства (для подавления сухого мучительного кашля без мокроты) | Лекарства на основе декстрометорфана (Акодин, Падевикс, Парацетамол ДМ, Туссин плюс). В настоящее время исследованиями установлено, что декстрометорфан безопасен в течение всей беременности. Но раньше считалось, что его нельзя использовать в первом триместре. Поэтому в некоторых инструкциях, в которые производители не внесли своевременно изменений, до сих пор указано, что препараты противопоказаны в первом триместре. Эта информация неверная, устаревшая, на самом деле декстрометорфан можно принимать и в первом триместре, то есть и на 12-й неделе. |
| Препараты от насморка и заложенности носа | Разрешены только препараты для местного применения (капли в нос или спреи) на основе псевдоэфедрина, фенилэфрина (Виброцил, Оринол Плюс, Ринопронт и т.д.), ксилометазолина и оксиметазолина (Для Нос, Галазолин и т.д.). |
| Антигистаминные препараты (от аллергии) | Только препараты, принадлежащие к III поколению антигистаминных средств (Аллегра, Дезлоратадин, Норастемизол, Телфаст, Эриус и др.). |
| Отхаркивающие средства (для выведения мокроты при влажном кашле) | Средства на основе гвайфенезина или бромгексина (Бронхикум, Бронхипрет, Гербион, Геделикс и др.). |
| Препараты для купирования головной боли | Препараты на основе дротаверина (Но-Шпа, Дротаверин и др.), папаверин или сульфат магния (магнезия). |
| Противорвотные средства | Препараты Дроперидол, Церукал, Торекан. |
| Антациды (средства для купирования изжоги) | Средства на основе алюминия и магния гидроксида (Алмагель, Алюмаг, Гастрацид, Маалокс, Фосфалюгель). |
| Противогрибковые препараты (средства для лечения кандидоза) | Исключительно местные формы лекарственных препаратов – свечи, крема, таблетки для введения во влагалище (Клотримазол, Микогал, Миконазол, Натамицин, Нистатин, Сертаконазол, Эконазол). |
| Противогеморройные средства | Исключительно формы для местного применения – свечи, крема, таблетки для введения в прямую кишку (Гепатромбин, Добезилат кальция, Проктогливенол, Релиф, Троксевазин, Эскузан). |
| Препараты от запора | Препараты на основе лактулозы (Дюфалак, Порталак, Нормазе и др.). |
| Противодиарейные средства (лекарства от поноса) | Пробиотики (Линекс) или сорбенты (Смекта). |
| Антибиотики | Только группы пенициллина (Амоксициллин, Амоксиклав) и цефалоспоринов (Цефуроксим, Цефалексин), а также Нитрофурантоин. |
>
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Если беременность протекает без осложнений, мама чувствует себя хорошо, то впервые она сможет взглянуть на своего кроху во время первого скрининга примерно в 12 недель беременности. О том, что собой представляет скрининговое исследование на этом сроке, мы расскажем в этой статье.
Скринингов за беременность проводится три. Самый первый Минздравом рекомендовано проводить на сроке в 11-13 недель, оптимальной считается именно 12 неделя. Затем скрининговое исследование проходят во втором и третьем триместрах (на 16-24 неделе и на 30-36 неделе).
Обследование, которое проводится в самом начале процесса вынашивания малыша включает в себя УЗИ, а также биохимический анализ крови на содержание гормона ХГЧ и белка РАРР-А. По ряду характерных маркеров, которые обнаруживаются в кабинете ультразвуковой диагностики, а также по концентрации гормонов и белков в анализах беременной делается предварительный расчет рисков появления у данной женщины малыша с неизлечимыми и смертельными генетическими патологиями.
Этот этап пренатальной диагностики позволяет выявить женщин, у которых наиболее вероятно рождение карапуза с синдромом Дауна, синдромами Тернера и Корнелии де Ланге, синдромом Патау, синдромом Эдвардса, грубыми дефектами нервной трубки, а также другими аномалиями развития, которые не оставляют ни малейшего шанса на излечение и нормальную жизнь.
Раньше скрининг проводили только тем беременным, которые относятся к группе риска – женщинам, которым уже исполнилось 35 лет и старше, забеременевшим от кровного родственника, тем, у кого ранее уже появлялись на свет дети с генетическими проблемами или женщинам, которые имеют родственников с наследственными болезнями со своей стороны или стороны мужа. Если будущая мама принимала лекарственные препараты, которые запрещены во время вынашивания ребенка на ранних сроках, ей также назначалось скрининговое исследование.
Сейчас эту диагностику назначают всем без исключения представительницам прекрасного пола в «интересном положении». Конечно, женщина может по личным соображениям и отказаться от скрининга, но делать это не совсем разумно, ведь обследование само по себе никого ни к чему не обязывает.
Следует отметить, что по результатам скрининга при беременности в 12 недель никто не будет ставить никаких диагнозов. Это не входит в задачи скринингового исследования. Женщине лишь рассчитают индивидуальные риски родить больного малыша, а здоров ли они, можно будет установить другими методами, которые будут порекомендованы акушером и генетиком в том случае, если риски окажутся высокими.
Первый скрининг считается самым важным и информативным. Проводят его бесплатно в консультации по месту жительства, направления на анализ крови и талончик в кабинет УЗИ выдает врач, к которому женщина встала на учет по беременности.
При прохождении перинатального обследования первого триместра очень важно соблюсти строгий порядок действий. Ультразвуковая диагностика и сдача крови из вены планируется на один день с тем расчетом, чтобы временной промежуток между двумя этими действиями был минимальным.
Обычно сначала проходят обследование в кабинете УЗИ, а затем с заполненным бланком следуют в процедурный кабинет, чтобы сдать кровь. Однако в некоторых консультациях порядок обратный. В любом случае, оба обследования проходятся строго в один день.
Чтобы на результаты теста не повлияли негативные факторы, к которым относятся биохимические изменения крови, скопление газов в кишечнике, женщине рекомендуется тщательно подготовиться к диагностике. За два дня следует сесть на непродолжительную диету – не есть жирную и очень сладкую пищу, жареное и копченое, за шесть часов до анализа крови не стоит есть вообще. Анализ крови сдают натощак.
Перед УЗИ за пару часов следует принять «Смекту» или «Эспумизан», чтобы избавиться от кишечных газов, которые являются верными спутниками беременности, поскольку они могут давить на органы малого таза и результаты УЗИ могут оказаться неточными.
УЗИ в 12 недель проводят транвагинальным датчиком; второй способ – по животу, пока не дает четкой картинки и представления о происходящем внутри матки.
В назначенный день женщина приходит в кабинет своего акушера-гинеколога, проходит взвешивание, ей измеряют рост и заполняют подробную анкету. Чем больше в ней будет данных, тем точнее будут рассчитаны риски. В анкету вносят данные о предыдущих беременностях, выкидышах, абортах, возрасте и весе женщины, данные о ее вредных привычках (курение, алкоголь), информация о муже и состоянии здоровья близких родственников.
Затем будет УЗИ, а потом сдача крови. Общие результаты внесут в единый бланк, особая программа «сравнит» генетический портрет беременной вместе с ее анализами с «портретами» дам с большими рисками родить больного малыша. В результате выдадут индивидуальный расчет.
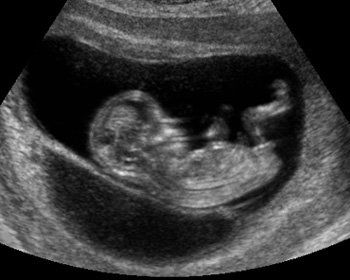
В кабинете УЗИ врач изучит малыша, определит, все ли с ним хорошо, в каком месте маточной полости он закрепился, а также проверят кроху на наличие маркеров, которые показывают высокую вероятность рождения ребенка с генетическими синдромами. На 12 неделе будущая мама сможет увидеть своего ребенка, послушать, как бьется его маленькое сердце, а также увидеть движения плода, которые она пока физически не ощущает.
Врач в протоколе скринингового исследования первого триместра обязательно укажет, сколько плодов визуализируется в полости матки, проявляют ли они признаки жизнедеятельности, а также опишут основные размеры, которые позволят уточнить сроки «интересного положения» и узнать, как протекает развитие крохи.
Показатели нормы развития в 12 недель таковы:
Окружность головы плода (ОГ) – 58-84 мм, наиболее часто – 71 мм.
Копчико-теменной размер (КТР) – 51-59 мм, наиболее часто – 55 мм.
Бипариентальный размер головки (БПР) – 18-24 мм, наиболее часто – 21 мм.
Частота сердечных сокращений (ЧСС) – 140-170 ударов в минуту.
Двигательная активность – присутствует.
Кроме того, доктор определяет два важнейших для диагностики генетических патологий маркера – толщину воротникового пространства и наличие у крохи носовых косточек. Дело в том, что у деток с грубыми пороками развития шейная складка увеличена за счет подкожной жидкости (отечности), а нос уплощен. Рассмотреть остальные лицевые кости сумеет только через полтора-два календарных месяца.
ТВП (толщина воротникового пространства) в 12 недель при отсутствии патологий не выходит за границы диапазона 0,7-2,5 мм. Если у малыша этот параметр превышен незначительно, будущей маме могут порекомендовать пройти УЗИ повторно через неделю. Если ТВП существенно превышает верхние границы нормы, потребуется дополнительное обследование, риски родить больного малыша повышаются. Речь идет о превышении от 3,0 мм и выше.
Носовые косточки разглядеть бывает гораздо сложнее, они не всегда визуализируются в 12 недель, плод может расположиться к датчику врача спиной и упорно не желать развернуться и дать измерить свой носик. Если это сделать удалось, нормальными значения длины костей носа на этом сроке считаются значения, которые не выходят на границы диапазона 2,0-4,2 мм.
Если доктор указал, что в 12 недель эти косточки не визуализируются или их размеры меньше 2 мм, программа, рассчитывающая риски, повысит индивидуальные вероятности появления на свет ребенка с синдромом Дауна, Тернера, Патау.
На самом деле, у малыша может быть просто маленький миниатюрный нос, который пока сложно запечатлеть в численном значении, особенно на старом УЗИ-сканере с невысокой четкостью изображения.
Теоретически в 12 недель уже можно попытаться определить пол ребенка, ведь наружные половые органы сформированы, и если малыш удобно расположен и открыт взгляду диагноста, вполне могут быть замечены. Однако не стоит ждать от врача гарантий того, что родится именно мальчик или девочка. Пол на этом сроке может назваться только предположительно (вероятность точного попадания равна примерно 75-80%). Более точно доктор оценит половые признаки малыша на следующем УЗИ, после 16-17 недель беременности.
Дополнительно на УЗИ в конце первого триместра оценивают вероятные угрозы прерывания вынашивания – утолщенные стенки матки могут говорить о наличии гипертонуса, а также состояние шейки матки, маточных труб, цервикального канала.
В анализе венозной крови беременной лаборант выявляет количество содержащихся в ней гормона ХГЧ и белка плазмы РАРР-А. Из -за того, что оцениваются только два компонента крови, тест первого скрининга называется «двойным тестом». Результаты этого исследования, в отличие от данных УЗИ, которые женщине выдают сразу после прохождения, придется подождать от нескольких дней до нескольких недель – это зависит от того, насколько большая очередь выстроилась на исследование в аккредитованной медико-генетической лаборатории.
Какие цифры будут в результате анализов, можно только догадываться, поскольку отдельные лаборатории используют при расчетах собственные нормы. Для упрощения расшифровки принято говорить о норме РАРР-А и ХГЧ в МоМ – значении, кратном медиане. При здоровой беременности, когда и у ребенка, и у мамы все хорошо, оба значения «умещаются» в границы от 0,5 до 2,0 МоМ.
Колебания от этого диапазона в большую либо меньшую сторону порождают массу переживаний у беременных и немало возможных вариантов причин:
Повышение ХГЧ. «Перебор» по этому показателю может быть признаком синдрома Дауна у малыша, а также признаком того, что женщина вынашивает не одного ребенка. 2 плода вместе дают практические двойные увеличения нормы гормона. Повышенным ХГЧ может оказаться у женщины, которая страдает лишним весом, отеками, токсикозом, диабетом и гипертонией.
Понижение ХГЧ. Недостаточный уровень этого гормона, присущего только беременным, характерен для развития синдрома Эдвардса, а также способен указывать на вероятность выкидыша или на задержку в развитии малыша.
Понижение РАРР-А. Снижение плазменного белка в образце иногда говорит о развитии таких состояний, как синдромы Дауна, Патау, Эдвардса, Тернера. Также недостаточное количество этого вещества нередко говорит о гипотрофии малыша, о том, что кроха испытывает дефицит в полезных веществах и витаминах, нужных ему для нормального развития.
Повышение РАРР-А. Повышение белка в образце не имеет большой диагностической ценности в плане расчета возможного риска хромосомных нарушений. Этот показатель может оказаться выше нормы при двойне или тройне, а также при тенденции к крупному плоду.
Результаты анализов и УЗИ, а также вся имеющаяся информация о состоянии здоровья беременной и ее возрасте загружается в специальную программу. Расчет индивидуального риска проводит, таким образом, машина, но перепроверяет результат человек – врач-генетик.
По совокупности факторов индивидуальный риск может выглядеть как соотношение 1: 450 или 1: 1300 в отношении каждого заболевания. В России риском высоким считается 1: 100. Пороговый риск – 1: 101 – 1: 350. Таким образом, если беременной насчитали вероятность появления малыша с синдромом Дауна 1: 850, это значит, что один из 850 детей у женщин и идентичными показателями здоровья, возраста и иных критериев родится больным. Остальные 849 появятся на свет здоровыми. Это низкий риск, беспокоиться не стоит.
Женщинам, которым скрининговая диагностика в 12 недель показывает высокий риск по тому или иному генетическому заболеванию, рекомендуют дополнительную диагностику, поскольку сам скрининг основанием для вынесения окончательного вердикта считаться не может, он не настолько точен. Можно пройти неинвазивный тест ДНК. Стоит такой анализ несколько десятков тысяч рублей и делают его исключительно в медико-генетических центрах и клиниках.
Если анализ подтвердит подозрения, то все равно придется отправиться на инвазивный тест.
Амниоцентез или биопсию хориона могут предложить сразу, без траты времени и денег на исследование клеток крови ребенка, выделенных из крови мамы, как это делается при неинвазивном ДНК-тесте. Однако и биопсия, и амниоцентез подразумевают проникновение в плодные оболочки для забора материала на анализ. Процедура проводится под контролем УЗИ только опытными врачами, однако риск того, что произойдет инфицирование плода, излитие вод, прерывание беременности, все равно остается.
Соглашаться или не соглашаться на прохождение инвазивного обследования при высоких рисках – личное дело каждой женщины, заставить ее пойти на это никто не может. Точность анализа – 99,9%. Если неутешительные предположения подтверждаются, женщине дается направление на прерывание беременности по медицинским показаниям. Прерывать ее или нет, также должна решать только сама женщина и ее семья.
Если будет принято оставить ребенка, у женщины будет еще достаточно времени, чтобы подготовиться к рождению «особенного» крохи.
медицинский обозреватель, специалист по психосоматике, мама 4х детей
источник
Вот и настала семидневка, завершающая первый триместр. Время это было нелегкое, ведь в этот ответственный период происходит формирование всех внутренних систем будущего человечка, и любой сбой может спровоцировать очень серьезные последствия, вплоть до самопроизвольного прерывания. Разберемся, что происходит на сроке 12 недель беременности.
Наступила 12 неделя беременности. Теперь ваш будущий малыш уже не эмбрион, его нужно называть термином плод, а это значит, что вы на пороге следующего этапа – второго триместра.
И он обязательно будет намного легче и приятнее, чем первые недели. Самые сложные дни уже позади, самочувствие мамочки улучшается, да и риск самопроизвольного прерывания становится все меньше. Кроме того, подошло время проведения скрининга, ведь 12 акушерская неделя беременности – это самое подходящее время для исследований.
Будущих мам, как правило, больше всего волнует вопрос, что происходит с малышом. Если вы доносили его до 12-ой акушерской недели беременности, то вы можете быть уверены, что организм вашего крохи уже практически сформирован.
Конечно, выглядит плод на 12 неделе еще не слишком похожим на новорожденного, однако, его организм уже начинает активно функционировать. Но, разумеется, внутренние органы еще далеко не совершенны, они будут продолжать развиваться. Итак, как выглядит плод в этот период? За последнюю неделю уж существенно вырос, на 12 неделе беременности размер плода должен быть таким:
- его вес составляет 12-15 граммов;
- длина от копчика до темени составляет 6-9 см.
Ручки и ножки плода еще непропорционально короткие, но на них уже есть пальчики. Именно на сроке беременности 12 недель начинают формироваться ноготки и уникальный папиллярный узор на подушечках. На личике начинает расти пушок, из которого впоследствии сформируются бровки и реснички.
В чем особенности развития плода на 12 неделе беременности? Как уже отмечалось, его организм уже «оснащен» всеми органами, они действуют и одновременно продолжают свое развитие. Продолжается рост и созревание костей и мышц, работает нервная система, а железы внутренней секреции вырабатывают гормоны. В кровеносной системе будущего ребенка появляются лейкоциты, то есть, начинает более активно работать иммунная система.
Продолжается и физическое развитие ребенка, малыш активно учится управлять своим телом. Он много и хаотично двигается, «плавает», хватается ручками за пуповину. Ребенок уже умеет гримасничать, отрывать рот, «строить рожицы».
Совет! Несмотря на активность плода, мама пока не ощущает движений своего малыша.
На 12-ой неделе беременности самочувствие большинства будущих мам значительно улучшается. Это объясняется тем, что функции жизнеобеспечения малыша теперь будет обеспечивать особый орган – плацента. В некоторых случаях, токсикоз на 12 неделе беременности еще сохраняется, но такой симптом характерен для многоплодной беременности.
Большинство беременных с 12 ой недели беременности начинают понемногу прибавлять в весе, норма еженедельной прибавки – 0,5 кг.
Организм в этот период работает с усиленной нагрузкой. Увеличивается объем крови, и сердцу приходится сокращаться чаще. Растет нагрузка и на почки, ведь они начинают работать за двоих.
Большинство женщин замечают, что живот на 12 неделе беременности начинает постепенно выступать. Некоторые будущие мамы уже вынуждены надевать более свободную одежду, и их «беременный животик» могут заметить окружающие. Но размер живота на этом сроке увеличивается не у всех. Многое зависит от телосложения самой женщины и числа предыдущих беременностей.
Совет! Если у женщины уже есть дети, животик начинает выступать раньше. А у ожидающих первенца в 12 недель беременности животик может быть совсем плоским.
На сроке от 11 до 13 недель беременности необходимо пройти первое диагностическое исследование. Чаще всего, проводят скрининг на 12 неделе. Это исследование рекомендовано всем женщинам.
Совет! Конечно, заставлять будущую мать обследоваться против ее воли медики не станут, но отказываться от сдачи диагностических проб и прохождения УЗИ при беременности – это крайне неразумно со стороны самой женщины.
В этот раз необходимо пройти два вида обследований – ультразвуковой и биохимический скрининг.
Разберемся, как проходит УЗИ на 12 неделе беременности, и как проводится расшифровка результатов. Условия, соблюдение которых необходимо:
- минимальный срок, на котором может проводиться УЗИ скрининг, составляет 11 недель, это исследование, проведенное раньше этого срока, не позволит получить необходимые результаты;
- максимальный срок, на котором делают УЗИ, чтобы выявить генетические патологии – тринадцать недель и шесть дней;
- положение, в котором находится плод, должно позволить сделать все необходимые измерения. Если положение неудобное, то врач предложит женщине немного походить или покашлять, чтобы плод переместился.
В двенадцать недель беременности УЗИ проводится для получения следующих измерений:
- КТР, то есть длина тела от копчика до темени;
- объем черепной коробки;
- продольные и поперечные размеры черепа;
- оценка размера полушарий мозга и их симметричности;
- толщина воротникового пространства;
- длина костей конечностей;
- расположение органов;
- количество околоплодных вод и ряд других параметров.
Проведение исследования позволяет выявить наиболее грубые аномалии развития, пока срок беременности еще невелик. Одной из целей проведения УЗИ на 12-ой неделе беременности является определение риска развития синдрома Дауна. Основным симптомом наличия этой патологии у плода является увеличение толщины воротникового пространства.
Совет! Толщиной воротникового пространства принято называть расстояние, отделяющее мягкие ткани шеи и кожей. Изменять толщину воротникового пространства имеет смысл именно на указанном выше сроке. Раньше или позже это делать бессмысленно.
После выполнения замеров беременности на сроке 12-13 недель врач сравнивает нормы УЗИ и полученными показателями. Если будут выявлены отклонения, то будущей маме паниковать не стоит, на УЗИ диагноз не ставят. Чтобы убедиться в том, что с малышом все хорошо или выявить наличие отклонений, потребуется провести ряд других обследований.
При проведении УЗИ будущие родители могут увидеть свою крошку, плод на 12 неделе беременности уже выглядит так, что даже не специалист разберется, где у него голова, а где конечности. А вот пол ребенка на этом исследовании определить удается далеко не всегда, поскольку плод еще слишком маленький. Точно определить пол малыша можно во время второго скрининга или хотя бы после 12 недели беременности от зачатия.
После проведения УЗИ нужно будет сдать кровь. Последовательность исследований является обязательной, так как на УЗИ будет точно определен срок беременности, а зная точные сроки, можно правильно расшифровать результаты анализа. При первом скрининге (на 12 неделе беременности) нужно сделать следующие анализы:
- содержание ХГЧ;
- концентрация PAPP-A.
Оценка этих двух показателей позволяет выявить степень риска развития аномалий развития у плода.
Разберемся, какие осложнения могут развиться на этом сроке. В идеале, у беременной ничего болеть не должно. Однако несильные тянущие ощущения в животе могут присутствовать. Они вызываются растяжением связок, поддерживающих матку.
Нередко беременные жалуются, что у них болит поясница. Если боли незначительные, то беспокоиться не стоит, они обусловлены смещением центра тяжести из-за растущего живота.
Резкие, режущие боли в спине могут быть признаком инфекционного заболевания мочевыводящей системы – цистита, пиелонефрита и пр. Или симптомом грыжи позвоночника. В этом случае, нужно срочно обращаться к врачу и проводить лечение.
Беременной стоит насторожиться, если болит живот, причем, боли схваткообразные, либо тянущие, но продолжающиеся несколько часов подряд. Если на фоне таких болей появились кровянистые выделения на 12 неделе беременности, то медицинская помощь требуется незамедлительно.
Не стоит дожидаться, когда начнется кровотечение, так как при наличии таких симптомов может произойти выкидыш. Если же женщина обратится в Скорую помощь сразу, как только появится недомогание, то, в большинстве случаев, беременность удается сохранить.
Однако коричневые выделения на 12 неделе беременности – это не всегда признак самопроизвольного аборта. Если мажущие выделения появляются после осмотра в кресле гинеколога, то, возможно, это признак эрозии шейки матки.
Немало неприятностей может наделать простуда на 12 неделе беременности, хотя на этом сроке заболевания матери для малыша уже не так опасны, как на первых неделях. Но, тем не менее, не старайтесь перенести простуду на ногах, обязательно обратитесь к врачу.
Для лечения простуды рекомендуется использовать безопасные народные средства, температура на 12 неделе беременности сбивается препаратами, которые разрешено применять для лечения младенцев.
Итак, двенадцатая неделя – последняя в начальном триместре. К этому времени организм уже сформирован, хотя органы еще находятся в зачаточном состоянии, но уже функционируют. Сама будущая мама начинает чувствовать себя намного лучше, так как токсикоз отступает. Но, тем не менее, беременная женщина должна внимательно следить за самочувствием, чтобы своевременно обратиться за медицинской помощью, если она потребуется.
источник























