Чтобы понять, почему этот анализ играет такую роль, рассмотрим, что происходит в организме беременной женщины и, что такое мазок на флору при беременности. Гормональные изменения заставляют увеличиваться число эпителиальных клеток во влагалище будущей матери. Кроме того эти клетки начинают запасать гликоген.
Выделения служат субстратом для лактобактерий, которые производят молочную кислоту. Благодаря этому процессу во влагалище сохраняется кислая среда pH 3,8 – 4,5, оптимальная для здоровой микрофлоры и губительная для вредных микроорганизмов.
Постепенно в ходе беременности растет количество лактобактерий, оно увеличивается в десять раз. По сравнению с небеременными женщинами у будущих мам уменьшается численность бактерий в канале шейки матки. Это важное условие для защиты плода от инфицирования болезнетворными микроорганизмами во время продвижения по родовым путям матери в процессе родов.
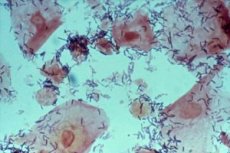
В здоровом организме постоянно присутствует большое количество разнообразных микроорганизмов, в том числе бактерий и бактериальных тел. Около 95-98% микрофлоры приходится на палочки Дедерлейна. Это бактериальные структуры, состоящие из нескольких видов лактобактерий – Lactobacillus Casei, L. acidophilus, L. Cellobiosus, L.Fermentum. Они выглядят как неподвижные изогнутые или прямые черточки или палочки. Эти палочки производят молочную кислоту и перекись водорода, поддерживая кислую среду влагалища, мешают прикрепляться к его стенкам другим микробам, а также активизируют иммунную систему будущей матери.
Помимо палочек Дедерлейна во влагалище присутствуют бифидобактерии. Часто даже при отсутствии симптомов воспаления в мазке обнаруживаются грибы Candida в небольшом количестве.
При стрессе или вследствие приема антибиотиков иммунная защита женщины может ослабеть. Тогда количество лактобактерий снизится, а колонизация слизистых оболочек грибками возрастет. Такое состояние называется вагинальным кандидозом и сопровождается зудом, жжением, появлением творожистых выделений из влагалища.
По плану мазок на флору при беременности проводится три раза. Первый раз процедура совершается при постановке на учет по беременности. Следующий анализ делается на тридцатой неделе и непосредственно перед родами на 37 или 38 неделе гестации. Часто именно влагалищные инфекции вызывают осложнения при беременности вплоть до выкидыша или преждевременных родов.
Особое внимание к сдаче мазка на флору следует проявить, если у будущей матери в анамнезе присутствуют следующие проблемы:
- инфекции, передаваемые половым путем,
- невынашивание и замершая беременность,
- многоводие,
- случаи внутриутробного инфицирования плода,
- истмико-цервикальная недостаточность (слабость перешейка и шейки матки, приводящая к выкидышу).
Существует вероятность заражения плода в утробе, которое может вызвать патологии развития ребенка или инфицирование во время прохождения по родовым путям. Поэтому нужно заранее выяснить наличие заболеваний и пролечить их в идеале до беременности. Однако лучше в начале беременности узнать о болезни, чтобы своевременно пройти лечение, а также уточнить состояние перед родами, чтобы при необходимости своевременно применить дополнительные меры.
Мазок на флору при беременности могут брать внепланово при жалобах женщины на неприятные ощущения. При появлении жжения, зуда, нехарактерных выделений, беременной женщине очень важно незамедлительно сдать мазок на влагалищную флору.
Мазок – самый безболезненный и быстрый способ взять биоматериал для исследования. Пока женщина лежит в гинекологическом кресле, врач проводит стерильным одноразовым шпателем по мочеиспускательному каналу, стенке влагалища и цервикальному каналу. Всего получается три образца, которые наносятся на предметное стекло и отправляются в лабораторию. Здесь биоматериал окрашивается по методике Грама и рассматривается под микроскопом. Кроме микробного состава образцов, содержания в них кровяных телец (лейкоцитов и эритроцитов), ключевых клеток (фрагменты эпителия, покрытые бактериями) лаборант оценивает цвет, запах и количество выделений.
Иногда женщины задают вопрос «Показывает ли мазок на флору беременность?». Нет, он дает только информацию о ее протекании. На основе этого анализа оценивают степень чистоты влагалища, отражающую его состояние. Всего выделяют четыре степени:
- Первая степень характеризует здоровую микрофлору влагалища. Условно-патогенных организмов и лейкоцитов либо не присутствует вообще, либо обнаружено незначительное количество. Выявлена кислая среда влагалища, много лактобацилл.
- Вторую степень чистоты ставят, если показатели флоры немного увеличены, но остаются в пределах нормы. Например, число лейкоцитов во влагалище выросло до 20. Это допустимо при беременности, при отсутствии других признаков воспалительного процесса.
- Третья степень или дисбиоз – преобладание патогенной микрофлоры над естественной. Лактобацилл обнаруживается мало, среда влагалища становится щелочной, наблюдаются симптомы воспаления. Данные показатели сигнализируют о развитии бактериального вагиноза.
- Четвертая степень или вагинит – состояние, когда в мазке на флору норма лейкоцитов превышена, выявлено большое количество болезнетворных микроорганизмов, много эритроцитов. Влагалищная среда щелочная. Все это говорит об остром воспалении, протекающем в организме женщины.
Перед сдачей мазка следует отказаться от половых актов, спринцевания, вагинальных свечей, мазей и тампонов. Также лучше не применять щелочные средства интимной гигиены, чтобы не исказить картину анализа.
Понятно, что в идеале в справке об анализах мазка у будущей матери должна стоять первая или вторая степень чистоты половых органов. Однако, если установлено другое состояние, то это повод уточнить заболевание и начать лечение.
Нормы мазка на флору при беременности характеризуются преобладающим присутствием грамположительных лактобактерий и практически полным отсутствием какой-либо другой флоры, особенно, в уретре и шейке матки. Количество клеток плоского эпителия не должно превышать 5-10 единиц.
Во влагалище и шейке матки должно определяться умеренное количество слизи. В мазке здоровой женщины не должно наблюдаться присутствия гонококков, трихомонад и ключевых клеток. Очень мало может быть дрожжей и только во влагалище.
Отсутствие плоского эпителия в анализе у беременной указывает на недостаток эстрогена в ее организме. Если же количество клеток плоского эпителия возрастает, то это является признаком воспалительного процесса, развивающегося в организме беременной пациентки.
Также на воспаление указывает большое количество обнаруженных лейкоцитов и значительное количество слизи.
При развитии определенных заболеваний в мазке на флору присутствуют специфические микроорганизмы – трихомонады, гонококки, дрожжеподобные грибки, ключевые клетки. Гинеколог должен назначить дополнительные обследования и специальное лечение в случае, если при анализе были обнаружены возбудители инфекций. Кроме того, обязательно назначается исследование на ИППП. При выявлении заболевания врач подбирает курс терапии.
Итак, теперь понятно, какая флора присутствует в репродуктивных органах здоровой женщины, а какая указывает на отклонения от нормы. Результат исследования вагинального мазка выражается как в качественных, так и в количественных показателях. Качество – это присутствие в микробиоценозе влагалища определенных клеток, микроорганизмов и др.
Больше всего в мазке должно присутствовать палочек Дедерлейна или лактобактерий. Чем больше этих бактерий, тем лучше. Остальных компонентов анализа должно быть либо очень мало, либо не должно быть выявлено вовсе. Обычно в разных лабораториях результаты мазка записывают по-разному, поэтому желательно во время беременности постоянно обращаться в одно и то же учреждение, чтобы тщательнее отслеживать изменения.
Количественные показатели также обозначаются различными способами. Количество элементов биоматериала отображается в виде чисел или иных обозначений. Часто можно встретить плюсы и минусы («+», «-») – чем больше обнаружено какого-то типа клеток, тем больше плюсов будет указано в бланке анализа. Один «+» значит, что частицы присутствуют в мазке в незначительном количестве. Соответственно, минус будет означать, что данных клеток не было выявлено. Иногда вместо символа «-» используется обозначение «abs».
Также в бланке анализа вагинального мазка можно встретить обозначения «Гр (+)» и «Гр (-)». Так маркируются бактерии, которые при проведении исследования по методике Грама демонстрируют различный результат. Грамположительные Гр (+) бактерии – это естественная флора влагалища, а грамотрицательные Гр (-) — патологическая.
Рассмотрим, какие еще частицы и элементы могут обнаружиться в вагинальном мазке:
- Лактобактерии (грамположительные палочки Дедерлейна). Мазок на флору при беременности должен содержать максимально много этих клеток.
- Эпителий, плоский эпителий (эп., пл. эп.) – это клетки слизистых оболочек влагалища. Если мазок на флору при беременности подтвердил большое количество клеток плоского эпителия, значит, в организме идет воспалительный процесс. Отсутствие плоского эпителия – тоже негативный показатель. В норме клеток плоского эпителия присутствует от 5 до 10 в поле зрения микроскопа.
- Лейкоциты. Это белые кровяные тельца, призванные бороться с различными вредоносными агентами. В норме эти клетки могут находиться во влагалище и шейке матки в небольшом количестве – до 15 и 30 соответственно. В уретре – не более 5. Однако если в органах женщины протекает воспаление, то концентрация лейкоцитов увеличивается.
- Слизь – вязкий секрет желез канала шейки матки, присутствие ее в анализе в умеренном количестве вполне допустимо. Когда наблюдается значительное количество слизи, это сигнал о развивающейся инфекции. Если слизь выявлена в уретре, это говорит о воспалении мочеиспускательного канала. Однако в целом на диагноз слизь влияет незначительно.
- Ключевые клетки – это фрагменты плоского эпителия, к которым прикрепились патогенные микроорганизмы. У здоровой женщины таких клеток в мазке нет. Наличие ключевых клеток – признак протекающего заболевания. Часто в организме присутствуют некоторые микробы, например, гарднереллы, которые способны вызывать различные заболевания. Но пока иммунная система женщины справляется с защитой, они не опасны и небольшое их количество может присутствовать в мазке.
- Дрожжеподобные грибы рода Candida – возбудитель молочницы. Как и в случае с гарднереллами, небольшое число этих грибков может находиться во влагалище. Рост их числа ограничивается размножением лактобактерий. Но при стрессе, ослаблении иммунитета и других причинах грибы начинают быстро размножаться и вызывают кандидоз. Если в мазке были выявлены нити мицелия, то это явный признак молочницы.
- Кокковая флора представлена в виде гонококков, стафилококков, стрептококков и т.д. В норме эти бактерии могут присутствовать в малом количестве. Становятся опасны, когда их число возрастает.
- Гонококки – бактерии, вызывающие гонорею. Не должны присутствовать в мазке здоровой женщины.
- Трихомонады – паразиты, вызывающие заболевание трихомониаз. Также не должны определяться при анализе при хорошем здоровье.
Если в ходе исследований будет установлен источник инфекции, врач назначит специальное лечение. Для каждого возбудителя существуют свои препараты, которые нейтрализуют его деятельность и уничтожают его.
Различные лекарственные средства представлены в виде свечей, кремов, вагинальных таблеток. Лучше, если выбранное средство не будет содержать антибиотиков. В случае с острым бактериальным заражением назначаются курсы безопасных для плода антибиотиков.
Часто инфекционные заболевания протекают скрыто, но все равно оказывают воздействие на беременность и развитие малыша. Поэтому очень важно еще при планировании беременности до зачатия пройти обследования и выявить наличие инфекции, передающейся половым путем.
Если же патогенная микрофлора обнаружилась в мазке уже во время беременности, не следует паниковать. Главным условием для успешной борьбы с болезнью является четкое соблюдение указаний врача. Не следует прерывать курс терапии (важно при использовании свечей). Уделите особое внимание личной гигиене – следует носить хлопчатобумажное белье, тщательно стирать и проглаживать одежду горячим утюгом.
Если обеспечить этому должное внимание, то процесс нормализации влагалищной микрофлоры даже во время беременности будет проходить быстрее и эффективнее.
источник
При беременности уровень pH (3.8-4.5) повышается к третьему триместру. Такая особенность позволяет защитить женский организм и развивающийся плод от бактерий и инфекций. При выявлении на 11 или 30 неделе патогенных вкраплений повышается риск инфицирования ребенка во время прохождения по родовым путям. Поэтому такое состояние требует срочного лечения.
Ложные ключевые клетки – это найденные в мазке влагалища, цервикального канала и уретры скопления мелких бактерий и патогенных микроорганизмов на слущенных клетках эпителия. В норме такой показатель не выявляется, в цитологическом анализе здоровой женщины присутствуют:
- лейкоциты,
- палочки,
- лактобактерии
- золотистый стафилококк.
Наличие других патологических вкраплений говорит о начале или течении вагинита, кандидоза, вагинального дисбактериоза. Самые распространенные возбудители, провоцирующие появление ключевых клеток в мазке:
- гарднереллез,
- шарообразная кокка,
- трихомонады,
- грибок.
При снижении кислотности слизистой, которое спровоцировано гормональным сбоем, общим снижением иммунитета или течением ЗППП, в мазке появляются патологические изменения. Перед назначением терапии врач-гинеколог должен выявить причины нарушения микрофлоры влагалища, которые могут быть следующими:
- бактериальный вагиноз;
- инфицирование бактериями, передающимися половым путем;
- прием антибиотиков, нерациональное применение препаратов спермицидного ряда;
- переутомление, стресс;
- несоблюдение личной гигиены, бесконтрольные половые связи;
- наличие маточной спирали.
Коккобациллярная флора может быть выявлена и у здоровой женщины в гестационный период. Это связано с гормональной перестройкой организма, затратой всех ресурсов на вынашивание здорового ребенка. Если при наличии ключевых клеток в мазке девушка чувствует себя хорошо и других отклонений не выявлено, то беспокоиться не стоит. Однако при наличии патологических признаков назначается медикаментозная терапия. Запущенный инфекционный процесс вредит плоду внутри утробы и влияет на его развитие.
Симптомы отмечают разные, в зависимости от протекающего заболевания. В большинстве случаев женщина ощущает зуд, боль внизу живота, обильные творожистые выделения и слизь. По мере развития колоний бактерий появляется болезненность во время секса и мочеиспускания, неприятный запах.
При беременности мазки на урогенитальную флору сдаются трижды:
- при постановке на учет,
- на 30 неделе,
- перед родами на 36 неделе.
Помимо этого, анализ проводится при наличии жалоб или следующих показаний:
- угроза прерывания или преждевременные роды;
- многоводие;
- маловодие;
- истмико-цервикальная недостаточность;
- наличие патологических беременностей, выкидыша в анамнезе.
Если в мазке обнаружены ключевые клетки, то женщина проходит медикаментозный курс, назначенный гинекологом или венерологом. Чтобы не навредить плоду, применяются препараты местного действия. Подробную схему терапии должен назначать врач. Лечение проходит в два этапа:
- Этиотропная терапия, направленная на устранение вредоносных микроорганизмов. В зависимости от заболевания, применяются разные препараты. При наличии трихомонад потребуются спринцевания фурациллином или отваром противовоспалительных трав. На последнем сроке разрешен пероральный прием метронидазола. Если у беременной выявили вагиноз, подойдут тампоны с клиндамицином. При молочнице используют противогрибковые свечи или гель.
- Восстановление нормального уровня pH микрофлоры влагалища. На данном этапе назначается применение пробиотиков в виде интравагинальных свечей.
Обычно препараты с клиндамицином или метронидазолом принимают 5-7 дней, курс восстановления длится 14 дней. После сдаются контрольные мазки на микрофлору. При этом лечащий врач ориентируется на критерии чистоты влагалища: небольшое количество плоского эпителия и лактобациллы, ключевые клетки должны отсутствовать.
При беременности настоятельно рекомендуется регулярно посещать гинеколога и сдавать все необходимые анализы. Мазок на микрофлору является необходимым для определения состояния здоровья влагалища и шейки матки. Если проба показала ключевые клетки, назначается дополнительное обследование и лечебная терапия, характер которой зависит от триместра.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Многие заболевания человека скрыты от глаз и не имеют выраженных внешних проявлений. Но они могут запросто стать причиной развития других заболеваний, имеющих явные симптомы и неприятные последствия. Таким образом может проявлять себя бактериальная инфекция, вызванная размножением условно-патогенной микрофлоры. Но выявить и распознать такую инфекцию может лишь лабораторное исследование биоматериала. Когда речь идет о женских заболеваниях врач обязательно берет мазок в области влагалища или матки, где подозревается инфекция. Иногда врач обнаруживает ключевые клетки в мазке, и такая расшифровка анализа может не на шутку встревожить женщину. На самом деле речь обычно идет о таком распространенном нарушении микрофлоры влагалища, как дисбактериоз, хотя не стоит исключать и более опасные патологии.
Именно этот вопрос задают женщины, чаще всего подозревая, что речь идет об онкологической патологии, венерических заболеваниях, передающихся половым путем, опасных вирусах и т.д. Эти подозрения в большинстве случаев беспочвенны, ведь ключевыми клетками в мазке врачи называют плоский эпителий с сосредоточенными на его поверхности бактериями из разряда патогенной или условно-патогенной микрофлоры. Наличие ключевых клеток в мазке из влагалища в большинстве случаев свидетельствует о развитии бактериального вагиноза (гарденереллеза), вызванного условно-патогенными бактериями со странным названием гарднереллы. Если в биоматериале были выявлены клетки эпителия с приклеенной (адгезированной) к ней микрофлорой, отличной от гарднерелл, говорят о ложноключевых клетках в мазке.
Выявляют возбудителей вагиноза путем бактериоскопии. Сначала пациентку на кресле осматривает врач-гинеколог и сразу же берет мазок на микрофлору. Далее в лаборатории взятый биоматериал исследуют под микроскопом. Это традиционный метод диагностики большинства заболеваний мочеполовой системы, который получил широкое распространение в гинекологии.
Гарднереллы под микроскопом выглядят как маленькие палочки, усеивающие поверхность плоского эпителия, взятого во время мазка. В идеале на слизистой влагалища обнаруживается ничтожно малое количество таких бактерий, и они не представляют опасности ни для женщины, ни для ее сексуального партнера. Основные жители внутренней среды влагалища – это лактобактерии (95%) и некоторые другие виды полезных бактерий, которые привыкли жить в кислой среде. Но рН влагалища поддерживают именно молочнокислые бактерии. Именно с их помощью организм женщины заботится о здоровье половой сферы.
Для патогенных и условно-патогенных бактерий кислая среда влагалища не особо подходит для жизни, поскольку снижает их активность и препятствует размножению. Им остается лишь ждать, когда кислотность внутренней среды сдвинется в сторону ощелачивания. А это может произойти лишь в том случае, если количество лактобактерий уменьшится по сравнению с нормой.
Изменение микрофлоры в сторону уменьшения полезных бактерий называют дисбактериозом. Место лактобактерий в этом случае занимают активно размножающиеся кокки и палочковидные бактерии, которые в минимальном количестве присутствуют во влагалище, но в мазках здоровой женщины не обнаруживаются. Наличие ключевых клеток в мазке свидетельствует о бактериальной гинекологической патологии.
Такие элементы чаще всего свидетельствуют о бактериальном вагинозе (дисбактериозе влагалища), но в отдельных случаях могут обнаруживаться и при эрозии матки, а также при дисплазии (предраковое состояние). Еще реже их можно обнаружить на ранней стадии онкологической патологии, при полипозе матки и других новообразованиях воспалительного плана.
В зависимости от выявленной микрофлоры можно говорить о поразившей женщину патологии: гарднереллы (гарднереллез), грибки (кандидоз), гонококки (гонорея), хламидии (хламидиоз), микоплазма (микоплазмоз), трихомонады (трихомониаз). Но чаще всего обнаруживается смешанная микрофлора, и диагноз звучит размыто – дисбактериоз влагалища.
Если присмотреться внимательно, можно заметить, что все вышеназванные бактериальные патологии могут передаваться половым путем, а это говорит в пользу того, что дисбактериоз может быть диагностирован не только у женщин, но и у мужчин. Хотя здесь стоит оговориться, ведь условно-патогенная микрофлора – это «коренные жители» любого человеческого организма, поэтому решающую роль в развитии заболевания играет все же не передача бактерий от человека к человеку, о чем мы только что упомянули, а иммунный статус организма. При крепком иммунитете заражения фактически не происходит, ведь полученные от полового партнера возбудители болезни будут поглощены фагоцитами или вновь перейдут в неактивное состояние.
Результатом длительных исследований в этой области стала теория, что сами по себе гарднереллы не являются возбудителями сколько-нибудь серьезного заболевания. Мало того, в большинстве случаев диагностированного гарднереллеза в мазках обнаруживаются активные трихомонады и хламидии. И причиной адгезирования активизировавшейся болезнетворной микрофлоры на отторгнутую эпителиальную клетку становится вялотекущая инфекция, называемая хламидиозом, о которой человек мог и не подозревать.
Анализы пациента с острой хламидийной инфекцией не показывают значительного увеличения лейкоцитов, наличия трихомонад и других активизировавшихся бактерий, страдает лишь полезная микрофлора организма и эпителиальные клетки, которые поражаются хламидиями. Если инфекция стихает и хламидии погибают или снижают свою активность, например, при переходе в хроническую форму, ее место занимают другие бактерии: гарднереллы, трихомонады, кокки и т.д. (свято место пусто не бывает, ведь уменьшение количества полезной микрофлоры приводит к снижению иммунитета и активному развитию условно-патогенных и патогенных организмов, проникнувших внутрь).
При хламидийной и некоторых других инфекциях, поражающих клетки эпителия, наблюдается активное их разрушение и отслоение. Именно к этим клеткам и прикрепляются активизировавшиеся возбудители дисбактериоза и других патологий. Во время взятия мазка врач снимает слизь с внутренней оболочки влагалища, в этой слизи как раз и обнаруживаются гарднереллы и другая неполезная микрофлора. Выявляя под микроскопом такие видоизмененные клетки эпителия врач говорит о наличии «ключевых клеток в мазке».
На сегодняшний день обе теории существуют параллельно. Часть ученых уверена, что гарднереллез на самом деле не болезнь и не требует общепринятого лечения, делая упор на терапии причины активизации условно-патогенной и патогенной микрофлоры. Иными словами, нужно повышать иммунитет и лечить хламидиоз, и уже по мере необходимости бороться с другой активизировавшейся микрофлорой.
Но большая часть врачей рассматривает гарднереллез (вспомним, что такого заболевания на самом деле не существует в международной классификации болезней) как самостоятельное заболевание, в лечении которого на первый план выходят антибиотики. То есть сначала мы уничтожаем всю обнаруженную во влагалище микрофлору, а затем начинаем восстанавливать полезную, чтобы предупредить рецидивы заболевания.
Поклонники какой теории правы, а кто идет по линии наименьшего сопротивления и наибольшего дохода, покажет время. Но в любом случае лечить инфекцию надо, не надеясь на то, что она утихнет самостоятельно. Если иммунитет не справляется с чрезмерно размножившейся бактериальной микрофлорой, требуется помощь антибиотиков.
Как мы уже разобрались, ключевые клетки в мазке появляются не случайно. Этому способствует снижение кислотности влагалища, что дает возможность успешно размножаться болезнетворным бактериям, попавшим в организм женщины. Но по какой причине может быть нарушен баланс внутренней микрофлоры организма? Когда можно ожидать появления в мазке ключевых клеток?
В первую очередь говорят о сниженном иммунитете. Лактобактерии, обитающие в тонком кишечнике и влагалище активно участвуют в синтезе иммуноглобулинов, которые в свою очередь формируют иммунитет. Ослабленная иммунная система не способна защитить организм от засилья патогенных бактерий и не может затормозить рост условно-патогенной микрофлоры, которая, чрезмерно размножаясь, наносит не меньше вреда.
Низкий иммунитет не единственная причина появления в мазке ключевых клеток, но действие любой из ниженазванных причин будет повязано на ослаблении защитных сил организма, т.е. на снижении иммунитета. Так, ключевые клетки могут появляться на фоне гормональных сбоев, которые имеют место при беременности, в период полового созревания, при наступлении климакса. О гормональных сбоях вне этих периодов могут свидетельствовать проблемы с зачатием ребенка, рост волос на теле у женщины, различные нарушения менструального цикла.
Немаловажную роль в нарушении микрофлоры организма играют воспалительные процессы, особенно те, которые имеют хроническое течение. Хронические воспаления всегда ведут к ослаблению иммунитета вне зависимости от места их локализации. А если это к тому же воспаления внутренних половых органов или органов малого таза сохранить бактериальный баланс будет чрезвычайно сложно.
Что еще может привести к дисбалансу микрофлоры влагалища у женщин? Чрезмерное увлечение гигиеной интимных мест, которое не менее опасно, чем ее несоблюдение. При несоблюдении гигиенических норм существует опасность занесения внутрь организма болезнетворных бактерий и грибков, но при крепком иммунитете лактобактерии смогут справиться с ними самостоятельно. Но вот частое обращение к такой лечебно-гигиенической процедуре, как спринцевание, способствует вымыванию полезной микрофлоры наряду с патогенной.
На восстановление нормы лактобактерий требуется время, в течение которого кислотность влагалища будет нарушена и вездесущая условно-патогенная микрофлора получит возможность безнаказанно размножаться, вызывая различные патологии, сопровождающиеся зудом, обильными выделениями из влагалища, а иногда и неприятным запахом.
Факторами риска развития дисбактериоза можно считать и некоторые лечебные процедуры. Терапия антисептиками и антибиотиками может негативно сказаться на микрофлоре организма. Но если антисептики действуют более-менее избирательно и не губят полностью основной состав бактериальной микрофлоры влагалища (если речь идет не о спринцеваниях), то антибиотикотерапия может сгубить его напрочь. Антибиотикам все равно, кто перед ними: возбудитель болезни или защитник организма, для них важно, что это чужеродное вещество, относящееся к бактериям.
Антибиотикотерапия должна сопровождаться приемом препаратов, восполняющих запас в организме полезных лакто- и бифидобактерий, в противном случае избежать дисбактериоза очень трудно, особенно при длительном лечении антибиотиками.
Принимать антибиотики без назначения врача еще более опасно, ведь это способствует появлению резистентных штаммов бактерий. Когда необходимость в антибиотикотерапии действительно появится, может оказаться, что прописанный антибиотик уже не справляется с возбудителем болезни, и дополнительно будет назначен курс лечения другим препаратом (а иногда и не одним). Лактобактерии не способны вырабатывать защитные компоненты против антибиотиков, и получится, что первый препарат будет губительно действовать лишь на полезную микрофлору, давая еще большую свободу болезнетворным микробам. Антибактериальные средства, назначенные позже, окончательно погубят полезную микрофлору и уничтожат возбудителя болезни. Но на благодатную (недостаточно кислую) почву могут попасть другие опасные бактерии, грибки и прочие вредные микроорганизмы, что приведет к новым проблемам, связанным с дисбактериозом.
Ослабление защитных сил организма вызывают не только антибиотики и хронические воспалительные процессы. Тут свою «руку» могут приложить регулярные чрезмерные физические нагрузки, острые воспаления органов мочеполовой системы, стрессы и депрессии, инфекционные системные заболевания, особенно вирусного характера, неправильное питание (например, ограничение или отказ от приема молочных продуктов) и т.д.
Если придерживаться второй теории развития дисбактериоза влагалища, то его причиной нужно считать залеченную хламидийную инфекцию, которая в результате некорректного лечения перешла в вялотекущую форму без выраженной симптоматики. Вывод один – хламидиоз нужно лечить, даже если воспаление вас особо не беспокоит, и подходить к этому серьезно, чтобы бактерии были уничтожены полностью.
Но вернемся к нарушению гормонального фона. А ведь оно может быть вызвано не только внутренними, но и внешними причинами. Например, перроральный прием контрацептивов способствует изменению баланса гормонов, с чем и связан их противозачаточный эффект. А барьерная контрацепция довольно часто сама становится причиной инфицирования влагалища или развития воспалительного процесса. Если к тому же еще дополнительно ежедневно прибегать к помощи спермицилов, которые обладают некоторым бактерицидным действием, есть опасность уничтожить полезную микрофлору во влагалище.
Отдельный разговор можно вести о нижнем белье. Увлечение синтетикой, которая легко стирается и отлично носится, не способствует оздоровлению внутренней микрофлоры. Ограничивая доступ воздуха к тканям организма и создавая, так называемый, парниковый эффект, они предоставляют все условия для размножения болезнетворных бактерий и грибков, которым очень уж приятны тепло и влага. Не удивительно, что женщины, отдающие предпочтение белью из синтетических тканей чаще других обращаются к врачу с жалобами на зуд и выделения из половых органов.
Что до способов передачи инфекций, то тут дело обстоит следующим образом. Нарушение микрофлоры у одного из партнеров влечет за собой размножение болезнетворных микроорганизмов, которые при половом контакте легко передаются другому партнеру. Если при этом у него снижен иммунитет (а крепким иммунитетом может похвастаться редкий человек), вновь прибывшие бактерии быстро исправят ситуацию, перетянув жребий на свою сторону. Теперь уже и у второго партнера обнаруживается дисбактериоз или другая инфекционно-воспалительная патология половой системы (хламидиоз, кандидоз, гонорея и т.д.). Нужно сказать, что беспорядочные половые связи лишь увеличивают риск появления в мазке ключевых клеток, что неудивительно, когда не знаешь, какая «болячка» может таиться в недрах малознакомого партнера.
Считается, что в мазках из половых органов здорового человека ключевых клеток не должно быть вообще. Как только они появляются, есть основания подозревать нарушение микрофлоры влагалища, когда равновесие сдвигается в сторону патогенной и условно-патогенной микрофлоры. Единичные ключевые клетки в мазке могут говорить о том, что болезнь схвачена в самом начале и ее будет легко победить, иногда всего лишь при помощи нормализации микрофлоры влагалища. Если в мазках много ключевых клеток, это говорит о запущенной форме болезни, указывающей на активное размножение вредных бактерий, и здесь уже без антибиотиков обойтись.
Но как мы уже знаем, ключевые клетки в биоматериале обнаруживаются не случайно. Это ведь не анализ крови, который мы сдаем по несколько раз в год и не только в диагностических, но даже в профилактических целях. Взятие мазка оправдано в том случае, когда человек пришел на прием к врачу-специалисту с определенными жалобами.
Правда, гинекологи предпочитают перестраховаться, и берут мазки на микрофлору даже во время профилактических обследований. Это связано с тем, что в нашей жизни очень много негативных факторов, которые могут повлиять на здоровье внутренней среды организма. Неблагоприятная экологическая обстановка, стрессы, усталость заметно подрывают женское здоровье и слишком часто становятся причиной дисбактериоза влагалища. Чем раньше будет выявлено подобное нарушение и начато лечение проблемы, тем меньше негативных последствий она будет иметь.
Ключевые клетки в мазке у женщин – это отнюдь не редкость в практике женского врача, поэтому диагностика обычно не вызывает особых затруднений, когда женщины обращаются с привычными жалобами. Понятно, что в зависимости от вида бактериальной микрофлоры клиническая картина болезни может несколько изменяться, но все же есть у подобных заболеваний и общие черты.
Первыми признаками большинства болезней мочеполовой сферы, при которых наблюдается сдвиг равновесия микрофлоры влагалища, являются зуд и жжение в области половых органов, дискомфорт во время полового акта или после него, вызванные раздражением слизистой оболочки, появление обильных выделений с непривычным запахом (в норме запах у выделений из влагалища кисловатый). Изменение цвета выделений на желтоватый и зеленоватый говорит об активном размножении патогенной бактериальной инфекции. Такие выделения называют гнойными, и говорят они скорее о запущенном процессе.
Ключевые клетки в мазке при беременности связывают обычно с гарднереллезом. Будущие мамы обычно избирательны в половых связях, отдавая предпочтение одному мужчине, обычно отцу ребенка. И если он в свою очередь был столь же аккуратен в сексуальном плане и оставался верным жене вероятность подхватить серьезную бактериальную инфекцию остается чрезвычайно низкой. Другое дело, что во время беременности в организме женщины происходит гормональная перестройка, которая может негативно сказаться на состоянии микрофлоры влагалища.
А поскольку постоянными жителями слизистой оболочки половых органов считаются не только лактобактерии и некоторые виды полезных микроорганизмов, но также и гарднереллы (в ограниченном количестве и неактивном состоянии), дисбаланс гормонов может вызвать активизацию последних, что приведет к дисбактериозу влагалища с появлением зуда и подозрительных выделений. Именно с этими проблемами спешат к врачу будущие мамы, которые ревностно относятся к своему здоровью и будущему своего малыша.
Что же касается будущих отцов и других мужчин, подхватить инфекцию они могут при половом контакте с женщиной, у которой имеется бактериальный вагиноз. И чем больше половых контактов с разными женщинами, тем выше риск заражения.
У читателей может возникнуть справедливый вопрос: где у мужчин могут обнаружиться ключевые клетки, ведь у них нет влагалища со свойственной ему микрофлорой? Влагалища-то нет, зато есть половой член с известными складочками. И хотя он не имеет собственных эпителиальных клеток, попадая внутрь влагалища при соитии, вполне может захватить с собой ключевые клетки оттуда.
На головке полового члена и под крайней плотью, закрывающей ее, имеется своя микрофлора. Пораженные клетки из влагалища смешиваются с нею, бактерии активно размножаются и вызывают воспалительные процессы в тканях головки, что врачи именуют бактериальным баланопоститом. Забор биоматериала в этом случае покажет единичные ключевые клетки в мазке, ведь своих эпителиальных клеток половой член на поверхности не имеет.
Характерными признаками заболевания считаются: покраснение головки полового члена, появление на нем пупырышков и беловатого налета, возникновение неприятного запаха даже после проведения гигиенических процедур. Все это говорит о развитии патогенной микрофлоры и необходимости срочных лечебных мер.
Но опять же, как и в случае с женским видом заболевания, воспаление может иметь и внутренние причины. К таковым относятся хронические воспалительные патологии мочеполовой системы (цистит, уретрит, простатит и т.д.). Для мужчин это особенно актуально, если учитывать особенности строения мочеиспускательного канала, который в то же время является и половым членом. Внутреннее бактериальное заражение снижает иммунитет и способствует размножению условно-патогенной микрофлоры (чаще гарднерелл, реже стрептококков, стафилококков и др.) не только в уретре, но и за ее пределами.
Если к тому же мужчина пренебрегает интимной гигиеной, бактерии размножаются особенно активно, затаившись за крайней плотью и вызывая сильное воспаление тканей головки полового члена. Гигиена для мужчины не менее важна, чем для женщины. Если бы после полового акта с женщиной, у которой обнаружен бактериальный вагиноз, мужчина тщательно обмыл половой член и все его складочки, вероятность обнаружить впоследствии у него ключевые клетки из влагалища, приведшие к развитию баланопостита, приблизилась бы к нулю.
Нужно понимать, что дисбактериоз – это не инфекционное заболевание, передающее половым путем, хотя при половом контакте есть вероятность такого заражения. Но эта вероятность не столь велика, как кажется. Для того, чтобы болезнь получила развитие нужны внутренние и внешние факторы, негативно влияющие на иммунитет человека. Иными словами, болезнь поражает лишь людей со сниженным иммунитетом.
Как мы уже говорили, гинекологи не зря стараются брать мазок каждый раз, когда женщина приходит на прием, даже если это профилактическое обследование. Ведь по результатам мазка можно выявить патологии, о которых женщина даже не подозревает. Ведь ключевые клетки в мазке, которые связывают преимущественно с гарднереллами, считаются лишь одними из показателей нарушения микрофлоры. На самом деле патогенная микрофлора влагалища может оказаться намного богаче, просто в начале болезни симптомы патологии отсутствуют.
Да, 95 % микрофлоры влагалища – это наши помощники лактобактерии, а остальные 5% должны приходиться на другую микрофлору, вреди которой можно встретить различные виды бактерий и вирусов: круглые (кокки, среди которых на первый план выходит золотистый стафилококк) и палочкообразные (бациллы, в том числе и гарднереллы), коринебактерии, аэробные и анаэробные микроорганизмы. Всего около 40 видов, которые в норме должны занимать от 2 до 5%, не более. Если этот процент выше, речь идет уже о нарушении баланса, т.е. лактобактерии уже не могут сдерживать рост болезнетворной микрофлоры, и с каждым днем вредителей будет становиться все больше.
Ключевые клетки гарднереллы в мазке – это видоизмененный плоский эпителий, имеющий зернистую структуру. В принципе небольшое количество плоского эпителия обнаруживается и во внутренней флоре здоровой женщины. Это нормально, ведь его отсутствие может говорить о нарушениях выработки половых гормонов. Но кокки, имеющие округлую форму, и палочкообразные гарднереллы изменяют поверхность эпителия, и врач диагностирует ключевые клетки в мазке. Обнаружение в мазке кокков уже является тревожным сигналом, который свидетельствует о размножении вредных бактерий и снижении количества лактобацилл.
Биомикроскопия и цитологический анализ как раз и основываются на обнаружении патогенных микроорганизмов. Их распознают по особенностям строения клеток при рассмотрении биоматериала под микроскопом. При подозрении на микрофлору, которой в норме не должно быть во влагалище вообще (например, хламидии, гонококки и т.д.) могут быть назначены другие методы лабораторных исследований (например, ПРЦ-анализ, посев на микрофлору и т.д.), позволяющие выявить возбудителя болезни и оценить степень развития инфекционного процесса.
Любые бактерии, даже условно-патогенные, чрезмерно размножаясь, вызывают раздражение и воспаление тканей влагалища. Показателем воспалительного процесса всегда считались лейкоциты – главные защитники, остро реагирующие на инфекционные процессы. Если в мазке обнаружены ключевые клетки и лейкоциты увеличены, это говорит о развитии воспалительного процесса, вызванного гарднереллами или другими бактериями, выявленными во время лабораторных исследований в большом количестве.
В норме в расшифровке мазка из влагалища лейкоцитов должно быть не более 10, в биоматериале из цервикального канала – не более 20. При воспалительных процессах эта цифра увеличивается до 30 и более, что указывает на активизацию иммунной системы для борьбы с инфекцией. Но снижение количества лактобактерий ослабляет иммунную систему, а значит, для борьбы с инфекцией потребуется помощь со стороны.
У здорового человека иммунная система должна работать на «отлично». За это отвечают фагоциты – особая разновидность лейкоцитов, способных поглощать чужеродные клетки. Такими свойствами обладают нейтрофилы, макрофаги, моноциты и некоторые другие клетки. В принципе, они должны поглощать любую активную патогенную бактерию, попадающую в организм, отыскивая ее при помощи специальных рецепторов. Если фагоциты в норме, а ключевые клетки в мазке обнаруживаются в большом количестве, это говорит о нарушении фагоцитоза, т.е. сбоях в работе иммунной системы.
О степени распространенности патологического процесса можно судить по количеству ключевых клеток, патогенных микроорганизмов, лейкоцитов. При бактериальном вагинозе хотя и говорят о наличии активных гарднерелл, на самом деле речь чаще всего идет о смешанной микрофлоре, количество которой превышает положенных 5%.
Но чтобы точно оценить заселенность влагалища бактериями, вирусами и грибками мазок должен быть взят и исследован в соответствии с определенными требованиями. Во-первых, это требования к пациентам по подготовке к осмотру гинеколога, о которых врач должен напоминать слишком чистоплотным пациентам регулярно. Во-вторых, требования к проведению анализа.
Правильная подготовка к гинекологическому осмотру с последующим взятием мазка на микрофлору подразумевает:
- отказ от применения местных гормональных средств, вагинальных смазок, спермицидных мазей за несколько дней до осмотра (не менее 3 дней), поскольку все они могут искажать реальную картину микрофлоры влагалища,
- 1-2 суток перед посещением гинеколога нужно воздержаться от половой жизни,
- с вечера перед гинекологическим осмотром женщина должна провести процедуру интимной гигиены, но ни спринцеваться, ни использовать различные моющие средства нельзя, утром в день приема гигиенические процедуры нежелательны,
- многие женщины в очереди к гинекологу стараются опорожнить мочевой пузырь, чтобы уменьшить дискомфорт при осмотре. На самом деле сходить по малой нужде нужно не позднее, чем за 2 часа до приема.
Мазок на микрофлору берется со стенок влагалища, цервикального канала матки, уретры. Наиболее информативным он будет в первые дни после менструации. И будет лучше, если анализ будет проведен в течение первых 3 часов после взятия мазка.
Обнаруженные в мазке единичные эпителиальные клетки, небольшое число лейкоцитов, слизи и даже дрожжевых грибков не считаются тревожным симптомом. Все это может присутствовать в микрофлоре влагалища в умеренном количестве. Небольшое количество кокков, сдерживаемое кислой средой, создаваемой лактобактериями, также не является поводом для беспокойства.
Тем не менее, врач может назначить через время повторное обследование, чтобы убедиться, что болезнетворные бактерии не начали размножаться. Почему это так важно? Потому что от этого зависит женское здоровье. Бактерии, грибки, вирусы и другие паразиты приводят к развитию воспалительного процесса на слизистой внутренних половых органов женщины.
Мало того, что пациентка начинает испытывать постоянный зуд в области гениталий, появляются раздражения и ранки на слизистой, так на этом фоне еще и появляются проблемы в сексуальной жизни. Женщина начинает избегать половых контактов, ведь во время соития она испытывает боль и дискомфорт. Это провоцирует ссоры и скандалы в семье, вызванные неудовлетворенностью обоих партнеров половой жизнью.
Опять же воспалительные процессы не проходят самостоятельно. Постепенно они распространяются на все большую площадь, захватывая близлежащие внутренние органы. Если ничего не предпринимать, воспаление перейдет в хроническую форму. На фоне воспаления на слизистой влагалища могут образовываться полипы, появляются эрозии. Со временем на месте сильного воспаления начинают бесконтрольно разрастаться собственные ткани матки (дисплазия) и есть риск, что под воздействием предрасполагающих факторов клетки начнут мутировать и превратятся в злокачественные. Казалось бы, простое воспаление, но без лечения оно может со временем перейти в страшнейшую болезнь – рак.
Проблема нарушения микрофлоры влагалища может стать причиной и еще одной неприятности для молодых женщин – это проблемы с зачатием ребенка, а ключевые клетки в мазке при беременности опасны риском преждевременных родов и выкидышей, заражения ребенка бактериальной инфекцией во время прохождения родовыми путями, различными послеродовыми осложнениями.
Чем еще опасен гарднереллез для женщин? Если болезнь не лечить, то есть вероятность заполучить воспаление яичников и уретры, сопровождающиеся болями внизу живота, а в последнем случае и в области гениталий. К тому же зачастую женщин начинают мучить частые позывы по малой нужде.
Гарднереллез у мужчин обычно ограничивается воспалительными процессами в области головки полового члена и редко вызывает другие осложнения. И все же при наличии определенных факторов есть риск развития на фоне активизации условно-патогенной микрофлоры таких патологий, как уретрит, простатит, цистит, везикулит, пиелонефрит и т.д., если размножившиеся бактерии будут далее путешествовать по организму.
Если в мазке обнаружены лишь ключевые клетки и небольшое количество кокков, а врач ставит диагноз дисбактериоз влагалища, это не повод отказываться от половой жизни. Бактериальный вагиноз, как бы это устрашающе ни звучало, не является заразным заболеванием. Единственное требование – это строгое соблюдение гигиены полового члена после занятий сексом.
Но смещение баланса микрофлоры влагалища и ощелачивание его внутренней среды привлекает не только условно-патогенную микрофлору. В составе смешанной флоры могут со временем обнаруживаться и патогенные микроорганизмы, передаваемые половым путем (особенно, если половой партнер не один). Для них недостаточно кислая среда также является благодатной почвой для размножения. Пройдет совсем немного времени и к дисбактериозу влагалища присоединиться хламидиоз, микоплазмоз, гонорея и т.д., ведь ослабленная с уменьшением количества лактобактерий иммунная система женщины уже не сможет противостоять росту и размножению возбудителей болезней.
Теперь уже пациентка будет представлять опасность для своих половых партнеров. Но ЗППП — это уже отдельная тема для разговора.
Может ли мужчина с инфекционно-воспалительным не венерическим заболеванием полового члена заразить свою партнершу? Такой риск существует, ведь любые, даже условно-патогенные микроорганизмы, обитающие на нашей коже и слизистых, могут представлять опасность, если начнут усиленно размножаться. Но размножаться они начнут, если иммунная система женщины заметно ослаблена уже имеющимися болезнями. Таким образом вероятность, что баланопостит или другое инфекционно-воспалительное заболевание полового члена у мужчины сможет вызвать развитие бактериального вагиноза у женщин сравнительно невысока (не более 8%). Правда, это не повод для мужчин не лечить свои мужские болезни, ведь риск все равно остается.

То, что заболевание не относится к категории тяжелых, вовсе не значит, что нужно беспечно относиться к возможности его приобретения. Практически любую болезнь предупредить легче, чем вылечить. Тем более, что профилактические меры обычно не требуют от человека чего- то невозможного или сверхтяжелого. В большинстве случаев все сводится к соблюдению гигиены тела и здоровому образу жизни.
Но какие же меры профилактики помогут избежать столь неприятного заболевания, как бактериальный вагиноз:
- Поскольку речь идет о половых органах, которые контактируют с физиологическими выделениями, содержащими бактериальные клетки, то требование гигиены остается очень актуальным. Ежедневная интимная гигиена с использованием специализированных средств если и не станет залогом крепкого здоровья, то поможет предупредить опасные инфекционные заболевания. Считается, что обычное банное или детское мыло, гели и кремы для душа не подходят для очистительных процедур в интимных местах из-за неподходящего рН. Но и специальные средства для интимной гигиены с нужным показателем кислотности могут нанести вред, если они женщине попросту не подходят. Так что к выбору средств для ухода за половыми органами нужно относиться ответственно.
- Интимная гигиена важна не только для женщин, но и для мужчин, что является основным профилактическим фактором для них. Ежедневные водные процедуры с натуральными моющими средствами плюс гигиена гениталий после полового акта поможет сильному полу избежать неприятных сюрпризов. Дополнительной защитой от ИППП станет известное латексное изделие под звучным названием «презерватив».
- Бактерии, вирусы, грибки – это микроорганизмы, которых очень привлекает теплая и влажная внутренняя среда влагалища. Не нужно делать ее еще более привлекательной при помощи нижнего белья из синтетических материалов, создающих «парниковый эффект». То же самое касается и слишком тесных трусиков. Белье должно достаточно свободным и произведенным из натуральных тканей.
- Отрицательное мнение у врачей-гинекологов сложилось и относительно стрингов. Эта модель нижнего белья для женщин считается провоцирующим фактором для раздражения тканей половых органов и занесения внутрь влагалища инфекции, затаившейся в области анального отверстия.
- У всех женщин детородного возраста, у которых чаще всего и обнаруживаются ключевые клетки в мазке, присутствует такое неприятное, но очень важное явления, как менструация. В этот период современные женщины используют гигиенические прокладки, которые приобретают в аптеках и магазинах. Но не все прокладки хорошо влияют на состояние женской микрофлоры. Синтетическая поверхность и основа из воздухонепроницаемого материала не наилучший выбор для женщины, заботящейся о своем половом здоровье. Нужно, чтобы материал прокладок был по возможности натуральным, «дышащим» и мягким. Если прокладки вызывают раздражение тканей половых органов, зуд и другие неприятные ощущения, от них лучше отказаться. То же самое касается и гигиенических тампонов.
- Неоднозначное отношение у врачей и к так называемым «ежедневкам». Ежедневные прокладки гинекологи рекомендуют носить лишь в первые и последние дни менструаций, покуда есть скудные темные выделения. Они будут полезными и тем женщинам, у которых в силу патологических причин имеются обильные светлые выделения, сильно пачкающие нижнее белье и создающие ощущение сырости. Но даже в этом случае пользоваться прокладками постоянно не рекомендуется. Лучше почаще менять трусики. Дело в том, что «ежедневки» имеют плотную основу, плохо пропускающую воздух, что не позволяет телу «дышать», зато способствует размножению анаэробных бактерий.
- Теперь, что касается половой жизни. Для женщины источником бактериальной инфекции может послужить мужчина носитель этой самой инфекции. Частая смена партеров чревата не только риском развития дисбактериоза влагалища, но и заражением венерическими заболеваниями. Так что лучше уж искать различные способы получения сексуального удовлетворения с одним партнером, чем на стороне с непроверенными мужчинами. Кстати, этот момент актуален и для представителей сильного пола.
- Если пара практикует анальный секс и чередует его с вагинальным, женщина должна быть готова к тому, что в какой-то момент в ее влагалище гинеколог обнаружит «посторонних». Анальное отверстие и прямая кишка содержат столь богатый состав различной микрофлоры, не подходящей для влагалища женщины, что дисбактериоз не будет чем-то неожиданным.
Но все вышеперечисленное не поможет женщине защититься от инфекции так, как это сделает слаженная работа иммунной системы. А чтобы она была таковой нужно:
- Пересмотреть свое отношение к питанию. Оно должно быть регулярным и полноценным. Продукты нужно брать натуральные и по возможности без вредных добавок. Предпочтение нужно отдавать овощам и фруктам, содержащим богатый комплекс витаминов и минералов, которые помогут укрепить иммунитет. Полезными для работы иммунной системы считаются лимон, мед, имбирь, цикорий, яблоки, чеснок, миндаль и другие натуральные продукты.
Укреплению иммунитета и поддержанию нормальной микрофлоры организма, и влагалища в частности, способствуют молочные и кисломолочные продукты, которые обязательно должны присутствовать в рационе женщины.
- Закаливание – это общеизвестная оздоровительная процедура, способствующая укреплению иммунитета. Главное проводить ее правильно, ведь половая система женщины очень чувствительна к переохлаждению, поэтому снижение температуры воды и увеличение длительности прогулок на холодном воздухе должно осуществляться постепенно.
- Понятно, что такие вредные привычки, как употребление алкоголя и курение, не наилучшим образом сказываются на защитных функциях организма. А вот отказ от таких ненужных привычек в пользу здорового и активного образа жизни лишь способствует укреплению иммунитета.
- Стрессы и переутомление – вот, что самым плохим образом сказывается на здоровье человека. Нужно учиться справляться со стрессовыми ситуациями, использовать практики расслабления, нормировать физические и умственные нагрузки. Это поможет организму не расходовать свои силы напрасно, а привлечь их на борьбу с непрошеными гостями.
- Что еще поможет сохранить микрофлору и крепкий иммунитет?
- Своевременное лечение инфекционных заболеваний различной этиологии и локализации.
- Регулярные профилактические осмотры у терапевта и гинеколога. Женщинам репродуктивного возраста посещать «любимого» врача рекомендуется раз в полгода.
- Осмысленный подход к лечению антибиотиками. Их нужно принимать лишь в том случае, если врач видит в этом необходимость. Назначать себе сильнодействующие препараты самостоятельно – это риск ухудшить ситуацию и дополнительно пополнить список уже имеющихся болезней парой-тройкой новых. Прием антибиотиков всегда должен сочетаться с восстановлением микрофлоры при помощи пробиотиков.
Казалось бы, нет ничего сложного в том, чтобы предупредить нарушение микрофлоры в своем организме. Тем не менее, ключевые клетки в мазке ежедневно обнаруживаются у женщин разного возраста и положения. И причина этому беспечное отношение женщин к популярной болезни, которая не считается опасной, но все же может принести довольно много неприятностей. Вероятно, следить за своим женским здоровьем и ценить его нужно приучать девочек еще с раннего детства. И тогда можно надеяться, что ситуация со временем изменится к лучшему.
источник
Мазок на флору является одним из базовых анализов при обследовании женского здоровья. Результаты исследования предоставляются в таблице, где некоторые показатели обозначены первыми буквами их латинских наименований.
Кроме того не каждая лаборатория указывает рядом с фактическими данными их нормальные значения. Поэтому каждой женщине необходимо владеть информацией о том, как расшифровать результаты диагностики.
Мазок на флору у женщин (норма в таблице приведена далее) назначается для диагностики инфекционных и воспалительных процессов и изменений гормонального фона.
Однозначными показаниями к проведению исследования на микрофлору являются:
- патологические бели;
- наличие зуда и жжения;
- появление неприятного запаха;
- ощущение сухости и дискомфорта;
- болевые ощущения и кровянистые выделения в процессе интимных отношений;
- резь и боль при мочеиспускании.
В обязательном порядке обследование микрофлоры половых органов проводится несколько раз во время беременности и при поступлении в родильный дом. Также анализ показан перед проведением любых гинекологических операций и манипуляций (кольпоскопии, ЭКО и других).
Кроме того мазок на флору является самым простым методом, позволяющим выявить наличие заболеваний, передающихся половым путем. Поэтому с целью ранней диагностики ЗППП в случае незащищенной половой связи с малознакомым партнером также рекомендовано проведение анализа, даже при отсутствии симптоматики.
При отсутствии у женщины жалоб и специальных показаний выполняется 1-2 раза в год в рамках рутинного гинекологического скрининга.
Подготовка к анализу на микрофлору подразумевает некоторые ограничения за несколько дней до обследования. Запрещаются все виды спринцеваний и использование любых вагинальных средств: свечей, кремов и интимных дезодорантов.
Не допускается принятие сидячих и лежачих ванн, а также интимная гигиена с использованием мыла или специальных гелей. Кроме того следует воздержаться от интимных связей, в том числе с использованием презерватива.
За 1-2 часа до сдачи анализа следует тщательно подмыться теплой кипяченой водой без мыла и осушить половые органы чистым полотенцем. После этого не мочиться до взятия мазка.
Забор анализа осуществляется не ранее, чем через 2 дня после окончания менструации, и не позднее, чем за 2 дня до начала следующей, в идеале – с 10 по 20 день цикла.
Мазок на флору у женщин, норма в таблице к которому будет представлена далее в статье, сдается строго до проведения мануального обследования, кольпоскопии и УЗИ внутривлагалищным датчиком.
Пациентка располагается на гинекологическом кресле. Врач вводит в вагину женщины специальное зеркало-расширитель и затем с помощью стерильной ложечки Фолькмана осуществляет забор материала с поверхности шейки матки и заднебокового свода влагалища.
После этого стерильной петлей берет на анализ образец из наружного отверстия уретры. Полученные материалы гинеколог наносит на отдельные предметные стекла и отправляет на исследование в лабораторию. Взятие мазка у девственниц осуществляется без применения расширителя через отверстие в девственной плеве.
Процедура забора анализа занимает несколько минут и абсолютно безболезненна. Исключение составляют ситуации при наличии сильного воспалительного процесса, но и в этих случаях дискомфорт при взятии мазков минимален.
Срок готовности результата при сдаче анализа в частной лаборатории или клинике с собственной лабораторией составляет от нескольких часов до 1 дня.
При сдаче мазка в районной женской консультации ожидание результата может составить до 10 дней. Это связано с временными затратами на сбор материалов у нескольких десятков пациенток, доставку стекол в лабораторию, а затем получение результатов и распределение их по участковым гинекологам.
Не смотря на высокую информативность анализа на микрофлору, он не позволяет диагностировать:
- Беременность. Для ее диагностики необходимо сдать анализ крови на ХГЧ (хорионический гонадотропин) и выполнить УЗИ органов малого таза.
- Вирусные инфекции (ВИЧ, папилломавирус, герпес, хламидиоз, уреаплазмоз микоплазмоз). Анализ на ВИЧ выполняется методом ИФА по венозной крови, остальные инфекции – по урогенитальному мазку методом ПЦР.
- Раковые и предраковые состояния исследуемых тканей. Оценка наличия атипичных или раковых клеток осуществляется посредством цитологического исследования (онкоцитология или РАР (ПАП)-тест), а также осмотра с помощью кольпоскопа.
Бланк с результатами анализа на микрофлору содержит следующую информацию:
1. Локализация зоны, откуда был осуществлен забор материала.
Обозначается латинскими буквами V, C, U:
- V («vagina») — влагалище;
- C («cervix») – шейка матки;
- U («uretra») – мочеиспускательный канал
2. Показатели, выявленные при диагностике:
- L или Le – лейкоциты.
- Эп – эпителиальные клетки.
- Слизь.
- Эр – эритроциты.
- Gn или Neisseria gonorrhoeae – возбудитель гонореи (гонококк).
- Trich или Trichomonas SPP – возбудитель трихомониаза (трихомонада).
- Soor или Candida, или Грибы, или Дрожжи – возбудитель кандидоза.
- Ключевые клетки.
- Микрофлора.
Наличие лейкоцитов, эпителиальных клеток и эритроцитов лаборант оценивает при помощи микроскопа и указывает количество, зафиксированное в видимом пространстве. Поэтому значение этих показателей указывается с пометкой «в п.зр.», что означает – в поле зрения.
При выявлении болезнетворных возбудителей их содержание в мазке может быть обозначено цифрами или плюсами «+» в количестве от 1 до 4. Незначительное количество бактерий обозначается «+», умеренное – «++», высокое и очень высокое – соответственно «+++» и «++++». Об отсутствии возбудителей инфекции ставится пометка «отсутствует» или аббревиатура «abs», то есть «абсолютное отсутствие».
Идеальной флорой влагалища является палочковая, содержащая в больших количествах ацидофильные лактобактерии (палочки Додерляйна).
Главной функцией палочек Додерляйна является синтез молочной кислоты, за счет которой во влагалище возникает и поддерживается кислая PH-среда. Такая среда обеспечивает естественную защиту от инфекций и воспалений, так как оказывает губительное влияние на патогенные бактерии.
Кроме того, в кислой среде погибают наименее жизнеспособные сперматозоиды, что обеспечивает естественный отбор наилучшего генетического материала при возникновении беременности. Кроме того лактобактерии стимулируют выработку макрофагов, обеспечивающих местный иммунитет.
Вагинальная флора у здоровых женщин детородного возраста, живущих интимной жизнью, кроме лактобацилл, содержит небольшое количество условно-патогенных микроорганизмов – кокков.
В норме соотношение палочек Додерляйна и условно-патогенных кокков составляет 95% / 5%. Нарушение баланса в пользу кокковой микрофлоры вызывает ощелачивание влагалища и свидетельствует о развитии бактериального вагиноза.
Причинами дисбактериоза влагалища могут быть:
- антибактериальная, цитостатическая, лучевая, гормонозаместительная терапия, лечение кортикостероидами;
- естественные гормональные изменения (пубертат, климакс, беременность) и патологический гормональный дисбаланс;
- эндокринные заболевания;
- некоторые виды контрацепции (влагалищные спермициды, внутриматочные спирали);
- несбалансированная диета, злоупотребление углеводами;
- ношение тесного нижнего белья из ненатуральных тканей;
- использование ароматизированных средств личной гигиены;
- беспорядочные половые связи;
- сильный стресс;
- общее снижение иммунитета.
Симптомы патологии:
- изменения характера белей (увеличение объема, повышение вязкости и густоты, приобретение желтоватого оттенка);
- появление характерного «рыбного» запаха;
- дискомфорт во влагалище (зуд, жжение).
Кокковая флора является патологическим состоянием женского здоровья, которое требует медицинской коррекции.
Обычный мазок на микрофлору не позволяет идентифицировать возбудителя баквагиноза, диагноз ставится на основании изменения кислотно-щелочного баланса. В случаях выраженной симптоматики и сильного смещения РН-среды в сторону ощелачивания, рекомендуется выполнить бактериальный посев мазка с целью выявления возбудителя и определения чувствительности к антибиотикам.
Эпителий в мазке – это клетки слизистых оболочек, слущенные в процессе забора материала на анализ. В мазке, взятом из влагалища и мочеиспускательного канала, обнаруживают клетки плоского эпителия, с шейки матки – плоского и цилиндрического.
Наличие эпителиальных клеток в мазке является физиологически обоснованным, если их количество укладывается в пределы нормальных значений.
Наличие высокой концентрации эпителиальных клеток может являться вариантом нормы в случае активной интимной жизни у женщины, но чаще сигнализирует о течении воспалительного процесса и требует дообследования.
Особое внимание необходимо обратить на патологическое разрастание цилиндрического эпителия, так как это может свидетельствовать о развитии предраковых заболеваний. В этом случае показаны анализ на онкоцитологию шейки матки и кольпоскопический осмотр.
Сниженное количество эпителиальных клеток свидетельствует о гормональном дефиците. Довольно часто встречается у женщин климактерического возраста, и свидетельствует об атрофическом вагините.
Не смотря на естественные причины возникновения патологии, для снижения дискомфорта во влагалище необходима вспомогательная терапия. У молодых женщин аналогичная проблема возможна в случае наступления хирургического климакса (удаление матки с придатками) или сильного гормонального сбоя.
Ключевые клетки представляют собой слущенные клетки эпителия, на поверхности которых обнаруживаются скопления мелких патогенных микроорганизмов (гарднерелл). В норме в мазке их быть не должно. Такая патология является одной из форм бактериального вагиноза, и называется гарднереллез.
В ряде случаев появление ключевых клеток в мазке может свидетельствовать об эрозии или дисплазии шейки матки. Учитывая, что данные заболевания являются фоновыми для онкологических патологий, необходимо дополнительно пройти цитологическое обследование.
Кроме того игнорирование грибковой инфекции может привести к ее распространению на матку и яичники с дальнейшим развитием воспаления в этих органах. У беременных женщин молочница может провоцировать внутриутробное грибковое инфицирование плода. А из-за чрезмерной мацерации выделениями тканей влагалища возможны разрывы его стенок во время родов.
Наличие в мазке вагинальных трихомонад свидетельствует о трихомониазе, заболевании, передающимся половым путем.
Трихомонады – простейшие микроорганизмы, относящиеся к семейству Жгутиковых. Они активно размножаются по принципу продольного деления и, благодаря жгутикам, быстро перемещаются по слизистым оболочкам половых органов.
Кроме того, паразиты обладают способностью к маскировке под здоровые клетки организма, и поэтому иммунная система не распознает их, как чужеродные и подлежащие уничтожению. Этот фактор также отчасти затрудняет диагностику патологии.
Трихомониаз опасен в первую очередь тем, что снижает защитные свойства клеток эпителия и увеличивает риск заражения другими инфекциями при незащищенном половом контакте, включая ВИЧ и гепатиты В и С. Кроме того трихомонадная инфекция провоцирует развитие мужского и женского бесплодия. А по мнению ряда врачей, провоцируют развитие онкологии шейки матки наравне с папилломавирусом.
Нормальные значения мазка на флору у женщины представлены в таблице:
| V | C | U | |
| Лейкоциты | 0-10 в поле зрения (во время беременности до 20) | 0-30 в поле зрения | 0-5 в поле зрения |
| Эпителиальные клетки | 5-10 в поле зрения | 5-10 в поле зрения | 5-10 в поле зрения |
| Слизь | умеренно | умеренно | отсутствует |
| Эритроциты | 0-3 в поле зрения | 0-3 в поле зрения | 0-3 в поле зрения |
| Гонококк | отсутствует | отсутствует | отсутствует |
| Трихомонада | отсутствует | отсутствует | отсутствует |
| Кандида | отсутствует | отсутствует | отсутствует |
| Ключевые клетки | отсутствует | отсутствует | отсутствует |
| Микрофлора | палочки Додерляйна в большом количестве | отсутствует | отсутствует |
Незначительные отклонения от указанных норм могут быть следствием неправильной подготовки к обследованию. Но существенное увеличение содержания лейкоцитарных клеток, особенно в сочетании с повышенным количеством плоского эпителия, эритроцитов и слизи, свидетельствует о наличии воспалительного процесса.
При обнаружении гонококков, трихомонад, дрожжевых грибков и гарднерелл возбудитель определен, и лечение доктор назначит сразу. Но в случаях воспалительной картины мазка и отрицательного анализа на эти инфекции, необходимо дальнейшее обследование с целью выявления возбудителя.
В зависимости от локализации воспалительного процесса рекомендованы следующие дополнительные анализы и обследования:
1. Во влагалище:
- фемофлор-скрининг (позволяет оценить бактериальный состав микрофлоры методом ПЦР);
- бактериальный посев мазка с определением чувствительности возбудителей к антибиотикам;
- мазок на скрытые инфекции (сифилис, мобилункус, уреаплазму, хламидии).
2. На шейке матки:
- мазок по Папаниколау (РАР-тест) или онкоцитология шейки матки;
- кольпоскопический осмотр шейки
- консультация уролога;
- общий анализ мочи;
- бактериальный посев мочи.
Мазок на флору у женщин (норма в таблице выше используется как международный стандарт) является базой для определения степени чистоты влагалища. Всего выделяют 4 степени.
| Характеристики мазка | лейкоциты | эпителий | слизь | микрофлора | |
| 1 | единичные | 5-10 в поле зрения | умеренное количество | РН – кислый, палочки Додерляйна — не менее 95% | идеальное состояние микрофлоры |
| 2 | до 10 в поле зрения | 5-10 в поле зрения | умеренное количество | РН – кислый, наличие небольшого количества граммположительных кокков, палочки Додерляйна — преобладают | нормальное состояние микрофлоры, встречается у абсолютного большинства женщин репродуктивного возраста, живущих половой жизнью |
| 3 | 10-30 в поле зрения | более 10 в поле зрения | умеренное или большое количество | РН – нейтральный или слабощелочной, наличие граммотрицательных и граммположительных кокков, палочки Додерляйна — в небольшом количестве или отсутствуют | воспалительный процесс во влагалище (кольпит), требует лечения даже при бессимптомном течении |
| 4 | более 30 в поле зрения, или сплошь | сплошь | большое количество | РН – щелочной, большое количество условно-патогенных и болезнетворных бактерий, палочки Додерляйна отсутствуют | выраженный воспалительный процесс, требующий безотлагательного лечения |
Таким образом, женщина может не беспокоиться о своем здоровье, только если степень чистоты ее влагалища 1 или 2. 3 и 4 степени являются признаками патологии и требуют лечения.
Мазок на флору у женщин (нормы в таблице выше указаны для небеременных) в процессе детоношения имеет особую важность. Это связано с риском внутриутробного инфицирования ребенка при наличии у матери воспалительного процесса.
За 9 месяцев выполнение анализа рекомендовано профилактически минимум 3 раза: при постановке на учет и в начале 2 и 3 триместров. Кроме того мазок на флору в обязательном порядке сдают на 37-38 неделях беременности. Это необходимо для минимизации рисков инфицирования плода во время родов.
Показатели мазка во время беременности соответствуют нормам для небеременных женщин (отсутствие грибков и инфекций, палочковая флора), но в силу гормонального статуса допустимым является количество лейкоцитов во влагалище до 20 и возрастание количества эпителиальных клеток.
Также естественным образом возрастает количество палочек Додерляйна в мазке, что связано с повышением защитных реакций организма во время вынашивания ребенка
Результаты мазка на флору действительны в течение 10 суток.
Мазок на флору, сдаваемый 1-2 раза в год, является прекрасным средством профилактики воспалений и заболеваний, передающихся половым путем. Данные о нормальных значениях анализа, приведенные в таблице, помогут женщине сориентироваться, требуется ли ей более углубленное исследование или лечение, или она может быть спокойна за свое здоровье.
Оформление статьи: Мила Фридан
Как самостоятельно расшифровать мазок на флору:
источник